МЕДИЧНА БІОЛОГІЯ, АНАТОМІЯ, ФІЗІОЛОГІЯ ТА ПАТОЛОГІЯ ЛЮДИНИ - Я.І.Федонюк 2010
АНАТОМІЯ, ФІЗІОЛОГІЯ, ПАТОЛОГІЯ
РОЗДІЛ 3. АНАТОМО-ФІЗІОЛОГІЧНІ АСПЕКТИ САМОРЕГУЛЯЦІЇ ФУНКЦІЙ ОРГАНІЗМУ
ЗАЛОЗИ ВНУТРІШНЬОЇ СЕКРЕЦІЇ ТА ЇХ ПАТОЛОГІЯ
ЕНДОКРИННА ЧАСТИНА ПІДШЛУНКОВОЇ ЗАЛОЗИ
2. ЦУКРОВИЙ ДІАБЕТ
Цукровий діабет - це синдром хронічної гіперглікемії, що розвивається під впливом генетичних та екзогенних факторів.
Поширеність цукрового діабету досягає 1-3 %. На сьогоднішній день більше 60 млн. чоловік страждає на це захворювання і кожні 10-15 років число хворих подвоюється.
Переконливо доведеною є не лише генетична, але й патофізіологічна гетерогенність цукрового діабету. Відповідно до класифікації захворювання, запропонованої Комітетом експертів ВООЗ (1981), виділяють дві основні патогенетичні форми захворювання: діабет І типу (інсулінозалежний) і діабет II типу (інсулінонезалежний).
Діабет І типу зумовлений наявністю мутантних діабетичних генів у хромосомі 6, які пов'язані із системою HLA (людського лейкоцитарного антигену). Ця система визначає індивідуальну, генетично зумовлену відповідь організму на різні антигени. Відповідно до патогенетичних особливостей, діабет І типу поділяють на два підтипи: Іа та Ib.
Підтип Іа пов'язаний із дефектом противірусного імунітету, тому основним патогенетичним фактором є вірусна інфекція. Вважають, що аденовірус, вірус віспи та деякі інші мають тропність до тканини панкреатичних острівців.
Таблиця 3.1. Характеристика цукрового діабету І типу
Критерії |
Ознаки |
|
Клінічні прояви |
Ювенільний тип, виникає переважно у дітей і підлітків, інсулінозалежний |
|
Етіологічні фактори |
Асоціація з HLA, порушення імунної відповіді на віруси |
|
Патогенез |
Деструкція Р-клітин, недостатня регенерація |
|
Тип Іa |
Тип Іb |
|
Етіологія |
Віруси |
Порушення органоспецифічного імунітету |
Загальна поширеність діабету, % |
10 |
1 |
Стать |
Співвідношення рівне |
Переважають жінки |
Поєднання з автоімунними захворюваннями |
Нема |
Часте |
Час першого виявлення антитіл до тканини острівців |
Після перенесеної вірусної інфекції |
За декілька років до перших клінічних проявів діабету |
Підтип Ib, розглядають як прояв автоімунного захворювання, що підтверджується частим поєднанням діабету з іншими автоімунними ендокринними та неендокринними захворюваннями: автоімунним тиреоїдитом, токсичним зобом, ревматоїдним артритом. Патогенез Іb підтипу діабету пов'язують із генетично обумовленим дефектом системи імунологічного нагляду, тобто з неповноцінністю Т-лімфоцитів-супресорів, які в нормі перешкоджають утворенню клонів Т- лімфоцитів, активність яких спрямована проти білків власного організму. У крові хворих виявляють циркулюючі автоантитіла ще до появи перших симптомів захворювання.
Таким чином, підтип Іа діабету зумовлений порушенням імунної відповіді організму на деякі екзогенні антигени (віруси), а підтип Ib, є органоспецифічним автоімунним захворюванням (табл. 3.1).
Ураження острівцевого апарату підшлункової залози змінюються залежно від тривалості цукрового діабету. Із збільшенням терміну захворювання у хворих на діабет І типу зменшується кількість b-клітин на фоні незміненого вмісту а-клітин. Цей процес є наслідком інфільтрації острівців лімфоцитами і має назву інсуліту. Інсуліт є наслідком первинного або вторинного (на фоні вірусних інфекцій) автоімунного ураження підшлункової залози. Для інсулінодефіцитного діабету характерним є також дифузний фіброз острівцевого апарату підшлункової залози (рис. 3.73), особливо у випадку поєднання діабету з іншими автоімунними захворюваннями. На ранніх стадіях захворювання виявляються вогнища регенерації b-клітин, які повністю зникають із збільшенням давності хвороби.
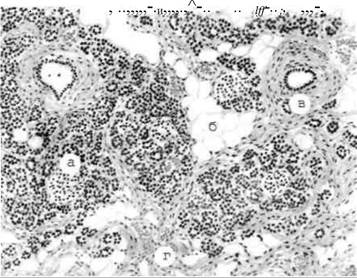
Риc. 3.73. Цукровий діабет, атрофія підшлункової залози
D умовах аосолютного дефіциту інсуліну вуглеводи (глюкоза), що надходять з їжею, в меншій мірі, ніж у здорових людей, метаболізуються в печінці та інсулінозалежних тканинах. Для синтезу глюкози в печінці використовуються амінокислоти (аланін). Джерелом амінокислот є тканинні білки, які посилено розпадаються. Таким чином, у хворих виникають гіперглікемія (підвищення рівня глюкози в крові) та аміноацидемія (підвищений вміст амінокислот у крові). Підвищене використань амінокислот та тканинних білків супроводжуєтьс негативним азотистим балансом і є однією з причин схуднення хворих. Коли концентрація глюкози у крові перевищує нирковий поріг (9,5-10 ммоль/л), виникає глюкозурія (виділення глюкози з сечею).
Збільшується осмотичний тиск сечі, що є причиною поліурії (збільшення добового діурезу). Втрата рідини з сечею, яка може досягати 3-6 л/добу, спричинює зневоднення організму та полідипсію (посилену спрагу). При зменшенні внутрішньосудинного об'єму крові знижується артеріальний тиск та збільшується гематокритне число.
В умовах дефіциту інсуліну основним джерелом енергії для м'язової тканини є вільні жирні кислоти, які утворюються в жировій тканині в результаті посиленого ліполізу. Наслідком останнього є надмірне надходження в кров гліцерину та вільних жирних кислот. Останні, окислюючись у печінці, слугують джерелом кетонових тіл (ацетону, бета-оксимасляної та ацетооцтової кислот), які накопичуються в крові, що є причиною кетоацидозу. При кетоацидозі зменшується рН крові та виникає тканинна гіпоксія. Частково вільні жирні кислоти використовуються в печінці для синтезу тригліцеридів, які викликають жирову інфільтрацію печінки, а також надходять у кров. Надлишковий вмісттригліцеридів та вільних жирних кислот у крові є основою гіперліпідеміїпри цукровому діабеті.
Діабет II типу (інсулінонезалежний) характеризується високою частотою сімейних форм захворювання і взаємозв'язком з надмірною масою тіла. Оскільки цей тип діабету поєднується з високим вмістом інсуліну у крові, то у таких хворих переважають процеси ліпогенезу, які сприяють ожирінню. З другого боку, ожиріння є фактором ризику цієї форми діабету. Інсулінонезалежний тип цукрового діабету також є патогенетично неоднорідним.
Незалежно від типу цукрового діабету, одним із найважчих його проявів є діабетична макро- і мікроангіопатія та нейропатія. У їх патогенезі основну роль відіграє гіперглікемія. У судинах мікроциркуляції виявляють потовщення базальної мембрани, зумовлене надлишковим відкладанням у ній білків із зміненою структурою. До цих білків судинної стінки можуть утворюватися автоантитіла (імунні комплекси). У патогенезі діабетичної мікроангіопатії має значення також підвищення активності згортальної системи крові та розлади мікроциркуляції. Усі ці процеси завершуються склерозом і гіалінозом.
Стереотипні зміни мікросудин найчастіше спостерігаються в нирках (діабетичний гломерулосклероз), сітківці ока (діабетична ретинопатія), шкірі, скелетних м'язах, підшлунковій залозі, головному мозку.
Діабетична макроангіопатія проявляється атеросклерозом артерій еластичного та м'язово- еластичного типів.
Патологічні зміни судин обумовлюють такі часті ускладнення цукрового діабету як гангрена нижніх кінцівок, інфаркт міокарда, сліпота, ниркова недостатність.
Для діабетичної нейропатії характерною є сегментарна демієлінізація нервових волокон та дегенеративні зміни в аксонах.
Характерною для цукрового діабету є діабетична нефропатія - вузликовий гломерулосклероз та канальцевий нефроз. Інші захворювання нирок не є специфічними для цукрового діабету.