ПІДРУЧНИК ДИТЯЧА ГІНЕКОЛОГІЯ - 2013
Розділ 5. ПОРУШЕННЯ СТАТЕВОГО РОЗВИТКУ У ДІВЧАТ
Дослідження нейросекреції гіпоталамуса, механізмів регуляції репродуктивної функції та удосконалення методів діагностики гормонального гомеостазу є основою поглибленого вивчення патології статевого розвитку дівчат (табл. 15).
Таблиця 15. Класифікація порушень статевого розвитку у дівчат
Характер порушення статевого розвитку |
Локалізація патологічного процесу |
Характер патологічного процесу |
Передчасний статевий розвиток |
Центральна нервова система |
Органічні та функціональні порушення |
Яєчники |
Гормонально-активна пухлина Фолікулярна кіста |
|
Кірковий шар надниркових залоз |
Уроджена дисфункція (уроджений адреногенітальний синдром) |
|
Порушення статевого розвитку в пубертатному віці (тип стертої вірилізації) |
Центральна нервова система |
Функціональні діенцефальні порушення |
Яєчники |
Дисфункція яєчників (гіперандрогенія) |
|
Надниркові залози |
Дисфункція надниркових залоз (пубертатний адреногенітальний синдром) |
|
Затримка статевого розвитку |
Центральна нервова система |
Органічна та функціональна недостатність |
Яєчники |
Анатомічна та функціональна недостатність |
Частота аномалій статевого розвитку становить близько 2,5 %. Хромосомна та генна патологія є причиною 30 % випадків передчасного статевого розвитку (ПСР). Певну роль у виникненні ПСР відіграє спадкова схильність, яка визначається дією ушкоджуючих чинників зовнішнього середовища. Фізіологічний процес статевого розвитку перебігає в певній генетичній послідовності — з 10 років життя до 16-17. Порушення статевого розвитку може бути наслідком органічних і функціональних порушень нервової системи, якісної та структурної аномалії статевих хромосом, анатомічної та функціональної патології ендокринних залоз.
Класифікація порушень статевого розвитку (за В. П. Сметнік, Л. Г. Тумілович)
1. Аномалії статевого розвитку без порушення статевого диференціювання: ПСР, затримка статевого розвитку (ЗСР).
2. Аномалії статевого розвитку, що супроводжуються порушенням статевого диференціювання: уроджений адреногенітальний синдром (АГС), дисгенезія гонад, вади розвитку матки та піхви.
Поява вторинних статевих ознак у дівчаток до 8 років розглядається як ПСР.
Передчасний статевий розвиток може проявлятися за ізосексуальним або гетеросексуальним типом. Ізосексуальний передчасний статевий розвиток супроводжується передчасною появою сексуальних ознак відповідно до генетичної та гонадної статі дитини. Гетеросексуальний передчасний статевий розвиток виявляють за умови, що генетична стать дитини неадекватна її сексуальним характеристикам, а саме: при фемінізуючих синдромах у хлопчиків і вірилізуючих — у дівчаток.
Залежно від ступеня вираженості вторинних статевих ознак і наявності менструації виділяють повні та неповні форми передчасного статевого розвитку центрального генезу.
Для повної форми характерний розвиток усіх вторинних статевих ознак і наявність менструацій як наслідок активації всієї гіпоталамо-гіпофізарно-яєчникової системи. При цьому послідовність проявів вторинних статевих ознак не порушена. У дівчаток спостерігають прискорені темпи фізичного розвитку, що проявляються випередженням календарного і «кісткового віку». Через раннє закриття зон росту кісток формуються диспластичні ознаки статури. У подальшому це жінки низького зросту з короткими кінцівками, довгим тулубом, широким тазом.
У сучасних класифікаціях закладено патогенетичний підхід, що пов’язує розвиток захворювання з ранньою активацією тієї або іншої ланки в системі гіпоталамус — гіпофіз — гонади — надниркові залози.
Справжня, або центральна, форма ПСР формується внаслідок передчасної активації процесів у гіпоталамо-гіпофізарно-гонад- ній осі в результаті органічних або функціональних порушень стану ЦНС. Підвищення секреції статевих стероїдів гонадами в даному випадку є наслідком гонадотропної стимуляції.
Хибна форма передчасного статевого розвитку зумовлена гіперсекрецією статевих гормонів гормоносекретуючими пухлинами гонад або надниркових залоз і не залежить від секреції гонадотропінів.
У класифікації передчасного статевого розвитку окремо виділяють так звані гонадотропіннезалежні форми — синдром Мак-Клюра — Олбрайта — Брайцева і сімейну форму ПСР у хлопчиків (тестотоксикоз), при яких відбувається самостійна активація гонадної функції, без участі гонадотропної стимуляції, що не пов’язана з пухлинним переродженням гонад. При всіх формах захворювання статеве дозрівання має характеристики прогресуючого пубертату: крім розвитку вторинних статевих ознак, збільшується об’єм гонад, прискорюється швидкість росту та кісткового дозрівання, що відображає системний вплив статевих стероїдів на організм дитини і характеризується як повна форма передчасного статевого розвитку. Крім цього, визначають так звані неповні (парціальні) форми ПСР, що характеризуються ізольованим розвитком вторинного оволосіння (передчасним пубархе) й ізольованим збільшенням молочних залоз (передчасне телархе). Існують також варіанти ПСР, що не відповідають жодній із перерахованих форм захворювання: ПСР на фоні декомпенсованого первинного гіпотиреозу, ПСР на фоні пізнього лікування вродженої дисфункції кори надниркових залоз.
Клініко-патогенетична класифікація передчасного статевого розвитку (за Kless Fetzer-Greengill):
1. Оваріальна форма.
2. Надниркова форма (супраренальна).
3. Церебральна.
4. Конституційна.
Класифікація різних форм передчасного телархе (О. А. Предтеченская, 2000)
1. Передчасне телархе — початок розвитку ПСР.
2. Передчасне телархе — при фолікулярних кістах яєчників.
3. Передчасне телархе — при гіпофункції щитоподібної залози.
4. Передчасне телархе — ізольоване.
Міжнародна класифікація хвороб (X перегляд, Женева, 2001 р.):
Е30.1. Передчасне статеве дозрівання, що пов’язане з:
— гіперфункцією передньої частки гіпофіза (Е22.8);
— пухлиною шишкоподібної залози (Е34.8).
Е25. Жіноча гетеросексуальна передчасна несправжня статева зрілість, що пов’язана з:
— гіперфункцією надниркових залоз (Е25.8);
— природженою гіперплазією надниркових залоз (Е25.0);
— гіперандрогенізмом яєчникового генезу (Е28.1);
— доброякісним новоутворенням надниркової залози (Д35.0);
— злоякісним новоутворенням надниркової залози (С74.9).
Е28.0. Гіперестрогенізм:
— доброякісне новоутворення яєчника (Д27);
— фолікулярна кіста яєчника (N83.0).
Q78.1. Синдром Мак-Клюра — Олбрайта
Q87.1. Синдром Рассела — Сільвера
Е03.9. Гіпотиреоз (набутий)
Е02. Субклінічний гіпотиреоз
Е30.8. Інші порушення статевого дозрівання — передчасне телархе
Е30.9. Неуточнене порушення статевого дозрівання
Причини передчасного статевого розвитку у дівчат (pubertas praecox) систематизовані та детально вивчені акушерами-гінекологами Одеського національного медичного університету. Відповідно до класифікації О. О. Зелінського (2000), розрізняють (рис. 8):
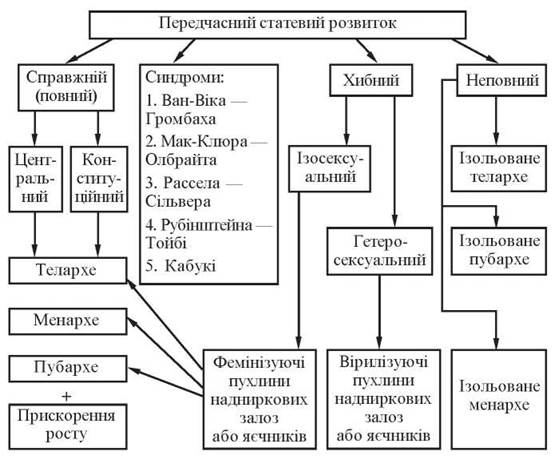
Рис. 8. Схема передчасного статевого розвитку (за О. О. Зелінським, 2000)
І. Справжній передчасний статевий розвиток.
1. Конституційний (ідіопатичний) — передчасний статевий розвиток спостерігається за жіночою лінією даної дівчинки (бабусі, матері, тітки, сестри). Спадковий варіант — норма для даної родини, яка не потребує медикаментозного втручання. Крім сімейної форми, ідіопатичний справжній передчасний статевий розвиток інколи може бути спорадичним.
2. Центрального генезу — захворювання ЦНС, які призводять до підвищеної секреції гонадоліберину чи гонадотропних гормонів або до порушень регуляції у гіпоталамо-гіпофізарній системі:
а) зумовлені пухлинами:
— гамартома гіпоталамуса;
— астроцитома;
— гліома (при нейрофіброматозі та ін.);
— пінеалома (в т. ч. ектопічна);
— арахноїдальна кіста;
— аденома гіпофіза;
— краніофарингіома;
— пухлини, зумовлені туберозним склерозом;
б) зумовлені ураженням головного мозку:
— променева або хіміотерапія;
— хірургічні втручання;
— черепно-мозкова травма;
— енцефаліт, менінгіт або менінгоенцефаліт;
в) вади розвитку ЦНС;
г) гідроцефалія;
д) запізніле лікування уродженої гіперплазії кори надниркових залоз, яке призводить до підвищеної секреції гонадотропін-рилізинг гормону і гонадотропінів.
II. Хибний передчасний статевий розвиток
1. Ізосексуальний:
— пухлини та кісти яєчників, що зумовлені фемінізуючою дією — продукція естрогенів (гранульозоклітинна лютеома);
— естрогенпродукуючі пухлини надниркових залоз (дуже рідко);
— ятрогенне ураження (прийом статевих гормонів, гонадотропних гормонів або циметидину — блокатора Н2-рецепторів);
— харчові варіанти (вживання фітоестрогенів — сої, бобових, «стероїдного м’яса» — «ніжки Буша»).
2. Гетеросексуальний:
— уроджена гіперплазія кори надниркових залоз (УГКНЗ);
— пухлини яєчників із маскулінізуючою дією — секреція андрогенів (адренобластома, дисгермінома, тератома, хоріонкарцинома);
— пухлини надниркових залоз із секрецією андрогенів (андростерома, аденома, рак).
III. Захворювання із синдромом передчасного статевого розвитку:
— синдром Ван-Віка — Громбаха — первинний гіпотиреоз (зайва секреція ТТГ разом із ПРЛ і гонадотропними гормонами);
— синдром Мак-Клюра — Олбрайта — Брайцева (гонадотропіннезалежна гіперфункція яєчників);
— синдром Рассела — Сільвера (гіперсекреція гонадотропних гормонів);
— синдром Кабукі (описано 86 випадків даного синдрому, який трапляється в Японії та супроводжується дефектами очного яблука й ізольованим телархе);
— синдром Рубінштейна — Тойбі (генетичне захворювання, при якому нерідкою знахідкою є передчасне телархе);
— кісти яєчників (трапляються при нормальному статевому розвитку, справжньому передчасному статевому дозріванні та передчасному телархе).
IV. Неповні форми передчасного статевого розвитку:
— ізольоване передчасне телархе;
— ізольоване передчасне адренархе;
— ізольоване передчасне менархе.
Для дівчат з органічним ураженням мозку в клінічній картині передчасного статевого розвитку характерні затримка інтелектуального розвитку й емоційна нестійкість (агресивність, різка зміна настрою).
При церебральній патології переважають функціонального характеру типові обмінно-вегетативні порушення: гіпергідроз, акроціаноз, субфебрилітет, помірне ожиріння.
Ознаки передчасного статевого дозрівання при органічних ураженнях з’являються пізніше неврологічної симптоматики, а при функціональних порушеннях центральної нервової системи, як правило, передують їй, а інколи бувають єдиними симптомами порушення функції гіпоталамічних структур. При церебральній формі передчасного статевого розвитку зріст, маса тіла, кістковий вік, продукція гонадотропінів, естрогенів, 17-КС перевищують вікову норму (див. табл. 14).
Передчасний статевий розвиток при гормонально-активних пухлинах яєчників (гранульозоклітинна, тека-клітинна) пов’язаний з екскрецією значної кількості естрогенів. У клінічній картині характерна поява нерегулярних кров’яних виділень із піхви на тлі незначного розвитку вторинних статевих ознак. Зовнішні та внутрішні статеві органи мають риси естрогенного впливу (ціаноз вульви, розвинута складчастість піхви, симптом «зіниці», збільшення розмірів матки). Продукція естрогенів відповідає такій у дорослих жінок, виділення гонадотропінів — незначне. Кістковий вік відповідає календарному, прискореного соматичного розвитку немає.
За конституційної форми передчасного статевого дозрівання не виявляють патології гіпофізарної ділянки та яєчників. Послідовність і темпи статевого розвитку не порушені. Пубертатний період у таких дівчат немовби зміщений на більш ранній вік.
Передчасний статевий розвиток за гетеросексуальним типом (уроджений адреногенітальний синдром, вірилізуюча пухлина надниркових залоз) пов’язаний із гіперпродукцією андрогенів і характеризується посиленням росту кісток, м’язової тканини, прискореним і надмірним оволосінням. У дівчат від 2 до 5 та від 10 до 12 років спостерігають прискорення темпів росту. Оволосіння на лобку виникає на 3-5-му році життя, під пахвами — в 6-7 років.
Пізніше з’являється оволосіння на обличчі, тулубі та кінцівках. Виявляється гіпертрофія клітора. Молочні залози не розвиваються. Менструації відсутні. Підвищена екскреція 17-КС.
Проблема лікування вказаних порушень має два аспекти: перший — лікування патології, яка викликала прискорення розвитку, другий — гальмування процесу передчасного розвитку.
При ПСР, спричиненому пухлиною головного мозку, рекомендовано оперативне лікування в нейрохірургії. Для сповільнення процесу статевого розвитку використовують препарати, які гальмують гонадотропну функцію гіпофіза: гідрокси-прогестерон-ацетат і ципротерон-ацетат (андрокур), даназол. Добова доза ципротерону, антиандрогенного препарату з вираженими прогестагенними властивостями, — 50-75 мг. Даназол при тривалому використанні (17 міс. по 9-17 мг на 1 кг маси тіла) викликає зменшення молочних залоз, припинення менструальної функції, при цьому скостеніння не прискорюється, тому що препарат не впливає на закриття зон росту.
Агоністи гонадотропін-рилізинг гормону (а-ГнРГ) застосовують для ліквідації впливів статевих стероїдів, при лікуванні гіперандрогенії та синдрому полікістозних яєчників (СПКЯ) з ендометріозом геніталій та міомою матки. Дані препарати використовують з метою діагностики резервних можливостей гіпофіза у хворих із гіпогонадотропною формою аменореї та у програмі допоміжних репродуктивних технологій у пацієнток із безплідністю.
Препарат «Бусерелін» у вигляді суворо дозованого інтраназального спрею є високоякісним а-ГнРГ, лікування яким починають з 1-2-го дня менструального циклу. Відомо, що відповідно до двофазного механізму дії а-ГнРГ, за пролонгованою схемою, ефект гіперстимуляції гіпофізарної та яєчникової систем через 1-2 тиж. змінюється на десенситизацію гіпофіза й експоненціальне падіння рівня статевих стероїдів, що зумовлює появу менструальноподібної кровотечі (МПК). Використання бусереліну в добовій дозі 900 мкг на добу інтраназально (по 150 мкг тричі на день у кожний носовий хід) є ефективним для блокади стероїдогенезу.
Лікування АГС проводиться гормональними препаратами з метою компенсації надниркової недостатності та гальмування надмірної секреції андрогенів пожиттєво. За показаннями виконують пластику зовнішніх статевих органів — ампутацію гіпертрофованого клітора, розсічення урогенітального синуса. Застосовуються підтримуючі дози глюкокортикоїдів (преднізолону): до 5 років — 5 мг; 6-12 років — 5-7,5 мг; 13-18 років — 10-15 мг. На фоні лікування глюкокортикоїдами прискорюється статеве дозрівання за жіночим типом. У дівчат, лікування яким розпочато в першому десятиріччі життя, відмічається ранній розвиток молочних залоз і поява менструальної функції. Швидку фемінізацію пояснюють функціональною активністю власних яєчників. Якщо відбувається втрата солі, крім замісної гормональної терапії, рекомендовано уведення солі та 11-дезоксикортикостерону.
Затримка статевого розвитку — недорозвинення або відсутність вторинних статевих ознак і менархе у віці, що перевищує середній вік на дві сигми стандартного відхилення. Клінічно проявляється відсутністю формування молочних залоз у 13-річних і старших дівчат і менструацій після 15 років.
Класифікація причин затримки статевого розвитку (за L. St. L. O’Dea, S. F. Siegel, P. A. Lee в модифікації Ю. А. Гуркіна, 2000)
І. Відсутність статевого розвитку
1. Гіпергонадотропний гіпогонадизм:
— автоімунний оофорит;
— галактоземія;
— агенезія чи дисгенезія гонад;
— резистентні яєчники;
— вторинна деструкція яєчників;
— хіміотерапія;
— інфекційний процес;
— променева терапія;
— хірургічна гонадектомія;
— двобічний перекрут придатків матки;
— травма яєчників;
— порушення стероїдогенезу внаслідок ензимопатій.
2. Гіпогонадотропний гіпогонадизм (ураження на рівні гіпоталамо-гіпофізарної системи):
— автоімунні захворювання;
— краніофарингеома;
— пухлина гіпоталамуса чи гіпофіза;
— лімфогранулематоз;
— ідіопатичний гіпопітуїтаризм;
— жіночий варіант синдрому Калмена;
— вторинне ураження гіпоталамо-гіпофізарного зв’язку пухлиною, травмою чи внаслідок хірургічного втручання;
— септооптична дисплазія;
— синдром Лоуренса—Муна—Бідля;
— синдром Прадера—Віллі.
3. Незрілий, несправжній гіпогонадизм:
— нервова анорексія;
— ендоінтоксикація;
— хронічні захворювання (ентероколіт, ревматоїдний артрит, кістофіброз та ін.);
— конституційна затримка пубертату;
— патологія ендокринної системи (синдром Іценка—Кушинга, цукровий діабет, дефіцит гормону росту, гіпотиреоз, гіперпролактинемія).
Нозологічні форми дисгенезії гонад:
1. Типова форма дисгенезії гонад (синдром Шерешевського—Тернера).
2. «Чиста» форма дисгенезії гонад (синдром Рокитанського—Майєра, оваріальна агенезія).
3. Змішана форма дисгенезії гонад чи дисгенезія сім’яників (тестикулярна, асиметрична дисгенезія).
4. «Стерті» форми дисгенезії гонад.
II. Часткова затримка статевого розвитку (первинна аменорея при розвинутих молочних залозах):
1. Стан гіпергонадотропізму:
— неповна резистентність яєчників;
— синдром рефрактерного ендометрія;
— синдром нечутливості до андрогенів.
2. Нормальний або низький вміст гонадотропінів:
1) анатомічні причини: гіменальна атрезія:
— атрезія піхви;
— синдром Рокитанського—Майєра—Кюстера—Хаузера;
2) гіпофізарні причини: гіперпролактинемія:
— гіпотиреоз;
— хвороба Іценка—Кушинга.
III. Затримка статевого розвитку з вірилізацією:
— дефіцит 5а-редуктази;
— уроджений адреногенітальний синдром;
— вірилізуючі пухлини яєчників і надниркових залоз;
— змішана гонадна дисгенезія;
— дефект 17-КЛ-редуктази.
Форми затримки статевого розвитку (В. П. Юровская, 2004)
І. Церебральні (центральні) форми ЗСР:
А. За етіологічними чинниками:
1. Затримка статевого розвитку при органічних ураженнях ЦНС (травми, інфекції (енцефаліти), епілепсія, пухлини гіпоталамічної ділянки).
2. Затримка статевого розвитку при стресах (підліткові неврози).
3. Затримка статевого розвитку при зниженні маси тіла (нервова анорексія).
4. Затримка статевого розвитку при екстрагенітальній патології:
— ендокринопатії (цукровий діабет, гіпотиреоз, ожиріння);
— захворювання серцево-судинної системи (вегето-судинна дистонія, кардіопатія, артеріальна гіпертензія);
— патологія шлунково-кишкового тракту (хронічні гастродуоденіти, ентероколіти);
— хронічні захворювання сечовидільної системи;
— часті інфекційно-токсичні захворювання (РВІ, хронічний тонзиліт, грип, пневмонія, ревматизм, дитячі інфекції).
5. Конституційна форма ЗСР (спадкова неповноцінність гіпоталамо-гіпофізарної функції).
Б. Центральні форми затримки статевого розвитку відповідно до рівня ураження:
1. Гіпоталамічний, гіпогонадотропний гіпогонадизм:
— гіпогонадотропний євнухоїдизм (синдром Калмена, ольфактогенітальний синдром);
— синдром Лоренса—Муна—Бардета—Бідля;
— хвороба Хенда—Шюллера—Крисчена.
2. Гіпофізарний гіпогонадотропний гіпогонадизм (синдром пустого турецького сідла, пангіпопітуїтаризм).
ІІ. Гонадна (яєчникова) форма ЗСР (резистентні до гонадотропної стимуляції яєчники).
В основі гормональних розладів при затримці статевого розвитку лежить зниження гонадотропної функції гіпофіза, що призводить до недостатності естрогенної функції яєчників. Менструація у таких дівчат відсутня (інколи незначні менструації 12 рази на рік). Відмічається високий зріст за рахунок збільшення довжини рук, ніг, незначне збільшення поперечних розмірів таза. Кістковий вік таза відповідає календарному. Вторинні статеві ознаки не виражені. При гінекологічному дослідженні виявляється гіпоплазія зовнішніх і внутрішніх статевих органів. Гіпоплазія матки виражена більше, ніж гіпоплазія яєчників. Мікроскопічно у піхвовому мазку переважають парабазальні клітини.
Затримка статевого дозрівання яєчникового генезу у дівчат може бути наслідком функціональної недостатності яєчників (після корової краснухи, епідемічного паротиту) і дисгенезії гонад.
При функціональній недостатності яєчників спостерігається різке зниження їх гормональної активності на тлі гіпергонадотропної активності гіпофіза. У цитологічній картині піхвового мазка ступінь гіпоестрогенії більш виражений, ніж при затримці статевого дозрівання центрального генезу. Стимуляція яєчників не ефективна. Клітинний склад піхвового мазка після уведення хоріонічного гонадотропіну (ХГ) майже не змінюється. Клінічно відмічається відсутність менструацій, кістковий вік, як правило, відстає від календарного, вторинні статеві ознаки не виражені, виявляється гіпоплазія матки і яєчників.
При дисгенезії гонад спостерігаються значні порушення статевого розвитку. Дисгенезія гонад — генетично зумовлене захворювання, яке пов’язане з аномальним набором хромосом. Прикладом дисгенезії гонад є синдром Шерешевського—Тернера, при якому діапазон хромосомних аномалій значний: 45Х0, X0/XY, Х0/ХХХ. Такі пацієнтки характеризуються кремезною будовою тіла, короткою шиєю з крилоподібними шкірними складками, так званою шиєю сфінкса, мікрогнатією, епікантусом, птозом, косоокістю, лінією росту волосся, синдактилією. Вторинні статеві ознаки та молочні залози відсутні, лобкове оволосіння у пахвовій ділянці недостатнє. Слизова оболонка піхви тонка, блискуча. Картина піхвових мазків свідчить про наявність атрофічних процесів. Одним з основних симптомів дисгенезії гонад є аменорея, але може спостерігатися і дисфункція яєчників за типом гіпоменструального синдрому. Статевий хроматин відсутній. Лабораторні обстеження вказують на підвищення рівня гонадотропінів у сечі за рахунок ФСГ. Екскреція ФСГ вища за норму в 13-15 разів. При лапароскопії виявляють різні варіанти: у генетично чоловічої особи знаходять сформовану матку і труби, на місці яєчників — рудиментарні чоловічі гонади, при синдромі з «маскулінізацією» — чоловічі гонади та рудиментарну матку.
«Чиста» форма дисгенезії гонад представлена каріотипом 46ХХ, 46XY, статевий хроматин може бути зниженим або у нормі. Характерним клінічним проявом цієї форми є різко виражений статевий інфантилізм за відсутності соматичних аномалій розвитку. Зазвичай такі пацієнтки нормального або високого зросту з жіночим фенотипом. Тілобудова диспластична, молочні залози відсутні або недорозвинуті, оволосіння слабко виражене, зовнішні та внутрішні статеві органи гіпопластичні, піхвові мазки атрофічного характеру. Екскреція 17-КС у межах норми.
«Змішана» форма дисгенезії гонад, або «асиметрична», належить до особливої форми інтерсексуалізму. Патогенетично вона зумовлена патологією статевих хромосом з порушенням диференціювання яєчок. Розвивається функціональна недостатність, яка проявляється в період ембріогенезу, зберігаються мюллерові протоки з характерним жіночим фенотипом, відсутністю статевого хроматину, інтерсексуальною будовою статевих органів з переважанням жіночого типу, наявністю матки та піхви. На місці яєчників сполучнотканинний рудимент. Молочні залози відсутні. Виражене лобкове оволосіння, нерідко гіпертрихоз і гіпертрофія клітора. Соматичні аномалії відсутні. Для даної форми захворювання характерна підвищена схильність до виникнення пухлинних процесів.
Лікування різноманітних порушень статевого розвитку залежить від їх форм: оперативне лікування, нормалізація функції діенцефальної ділянки, замісна терапія естрогенами і гестагенами, корекція соматичних порушень.
Корекція затримки статевого розвитку центрального генезу залежить від причини; у разі пухлини гіпофіза — лікування оперативне. При інших формах захворювання рекомендована загальнозміцнювальна терапія, циклічна вітамінотерапія, а також терапія, що спрямована на нормалізацію функції діенцефальних структур. Рекомендовано консультацію невропатолога та психотерапевта. При вираженій формі ЗСР із різкою недорозвиненістю або відсутністю вторинних статевих ознак призначається гормонотерапія. Для лікування гіпоталамічних форм ЗСР застосовують гонадоліберин в імпульсному режимі (кожні 90 хв підшкірно по 2 мг препарату протягом 6 тиж.).
Діагностика гонадних форм ЗСР базується на клінічному перебігу, визначенні рівня гормонів, результатах УЗД та лапароскопії.
Лікування гонадних форм ЗСР. При дисгенезії гонад виникає питання щодо необхідності гонадектомії, оскільки у деяких пацієнток знаходять потенційну бластоматозну активність дисгенетичних гонад. Гонадектомія рекомендується в усіх випадках, коли є підозра на розвиток пухлини гонади з каріотипом 45Х0, 46ХХ або їх варіантами, і обов’язкова за наявності в каріотипі Y-хромосоми.
Запропонована екзогенна компенсація статевих гормонів препаратами, що містять так звані натуральні естрогени — естрадіолу валерат або 17-бета-естрадіол. Препаратами вибору є Дивігель, Дивіна, Дивітрен. Дивігель — це гель на спиртовій основі, який містить 1 або 0,5 мг естрадіолу гемігідрату для трансдермального застосування. Щоденне одноразове нанесення препарату на шкіру здухвинних ділянок живота, верхньої частини стегна або сідниць на ділянку, що дорівнює площі 12 долонь, забезпечує активну абсорбацію препарату в перші 30 хв і підтримує стабільну концентрацію в плазмі до наступної дози. Головною перевагою трансдермальної терапії є максимально низька й ефективна доза естрадіолу, яка надходить безпосередньо у системний кровотік через шкіру, оминаючи ферментні та метаболічні ефекти первинного пасажу через печінку. Трансдермальне введення естрогенів забезпечує біологічну активність естрадіолу в плазмі крові, тому що дозволяє уникнути первинного метаболізму в гепатоцитах. Більше того, трансдермальне введення естрогенів виключає вплив на слизову оболонку шлунка та дванадцятипалої кишки. Препарат Дивігель-0,5 вибраний для застосування як моновпливи естрадіолом у дівчат 10-12 років, які не менструюють і страждають на дисгенезію гонад. Препарат Дивігель-1 — з метою прискореної ліквідації естрогенного дефіциту у дівчат після 16 років. Для прогестагенного доповнення до постійного безперервного застосування Дивігелю використовують спосіб перорального прийому 10-20 мг медроксипрогестерону ацетату (Провера) або 10 мг дидрогестерону (Дюфастон) на добу впродовж 10-12 діб протягом кожного циклу. Проведення замісної гормональної терапії має на меті досягнення не тільки пропорційного соматичного розвитку, але й лікування статевого інфантилізму.