ФАРМАЦЕВТИЧЕСКАЯ МИКРОБИОЛОГИЯ - В. А. Галынкин - 2015
ЧАСТЬ III. МИКРОБИОЛОГИЧЕСКИЕ АСПЕКТЫ ФАРМАЦЕВТИЧЕСКОГО ПРОИЗВОДСТВА
ГЛАВА 23. МИКРОБИОЛОГИЧЕСКИЕ ТРЕБОВАНИЯ К КАЧЕСТВУ ЛЕКАРСТВЕННЫХ СРЕДСТВ
23.1 Микробиота нестерильных лекарственных средств
Одним из показателей качества лекарственного средства (ЛС) является уровень его микробной чистоты [39]. По этому показателю все ЛС делят на две категории: стерильные и нестерильные. Стерильными называют препараты, в которых в соответствии с требованиями ГФ не допускается содержание жизнеспособных клеток микроорганизмов. Их доля составляет около 20% от общего количества ЛС. Нестерильными называют такие ЛС, в которых допускается содержание живых микроорганизмов, количество и качественный состав которых зависит от вида и назначения продукции и нормируется соответствующей документацией. На долю нестерильных приходится около 80% общего числа выпускаемых ЛС. Микробиологические требования к качеству НЛС вырабатывались в связи с выявлением случаев заболевания людей в результате применения загрязненных микроорганизмами препаратов (табл. 48).
Таблица 48. Примеры микробов-контаминантов, обнаруженных в фармацевтических продуктах
Год |
Анализируемый продукт |
Обнаруженный микроб- загрязнитель |
1943 |
Глазные капли |
Pseudomonas aeruginosa |
1946 |
Тальк |
Clostridium tetani |
1966 |
Глазная мазь с антибиотиком |
P. aeruginosa |
1967 |
Крем для рук |
Klebsiella pneumoniae |
1969 |
Укропная вода |
P. aeruginosa |
1970 |
Раствор хлоргексидина цитрата |
Burkholderia cepacia |
1972 |
Инъекционный раствор |
Erwinia sp. |
1972 |
Порошок поджелудочной железы |
Salmonella sp. |
1977 |
Раствор для контактных линз |
Serratia sp., Enterobacter sp. |
1981 |
Хирургическая одежда |
Clostridium sp. |
1982 |
Раствор йодофора |
P. aeruginosa |
1984 |
Полоскание, содержащее тимол |
P. aeruginosa |
1986 |
Антисептическое полоскание |
колиформы |
Контаминация лекарственных препаратов может происходить как в процессе производства, так и в период использования, особенно часто в условиях клиники, где происходит их загрязнение госпитальными штаммами микроорганизмов, например, Pseudomonas aeruginosa.
Под воздействием ферментов микроорганизмов при несоблюдении условий производства и хранения лекарственных препаратов может происходить их биодеградация, скорость которой определяется химическим составом лекарственного средства, присутствием в нем веществ, легко усвояемых микроорганизмами или обладающих биоцидной активностью, количеством и видовым составом контаминантов, условиями среды (влажность, температура). Некоторые компоненты лекарственных препаратов (крахмал, желатин, каолин, магния трисиликат, алюминия гидроксид, ПАВ, белки) могут защищать микробные клетки от консервантов.
На возможность развития процессов биодеградации влияет форма упаковки, которая должна предотвращать доступ контаминантов и контролировать влажность.
23.2 Роль микроорганизмов-контаминантов лекарственных средств в патологии человека
Основными отрицательными последствиями для больных при использовании препаратов, содержащих микроорганизмы, могут быть снижение или отсутствие терапевтического действия препарата, возникновение заболеваний, неблагоприятных побочных реакций, а также передача и распространение лекарственно устойчивых бактерий. Заболевания могут иметь инфекционную или неинфекционную природу. Заболевания неинфекционной природы могут быть обусловлены продуктами биоразрушения субстанции и микробными токсинами. Последние могут вызывать токсикоинфекции и интоксикации (токсикозы). Токсикоинфекции — это обширная группа острых кишечных заболеваний, которые развиваются после приема per os (через рот) лекарственных препаратов, обильно контаминированных патогенными и условнопатогенными бактериями, содержащими эндотоксины. Токсикоинфекции являются полиэтиологическими, их могут вызывать различные микроорганизмы: энтеротоксигенные варианты кишечной палочки, протей, энтерококки, Bacillus cereus, Staphylococcusaureus, Clostridium perfringens, реже — бактерии родов Klebsiella, Enterobacter, Pseudomonas. Токсикозы обусловлены попаданием экзотоксинов некоторых бактерий (S. aureus, C. botulinum), грибов, а также токсичных продуктов микробной деградации субстанции.
Инфекционные заболевания, возникающие в результате использования контаминированных ЛС, могут иметь разную локализацию и клиническую форму:
1) гнойно-септические инфекции (местные или генерализованные);
2) грибковые поражения кожи, слизистых, глаз и других органов;
3) заболевания вирусной природы (например, в результате применения контаминированных препаратов крови);
4) кишечные инфекции (эшерихиозы, сальмонеллезы).
Возникновение, развитие и исход заболевания зависят от уровня микробной контаминации, биологических особенностей микроба-загрязнителя (его вирулентности), от резистентности пациента и способа введения препарата. Важную роль в развитии заболевания имеет способ применения контаминированных препаратов. Наибольшую опасность представляет их введение в кровоток, глаза, в полости тела, в норме свободные от микроорганизмов. При местном применении препаратов вероятность развития инфекционного процесса резко возрастает при обширных повреждениях тканей в результате травмы, ожога, хирургического вмешательства. Например, Staphylococcus aureus при попадании с ЛС на поврежденную кожу и слизистые может вызывать гнойно-воспалительные процессы; при ингаляционном введении — стафилококковую пневмонию; при пероральном — токсикоинфекцию или интоксикацию; при попадании в кровяное русло — генерализованную инфекцию (сепсис).
23.3 Микробиологические требования к качеству ГЛС
Современные требования к микробиологической чистоте лекарственных препаратов представлены в табл. 49 [37].
Кроме приведенных допустимых уровней предельного содержания микроорганизмов-контаминантов различных лекарственных средств в настоящее время активно обсуждается вопрос о создании дополнительной категории, ограничивающей контаминацию посторонними бактериями и грибами иммунобиологических препаратов, содержащих живые микроорганизмы в своем составе, таких как вакцина, бактериофаги, пробиотики. Трудности сопряжены не только с нормированием, но и с разработкой и апробацией методов микробиологической оценки качества подобных препаратов.
Выбор микроорганизмов, нормирование которых предусмотрено Фармакопеей определяется их опасностью для здоровья населения и способностью служить критерием оценки гигиенического состояния производства, предусмотренного GMP. Этот выбор достаточно ограничен по экономическим соображениям, но в настоящее время признан достаточным для получения результатов, адекватно отражающих качество продукции по микробиологическим показателям и со временем может быть расширен. В качестве примера можно привести: испытание на наличие Candida albicans в интравагинальных лекарственных препаратах, которое только вводится при оценке качества указанных отечественных препаратов, в то время как существует в зарубежных фармакопеях достаточно длительное время. Испытание лекарственных средств на микробиологическую чистоту согласно действующей в настоящее время фармакопееХII проводят в асептических условиях с помощью приведенных ниже методов и питательных сред, по составу аналогичных средам Европейской Фармакопеи текущего издания.
23.4 Оценки качества лекарственных препаратов
Процедура оценки качества лекарственных препаратов и фармацевтических субстанций включает:
— методы определения антимикробного действия и способы его нейтрализации;
— способы подготовки различных лекарственных форм;
— отбор образцов для анализа;
— методы количественного определения жизнеспособных микроорганизмов-контаминантов;
— методы выявления и идентификации отдельных видов бактерий, наличие которых недопустимо или ограничено в лекарственных средствах;
— методы выявления Candida albicans в интравагинальных лекарственных препаратах;
— рецепты используемых питательных сред, растворов и реактивов;
— методы контроля питательных сред перед использованием и требования к их качеству.
Стандартной температурой для инкубации посевов на питательных средах для бактерий является (32,5±2,5) °С, для грибов — (22,5±2,5) °С, если нет других указаний в частных фармакопейных статьях.
Таблица 49. Микробиологическая чистота лекарственных препаратов
Категория |
Препараты |
Рекомендуемые требования |
1 |
Препараты, в том числе биологические лекарственные средства, включая ИБЛС, к которым предъявляется требование «Стерильность» |
Препараты должны быть стерильными |
2 |
✵ Для применения местно, наружно, интравагинально ✵ Для введения в полости уха, носа ✵ Респираторно ✵ Трансдермальные пластыри |
✵ Общее число аэробных бактерий и грибов (суммарно) — не более 102КОЕ в 1 г (мл) препарата, или на 1 пластыре (включая клейкую сторону и основу) ✵ Отсутствие Pseudomonasaeruginosa в 1 г (мл) препарата, или на 1 пластыре (включая клейкую сторону и основу) ✵ Отсутствие Staphylococcus aureus в 1 г (мл) препарата, или на 1 пластыре (включая клейкую сторону и основу) ✵ Отсутствие энтеробактерий, устойчивых к желчи, в 1 г (мл) препаратов, используемых респираторно ✵ Отсутствие Candidaalbicans в 1 г (мл) интравагинальных препаратов |
3.А. |
Для приема внутрь или введения ректально |
✵ Общее число аэробных микроорганизмов — не более 103 КОЕ в 1 г (мл) ✵ Общее число грибов — не более 102 КОЕ в 1 г (мл) |
3.Б. |
Для приема внутрь — из сырья природного происхождения (животного, растительного или минерального), уровень микробной загрязненности которого невозможно снизить в процессе предварительной обработки и относительно которого федеральный орган допускает уровень микробной загрязненности более 103 жизнеспособных микроорганизмов в 1 г или в 1 мл. |
✵ Отсутствие Escherichiacoli в 1 г (мл) ✵ Общее число аэробных микроорганизмов — не более 104 КОЕ в 1 г (мл) ✵ Общее число грибов — не более 102 КОЕ в 1 г (мл) ✵ Энтеробактерий, устойчивых к желчи, — не более 102 КОЕ в 1 г (мл) ✵ Отсутствие Escherichiacoli в 1 г (мл) ✵ Отсутствие Salmonella в 25 г (мл) ✵ Отсутствие Staphylococcus aureus в 1 г (мл) |
4. Лекарственные растительные средства, состоящие из одного вида сырья (фасованная продукция) или нескольких (сборы), а также растительное сырье «ангро» |
||
4.А. |
Лекарственные растительные средства или лекарственное сырье «ангро», применяемые в виде настоев и отваров, приготовленных с использованием кипящей воды |
✵ Общее число аэробных микроорганизмов — не более 107 КОЕ в 1 г ✵ Общее число грибов — не более 105 КОЕ в 1 г ✵ Escherichia coli — не более 102 КОЕ в 1 г |
4.Б. |
Лекарственные растительные средства или растительное сырье «ангро», приготовленные без использования кипящей воды |
✵ Общее число аэробных микроорганизмов — не более 105 КОЕ в 1 г ✵ Общее число грибов — не более 104 КОЕ в 1 г ✵ Энтеробактерий, устойчивых к желчи, — не более 103 КОЕ в 1 г ✵ Отсутствие Escherichiacoli — в 1 г ✵ Отсутствие бактерий рода Salmonella в 25 г |
Примечания к таблице 49:
1. В нормативных документах могут быть указаны в виде исключения и другие нормы в зависимости от состава ЛС и особенностей технологического процесса их производства.
2. В нормативных документах на препараты для детей могут быть введены более строгие нормы, а именно:
— в 1 г (мл) препаратов для детей (от 0 до 1 года) — не более 50 аэробных бактерий и дрожжевых и плесневых грибов (суммарно) при отсутствии энтеробактерий, устойчивых к желчи, Pseudomonas aeruginosa, Staphylococcus aureus
— в 1 г (мл) препаратов для детей (старше 1 года) — не более 500 аэробных микроорганизмов и 50 дрожжевых и плесневых грибов (суммарно) при отсутствии энтеробактерий, устойчивых к желчи, Pseudomonas aeruginosa, Staphylococcus aureus.
3. При обнаружении во время проведения испытания других патогенных бактерий, кроме указанных выше, считают, что качество лекарственных средств, субстанций и вспомогательных веществ не соответствует требованиям по показателю «Микробиологическая чистота».
При проведении испытаний по определению антимикробного действия ЛС, качества питательных сред, биохимического тестирования выделенных микроорганизмов необходимо использовать тест-штаммы микроорганизмов, полученные из официальных коллекций микроорганизмов (50):
— Американской коллекции типовых культур, США (АТСС);
— Национальной коллекции типовых культур, Великобритания (NCTC);
— Коллекции культур института Пастера, Франция (CIP);
— Всероссийской коллекции микроорганизмов РАН, Россия (ВКМ);
— Государственной коллекции патогенных микроорганизмов, Россия (ГКПМ);
— Коллекции Всероссийского микологического центра, Россия.
Таблица 50. Список тест-штаммов микроорганизмов, используемых в испытаниях
Название микроорганизма (род, вид) |
Номер штамма |
Bacillus subtilis |
ATCC 6633 |
Bacillus cereus |
АТСС 10702 |
Escherichia coli |
ATCC 25922, АТСС 8739 |
Salmonella enterica subsp. enterica |
NCTC 6017, CIP 80.39 |
serovar Abony (прежнее название Salmonella abony) |
IHE 103/39 |
Pseudomonas aeruginosa |
ATСС 9027 |
Staphylococcus aureus |
ATCC 6538 |
Staphylococcus epidermidis |
АТСС 14990, АТСС 12228 |
Candida albicans |
NCTC 885-653, АТСС 10231 |
Aspergillus brasiliensis (прежнее название Aspergillus niger) |
АТСС 9642, АТСС 16404, ВКМ F1119 |
Кроме перечисленных в таблице тест-штаммов микроорганизмов можно использовать и другие культуры, типичные по морфологическим, тинкториальным и биохимическим свойствам при условии проведения валидации методики. Набор тест-микроорганизмов может быть уменьшен или увеличен в случае необходимости.
Тест-микроорганизмы в лиофилизированном виде в ампулах, в пробирках на полужидком агаре хранят при температуре от 2 до 8°С. Культуры микроорганизмов на дисках хранят при температуре не ниже минус 20°С.
Не допускается более пяти пассажей от исходной культуры. Работу с микроорганизмами проводят в полном соответствии с XII Государственной Фармакопеей. При этом учитывают особенности отдельных тест-штаммов, описанные в сертификатах (паспортах на штамм) и инструкциях производителя.
23.5 Определение антимикробного действия
Перед испытанием на микробиологическую чистоту необходимо определить возможность проявления лекарственным средством антимикробного действия в отношении определенных видов микроорганизмов [28].
В основе метода определения антимикробного действия лежит сравнение интенсивности роста тест штаммов микроорганизмов в присутствии или в отсутствие испытуемого препарата.
Приготовление инокулята проводят следующим образом: 24-часовые бульонные культуры бактерий, выращенные на соево-казеиновом бульоне или среде № 8 и 48-часовую культуру C. albicans выращенную на жидкой среде Сабуро разводят стерильным раствором натрия хлорида 0,9% до концентрации около 104 КОЕ/мл:
— 1:1000 (B. cereus, C. albicans);
— 1:100000 (E. coli, S. abony, P aeruginosa, S. aureus).
Взвесь спор B. subtilis также разводят до концентрации 104КОЕ в 1 мл.
Культуру A. brasiliensis со скошенного агара Сабуро с глюкозой или со среды № 2 смывают фосфатным буферным раствором с 0,05% твина-80. Определяют количество конидий в 1 мл смыва, используя камеру Горяева или чашечный агаровый метод, и разводят до концентрации 10 4 конидий в 1 мл.
Образец ЛС готовят в виде раствора, суспензии или эмульсии в зависимости от физических свойств лекарственной формы, добавляя соответствующий разбавитель для получения разведения 1:10. В качестве разбавителя используют, как правило, фосфатный буферный раствор с натрия хлоридом и пептоном рН 7,0 или тот же буферный раствор, содержащий не более 5% твина-80.
Для разведения препаратов с известным антимикробным действием используют нейтрализующую жидкость. Из разведения 1:10 готовят последовательные разведения 1:50, 1:100, 1:500, 1:1000 и т. д.
Испытание на наличие антимикробного действия проводят одним из описанных ниже методов.
23.6 Определение антимикробного действия в условиях испытания на микробиологическую чистоту
Каждое разведение препарата в количестве 1 мл вносят в 6 чашек Петри диаметром 90 мм, в две из которых добавляют по 0,2 мл взвеси B. cereus (или спор B. subtilis), в две другие — по 0,2 мл рабочей взвеси культуры C. albicans, в 2 последние — 0,2 мл взвеси конидий A. brasiliensis. Чашки с бактериями заливают 10-15 мл расплавленного и охлажденного до (42,5±2,5) °С соево-казеинового агара или среды № 1, чашки с культурами грибов — тем же количеством агара Сабуро или среды №2.
По 1,0 мл каждого разведения препарата вносят в пробирки с 10 мл жидких сред — бульона Мосселя и соево-казеинового бульона (или аналогичных — среда № 3 и среда № 8). Затем по 1 мл взвеси тест штаммов E. coli, S. abony, P. aeruginosa, S. aureus (каждый штамм отдельно) вносят в пробирку со средой, соответствующей потребностям теститруемого микроорганизма.
В контрольные чашки и пробирки вместо разведений препарата вносят такое же количество растворителя.
Посевы инкубируют в стандартных условиях в течение 48 ч для бактерий и 72 ч — для грибов.
Метод репликаций рекомендуется использовать для определения антимикробного действия водонерастворимых (суспензии, эмульсии и др.) или окрашенных лекарственных средств.
В стерильные чашки Петри вносят по 1 мл каждого разведения исследуемого препарата. В контрольные чашки вносят по 1 мл разбавителя, используемого для получения разведений. В чашки Петри, как в эксперименте, так и в контроле, добавляют по 10-15 мл расплавленного и охлажденного до (42,5±2,5) °С соево-казеинового агара или среды №1, в другие — такое же количество среды Сабуро или среды №2 и тщательно перемешивают. После застывания агара чашки подсушивают в термостате или ламинарном шкафу для удаления конденсата с поверхности среды, на которую затем бактериологической петлей, пипеткой или репликатором наносят рабочую взвесь каждого тестштамма бактерий и грибов в виде бляшек. Посевы на средах инкубируют в стандартных условиях в течение 48 ч для бактерий и 72 ч — для грибов.
После окончания сроков инкубации при визуальном просмотре отмечают появление типичного роста тест-микроорганизмов в контрольных чашках и пробирках (без препарата) и испытуемых (с различными разведениями препарата). В случаях, затрудняющих учет результатов (помутнения или изменения окраски жидкой среды в результате взаимодействия лекарственного средства с питательной средой), делают пересевы на агаризованные среды.
При наличии роста E. coli, S. abony, P. aeruginosa, S. aureus на питательных средах отмечают отсутствие антимикробного действия исследуемого препарата.
Наличие в испытуемых чашках и пробирках роста тест-микроорганизмов, аналогичного контрольным, обозначают знаком «+», отсутствие роста знаком «-». Если на средах с препаратом наблюдают уменьшение количества колоний на чашках или отсутствие роста тест-микроорганизмов, делают заключение о наличии антимикробного действия. Первое из последовательных разведений препарата, в котором отсутствует антимикробное действие, используют для посева на соответствующую питательную среду.
Для устранения антимикробного действия ЛС могут быть использованы следующие методы:
✵ увеличение разведения препарата, за счет большего объема разбавителя или питательной среды в пределах норм допустимой микробной загрязненности (в качестве разбавителя вместо стандартного фосфатного буферного раствора используют нейтрализующую жидкость (п. 9) лабораторного или промышленного изготовления);
✵ применение специфических инактиваторов (например, β-лактамазу для некоторых антибиотиков и парааминобензойную кислоту (ПАБК) для сульфаниламидных препаратов), нейтрализующих антимикробное действие препарата, но не угнетающие рост микроорганизмов, контаминирующих ЛС;
✵ для препаратов с консервантами рекомендуется использование неспецифических инактиваторов. После проведения валидации в буферный раствор и (или) в питательные среды могут быть добавлены твин-80, соевый или яичный лецитин и др.
✵ для препаратов, растворимых в воде или в изопропилмиристате (ИПМ), применяется метод мембранной фильтрации с последующим промыванием фильтров.
23.7 Отбор образцов лекарственных средств для анализа качества по показателю «Микробиологическая чистота»
От каждой исследуемой серии ЛС для проведения испытания отбирают необходимое количество образцов, в соответствии с категорией препарата из достаточного числа разных упаковок (не менее 3-10).
Для аэрозолей на основе жидких или твердых веществ отбирают 10 контейнеров, для трансдермальных пластырей — 10 пластырей.
В некоторых случаях (высокой стоимости препарата и/или малого объема серии) образец может быть уменьшен в отдельных случаях до 2 г (мл), если иначе не указано в частной фармакопейной статье. Уменьшение количества образца с указанием метода испытания должно быть валидировано и утверждено в нормативной документации в установленном порядке.
Для твердых лекарственных форм, в случае если нет указаний в частных статьях, при анализе препарата используют:
— 10,0 г образца для определения общего числа бактерий и грибов в 1 г препарата, для испытания на отсутствие P aeruginosa, S. aureus и E. coli,
— 25,0 г образца — для определения бактерий рода Salmonella,
— 10,0 г — для количественного определения энтеробактерий, устойчивых к желчи.
Для таблеток, драже, гранул, порошков и др. 10,0 г образца (если другое количество не указано в частных статьях) измельчают (в случае необходимости) и переносят в 100 мл буферного раствора. Далее проводят количественное и качественное определение микроорганизмов.
Для капсул 10,0 г образца переносят в 100 мл буферного раствора, содержащего не более 5% твина-80 и нагретого до температуры не выше 40°С. После суспендирования капсул в буферном растворе проводят количественное и качественное определение микроорганизмов.
Для мягких лекарственных форм, в случае если нет указаний в частных статьях, при анализе препарата используют:
— 10,0 г препарата для определения общего числа бактерий и грибов, для теста на отсутствие P aeruginosa, S. aureus, E. coli в 1 г препарата,
— 10,0 г образца — для теста на отсутствие или количественного определения энтеробактерий, устойчивых к желчи в 1 г препарата.
Для мазей, линиментов, кремов, суппозиториев, легко смешиваемых с водой, 10,0 г образца помещают в стерильную колбу, содержащую 100 мл буферного раствора и стеклянные бусы диаметром 5-6 мм. Смесь нагревают на водяной бане до температуры не выше 40°С и энергично встряхивают до получения гомогенной эмульсии, которую используют для количественного и качественного определения микроорганизмов.
Для мазей, линиментов, кремов, суппозиториев, трудно смешиваемых с водой, 10,0 г образца смешивают со стерильным твином-80, количество которого не должно быть более 1/2 объема образца (в данном случае 5 г). Смесь нагревают на водяной бане или в термостате до температуры не выше 40°С (в исключительных случаях до 45 °С) и осторожно перемешивают. При этом время нагревания не должно превышать 30 мин. Добавляют необходимое количество предварительно нагретого до соответствующей температуры стерильного фосфатного буферного раствора со стеклянными бусами. Смесь осторожно перемешивают для получения гомогенной эмульсии в разведении 1:10, которую используют для количественного и качественного определения микроорганизмов. Возможно использование других технических средств и методик гомогенизации с соблюдением правил асептики и режимов термостатирования.
Для жидких лекарственных форм, в случае если нет указаний в частных статьях, при анализе препарата используют:
— 10,0 мл образца для определения общего числа микроорганизмов и грибов в 1 мл препарата, для теста на отсутствие E. coli, P. aeruginosa, S. aureus,
— 25,0 мл — для испытания на отсутствие бактерий рода Salmonella.
— 10,0 мл — для количественного определения энтеробактерий, устойчивых к желчи.
Для растворов, суспензий, сиропов, микстур 10,0 мл образца переносят в 90 мл буферного раствора, перемешивают и проводят количественное и качественное определение микроорганизмов.
Для растворов в маслах, эмульсий 10,0 мл образца помещают в стерильную колбу, содержащую 90 мл буферного раствора с твином-80 в количестве не более 5% и стеклянные бусы. Смесь нагревают на водяной бане до температуры не выше 40°С и энергично встряхивают до получения гомогенной эмульсии, которую используют для количественного и качественного определения микроорганизмов.
23.7.1 Для лекарственных средств в форме аэрозолей
Для аэрозолей на основе спиртов и твердых веществ 3,0 г образца (после испарения пропеллента) переносят в 30 мл буферного раствора, перемешивают и проводят количественное и качественное определение микроорганизмов. Не менее 1,0 г образца используют для количественного определения энтеробактерий, устойчивых к желчи.
Для аэрозолей на основе масел 3,0 г образца (после испарения пропеллента) переносят в 30 мл буферного раствора с твином-80 в количестве не более 5% и стеклянные бусы. Смесь нагревают на водяной бане до температуры не выше 40°С и энергично встряхивают до получения гомогенной эмульсии, которую используют для количественного и качественного определения микроорганизмов. Не менее 1,0 г образца используют для количественного определения энтеробактерий, устойчивых к желчи.
23.7.2 Для трансдермальных пластырей
При отборе трансдермальных пластырей используют образец, состоящий из 10 единиц. С каждого из 10 пластырей снимают защитную пленку, пользуясь стерильными инструментами. При необходимости пластырь разрезают стерильными ножницами на более мелкие фрагменты, которые переносят в колбу вместимостью 1000 мл, содержащую 500 мл стерильного буферного раствора и стеклянные бусы. Колбу нагревают на водяной бане до температуры не выше 40°С, энергично встряхивают в течение 30 мин. Используют 50 мл полученного смыва для количественного определения микроорганизмов методом мембранной фильтрации и определения на отсутствие P. aeruginosa и S. aureus.
Если известно, что пластырь обладает антимикробным действием, в разбавитель добавляют подходящий инактиватор (твин-80 и (или) лецитин).
В случае, если, смыв с трансдермальных пластырей нельзя использовать для определения методом мембранной фильтрации, применяют метод прямого посева на питательные среды.
23.7.3 Для лекарственных растительных средств (ЛРС)
К ЛРС относятся лекарственные препараты, в том числе сборы, расфасованные в пачки, пакеты, брикеты и пр.
От каждой контролируемой серии лекарственного препарата независимо от ее объема отбирают минимум 5 невскрытых пачек, пакетов, брикетов. Перед испытанием пачки вскрывают с помощью стерильных инструментов, отбирают из них пробу в равных количествах, перемешивают и переносят в стерильную емкость. Масса пробы должна составлять не менее 50,0 г.
Для количественного определения аэробных микроорганизмов и грибов образец в количестве 10,0 г (плоды, кора, корни и корневища, почки и др.) или
2,0 г (трава, листья, цветки и другие с большим коэффициентом водопоглощения), переносят в стерильную колбу. При объеме образца 10,0 г в колбу помещают 100 мл стерильного раствора натрия хлорида 0,9%. Колбу с исследуемым образцом встряхивают на качалке или аппарате для встряхивания в течение не менее 15 мин. Полученный смыв, считают разведением 1:10. При объеме образца 2,0 г в колбу добавляют 200 мл стерильного раствора натрия хлорида 0,9%. Полученный смыв считают разведением 1:100.
Если образец плохо смачивается, в колбу добавляют поверхностно-активное вещество — стерильный твин-80 в количестве 0,1% от объема раствора.
Из полученных смывов ЛРС, соответствующих разведениям 1:10 или 1:100, готовят последующие десятикратные разведения в том же разбавителе, которые используют для количественного определения аэробных бактерий и грибов, а также для испытания на отсутствие E. coli, Salmonella и энтеробактерий, устойчивых к желчи.
23.8 Методы количественного определения аэробных микроорганизмов
В зависимости от природы лекарственного средства и его физико-химических свойств используют один из вариантов чашечного агарового метода (глубинный, двухслойный, поверхностный, модифицированный глубинный), метод мембранной фильтрации или пробирочный метод наиболее вероятных чисел (НВЧ).
23.8.1 Чашечные агаровые методы
Для культивирования микроорганизмов используют агаризованные питательные среды в соответствии с рецептами Государственной фармакопеи XII изд.: соево-казеиновый агар или среду №1, сухую, для контроля микробной загрязненности — для выращивания бактерий, агар Сабуро с глюкозой или среду №2, сухую, для контроля микробной загрязненности — для выращивания дрожжевых и плесневых грибов.
Для каждого разведения образца используют не менее двух чашек Петри с определенной средой.
23.8.2 Глубинный метод
В стерильную чашку Петри диаметром 90 мм вносят 1 мл испытуемого образца, приготовленного для анализа. Добавляют 15-20 мл расплавленной и охлажденной до 42,5±2,5°С агаризованной питательной среды и быстро перемешивают вращательными движениями. При большем диаметре чашек Петри количество среды соответственно увеличивают до 20-25 мл. После застывания агара чашки переворачивают и инкубируют посевы.
23.8.3 Двухслойный метод
Расплавленные агаризованные питательные среды вносят в количестве 15-20 мл в каждую стерильную чашку Петри диаметром 90 мм и оставляют до застывания. При большем диаметре чашек Петри количество среды соответственно увеличивают. Поверхность агара в чашках подсушивают.
В пробирку с 4 мл соответствующей расплавленной и охлажденной до 42,5±2,5°С питательной среды вносят 1 мл образца, приготовленного для анализа, быстро перемешивают содержимое пробирки. Затем содержимое пробирки выливают на поверхность застывшего и подсушенного агара в чашке Петри, равномерно распределяя верхний слой среды вращательными движениями. После застывания чашки переворачивают и помещают в термостат для инкубации.
23.8.4 Поверхностный метод
Расплавленные и охлажденные до 42,5±2,5°С питательные среды вносят в количестве 15-20 мл в каждую стерильную чашку Петри диаметром 90 мм и оставляют до застывания. Поверхность агара в чашках подсушивают.
Образец, приготовленный для анализа, наносят на агар в количестве 0,1 мл и равномерно распределяют шпателем по поверхности среды.
Чашки переворачивают и помещают в термостат для инкубации.
23.8.5 Модифицированный глубинный метод
Образец, приготовленный для анализа, в количестве 1,0 мл вносят в стерильную чашку Петри диаметром 90 мм. Добавляют 7-10 мл расплавленной и охлажденной до 42,5±2,5°С питательной среды и быстро перемешивают вращательными движениями. После застывания агара чашки переворачивают и инкубируют. Учет результатов производят через 48 ч и окончательно через 5 сут.
23.9 Учет и интерпретация результатов чашечных агаровых методов
Посевы просматривают ежедневно. Подсчет колоний производят через 48-72 ч (предварительный результат) и через 5 сут. (окончательный результат).
Для получения достоверных результатов отбирают чашки, где число колоний бактерий не превышает 250, а колоний грибов — 50. Если при учете результатов двух последующих разведений число колоний на чашках находится в указанных выше пределах, рассчитывают результаты из меньшего разведения.
Если в среднем на чашках выросло более 250 колоний бактерий или более 50 колоний грибов, делают ряд дальнейших последовательных разведений образца, выбирая приемлемое для посева.
Если в среднем на чашках выросло менее 15 и более 250 колоний бактерий или менее 15 и более 50 колоний грибов, делают ряд дальнейших последовательных разведений образца, выбирая приемлемое для посева.
Если на соево-казеиновом агаре (или на среде №1) дополнительно обнаружены колонии грибов, то их суммируют с числом бактерий и определяют общее число аэробных микроорганизмов, которое лимитировано для каждой категории ЛС.
Если на питательной среде отсутствует рост микроорганизмов, результаты отмечают следующим образом: при посеве лекарственного средства в разведении 1:10 — «В 1 г (или в 1 мл) лекарственного средства содержится менее 10 бактерий (или грибов)»; при посеве лекарственного средства в разведении 1:100 — «В 1 г (или в 1 мл) лекарственного средства содержится менее 100 бактерий (или грибов)» и т. д.
Количество микроорганизмов в 1 г или в 1 мл рассчитывают по формуле:
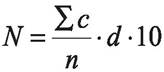
Где N — количество микроорганизмов в 1,0 г или в 1,0 мл, с — сумма колоний на всех чашках Петри, n — число чашек Петри, d — коэффициент разведения образца, 10 — коэффициент пересчета при проведении высева на чашку в объеме 0,1 мл.
Пример. При посеве из разведения 10-2 на двух чашках выросло 168 и 215 колоний
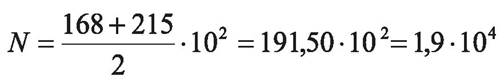
Полученный результат записывают как 1,9-104 колониеобразующих единиц (КОЕ).
При необходимости подсчета общего количества микроорганизмов (бактерий и грибов суммарно) в 1 г или в 1 мл лекарственного средства следует сложить число аэробных бактерий с числом грибов.
В связи с тем, что ЛРС, представляющие собой лекарственные растения или их части (листья, цветки, трава, плоды, семена, кора, корни, корневища и др.), являются неоднородными в отношении количества аэробных бактерий и грибов, нормы допустимой микробной загрязненности ЛРС интерпретируют следующим образом:
• Если количество микроорганизмов в 1 г не более 105 КОЕ — максимально допускается 5 x 105 КОЕ
• Если количество микроорганизмов в 1 г не более 107 КОЕ — максимально допускается 5 x 107 КОЕ и т. д.
Для остальных категорий лекарственных препаратов (за исключением ЛРС) нормы допустимой микробной загрязненности интерпретируют следующим образом:
• Если количество микроорганизмов в 1 г или в 1 мл не более 102 КОЕ — максимально допускается 2 х 102 КОЕ
• Если количество микроорганизмов в 1 г или в 1 мл не более 103 КОЕ — максимально допускается 2 х 103 КОЕ и т. д.
Варианты чашечного агарового метода (глубинный, двухслойный и модифицированный) можно использовать при испытании различных лекарственных форм, независимо от уровня микробной загрязненности. Поверхностный агаровый метод предпочтительнее использовать при испытании ЛС с высоким уровнем микробной контаминации. Для сокращения сроков получения результатов количественного определения бактерий и грибов, колонии которых склонны к сливному росту, используют модифицированный агаровый метод посева.
23.10 Метод мембранной фильтрации
используют для количественного и качественного определения микроорганизмов в лекарственных средствах, обладающих или не обладающих антимикробным действием, в частности для растворов и водорастворимых лекарственных средств, а также для жиросодержащих препаратов, растворимых в изопропилмиристате.
23.10.1 Условия проведения испытания
Установка для мембранной фильтрации должна иметь конструкцию, из которой легко извлекается фильтр, с последующим его переносом на питательные среды. Используют мембранные фильтры с диаметром пор не более 0,45 мкм, способные эффективно задерживать микроорганизмы, что необходимо подтвердить валидацией. Материал мембраны следует выбирать таким образом, чтобы компоненты исследуемого препарата не влияли на его эффективность. Фильтры из нитрата целлюлозы используют для водных, масляных и разбавленных спиртовых растворов (менее 30%), из ацетата целлюлозы — для спиртовых растворов (более 30%), кислот, щелочей. Мембранную фильтрацию проводят в асептических условиях с помощью вакуума.
Во время выполнения испытания образец, как правило, растворяют в буферном растворе в соотношении 1:10. В воронку фильтровальной установки вносят сначала промывную жидкость (примерно 5 мл) для смачивания фильтра. Добавляют количество раствора препарата, соответствующее 1 г испытуемого образца, и немедленно фильтруют. В случае наличия антимикробного действия лекарственного средства для отмывания мембраны используют раствор натрия хлорида 0,9% или описанные ниже жидкости (№1, №2, №3), для чего через фильтр пропускают минимум три порции по 100 мл подходящей стерильной промывной жидкости. При необходимости к промывной жидкости могут быть добавлены поверхностно-активные вещества (например, твин-80) или инактиваторы антимикробного действия. Через одну мембрану можно пропускать не более 500 мл жидкости. Допускается использование для отмывания мембран менее трех порций промывной жидкости при условии валидации метода.
Смыв с трансдермальных пластырей пропускают через мембранные фильтры по 50 мл (соответствует 1 пластырю) через каждую мембрану.
По окончании процесса фильтрации мембраны переносят на соответствующие питательные среды, разлитые в чашки Петри или флаконы с жидкими питательными средами. Чашки с фильтрами переворачивают. Посевы на чашках и во флаконах инкубируют в стандартных условиях.
Подсчет колоний производят через 48-72 ч (предварительные результаты) и через 5 сут. (окончательные результаты). Отбирают чашки, где число колоний бактерий на фильтрах не превышает 100, а грибов — 50 и рассчитывают число микроорганизмов на 1,0 г или на 1,0 мл образца или на 1 пластырь. Если на фильтре большее количество микроорганизмов, то делают ряд последовательных разведений образца и выбирают подходящее.
Учет результатов на жидких питательных средах проводят в соответствии с разделом 6.
Для того чтобы определить, полностью ли отмыты мембраны от фильтруемого препарата, обладающего антимикробным действием, после фильтрации раствора в последнюю порцию промывной жидкости вносят по 1 мл взвеси тест-культур, соответствующих категории испытуемого образца. Количество вносимого каждого в отдельности микроорганизма не должно превышать 100 КОЕ в 1 мл.
Рост тест-штаммов на фильтрах подтверждает отсутствие антимикробного действия лекарственного средства. В случае если антимикробное действие сохраняется, используют специфические или неспецифические инактиваторы или увеличивают объем промывной жидкости.
23.10.2 Жидкости для промывания фильтров
✵ Раствор натрия хлорида 0,9% стерильного рН 7,0
✵ Жидкость № 1: 1 г мясного пептона растворяют в 1000 мл воды, фильтруют или центрифугируют для осветления, разливают во флаконы и стерилизуют. рН после стерилизации 7,0±0,2
✵ Жидкость № 2: 1 мл твина-80 добавляют к 1000 мл жидкости № 1, разливают во флаконы и стерилизуют. рН после стерилизации 6,9±0,2. Жидкость № 2 применяют, если в составе препарата имеется масло.
✵ Жидкость № 3: 5 г мясного пептона, 3 г мясного экстракта и 10 г твина-80 растворяют в 1000 мл воды. Разливают во флаконы и стерилизуют. рН после стерилизации 6,9±0,2.
23.11 Метод наиболее вероятных чисел (НВЧ)
Метод НВЧ используют при испытании ЛС с низким уровнем микробной контаминации, а также в тех случаях, когда нельзя применить другие методы. Метод НВЧ менее чувствителен и точен по сравнению с чашечным агаровым методом или методом мембранной фильтрации. Метод используют только для определения общего числа бактерий, так как результаты, полученные для определения общего числа грибов, особенно плесневых, считают недостоверными.
При выполнении испытания исследуемый образец готовят в виде раствора, суспензии или эмульсии в разведениях 1:10, 1:100, 1:1000, используя подходящий растворитель. Жидкую питательную среду разливают в 12 стерильных пробирок по 9 мл в каждую. Пробирки ставят в штатив в 4 ряда по 3 пробирки.
В первый ряд пробирок вносят по 1 мл испытуемого образца в разведении 1:10, во второй ряд — по 1 мл в разведении 1:100, в третий ряд — по 1 мл в разведении 1:1000. В пробирки четвертого ряда вносят по 1 мл разбавителя, который используют для растворения, суспендирования или эмульгирования образца. Посевы инкубируют в стандартных условиях в течение не более 3 сут.
После завершения испытания отмечают число пробирок в первом, втором и третьем рядах, в которых визуально наблюдают рост микроорганизмов. Среда в пробирках четвертого ряда (контроль разбавителя) должна оставаться стерильной. Полученное трехзначное число соответствует наиболее вероятному количеству жизнеспособных микроорганизмов в 1,0 г или в 1,0 мл лекарственного средства (Таблица 51).
Таблица 51. Наиболее вероятное число микроорганизмов (НВЧ)
Количество пробирок в каждом ряду, где наблюдают рост Количество препарата в пробирке в г (мл) |
НВЧмикроорганизмов в 1 г (мл) препарата |
||
0.1 |
0.01 |
0.001 |
|
0 |
0 |
0 |
>3 |
0 |
0 |
1 |
3 |
0 |
1 |
0 |
3 |
0 |
1 |
1 |
6.1 |
0 |
2 |
0 |
6.2 |
0 |
3 |
0 |
9.4 |
1 |
0 |
0 |
3.6 |
1 |
0 |
1 |
7.2 |
1 |
0 |
2 |
11 |
1 |
1 |
0 |
7.4 |
1 |
1 |
1 |
11 |
1 |
2 |
0 |
11 |
1 |
2 |
1 |
15 |
1 |
3 |
0 |
16 |
2 |
0 |
0 |
9.2 |
2 |
0 |
1 |
14 |
2 |
0 |
2 |
20 |
2 |
1 |
0 |
15 |
2 |
1 |
1 |
20 |
2 |
1 |
2 |
27 |
2 |
2 |
0 |
21 |
2 |
2 |
1 |
28 |
2 |
2 |
2 |
35 |
2 |
3 |
0 |
29 |
2 |
3 |
1 |
36 |
3 |
0 |
0 |
23 |
3 |
0 |
1 |
38 |
3 |
0 |
2 |
64 |
3 |
1 |
0 |
43 |
3 |
1 |
1 |
75 |
3 |
1 |
2 |
120 |
3 |
1 |
3 |
160 |
3 |
2 |
0 |
93 |
3 |
2 |
1 |
150 |
3 |
2 |
2 |
210 |
3 |
2 |
3 |
290 |
3 |
3 |
0 |
240 |
3 |
3 |
1 |
460 |
3 |
3 |
2 |
1100 |
3 |
3 |
3 |
>1100 |
Пример. В первом ряду рост микроорганизмов наблюдается в трех пробирках, во втором ряду — в двух пробирках, в третьем ряду — в одной пробирке. Полученное число «321» по таблице 5 соответствует цифре «150».
Следовательно, наиболее вероятное число бактерий в 1 г или 1 мл исследуемого образца — 150. Если учет результатов не может быть определен точно в связи с природой исследуемого препарата (помутнение среды, изменение ее цвета и т. п.), делают пересев на соответствующую жидкую или агаризованную среду, чтобы убедиться в наличии роста микроорганизмов.
23.12 Определение отдельных видов микроорганизмов, недопустимых и ограниченных количественно в лекарственных средствах
Испытание включает использование селективных и диагностических питательных сред, описанных в ГФ XII изд. [43, 44].
23.12.1 Испытание на отсутствие энтеробактерий, устойчивых к желчи
Для восстановления жизнеспособности возможных микроорганизмов-контаминантов используют предварительную инкубацию образца лекарственного средства в жидкой питательной среде.
10,0 г или 10,0 мл исследуемого образца переносят в 100 мл соево-казеинового бульона (или среды № 8), перемешивают и инкубируют при температуре (22,5±2,5) °С в течение, как правило, двух часов, но не более пяти. После инкубации перемешивают содержимое флакона (гомогенат А) и переносят 10 мл (количество, соответствующее 1 г или 1 мл образца) в 100 мл среды обогащения (бульон Мосселя). Посевы инкубируют в течение 24-48 ч в стандартных условиях. При появлении роста, делают пересев бактериологической петлей на агар Мосселя или среду № 4, которую инкубируют в течение 18-24 ч.
Если на агаре Мосселя выявлены типичные колонии бактерий, по тинкториальным свойствам представляющие собой грамотрицательные неспорообразующие палочки, обладающие ферментом цитохромоксидаза, считают, что образец контаминирован энтеробактериями, устойчивыми к желчи.
23.12.2 Количественное определение энтеробактерий, устойчивых к желчи
Для посева используют три пробирки с 9 мл бульона Мосселя в каждой. Гомогенат А в количестве 1 мл (соответствует 0,1 г или 0,1 мл образца) вносят в первую пробирку, тщательно перемешивают и переносят 1 мл (соответствует 0,01 г или 0,01 мл образца) во вторую пробирку, снова перемешивают и переносят 1 мл (соответствует 0,001 г или 0,001 мл образца) в третью пробирку, меняя пипетку после каждого шага. Посевы инкубируют в течение 24-48 ч. Для подтверждения отсутствия энтеробактерий, устойчивых к желчи, делают пересев бактериологической петлей из каждой пробирки с видимым ростом на агар Мосселя (среда №4) и инкубируют чашки Петри в течение 18-24 ч. Проводят микроскопическое исследование обнаруженных на плотной среде колоний. Выявление грамотрицательных неспорообразующих бактерий в виде палочек свидетельствует о присутствии в ЛС энтеробактерий, устойчивых к желчи. Наиболее вероятное количество устойчивых к желчи энтеробактерий в 1 г или 1 мл образца определяют по таблице 52.
Таблица 52. Интерпретация результатов количественного определения энтеробактерий, устойчивых к желчи
Соответствующее количество испытуемого образца |
Наиболее вероятное количество бактерий в 1 г (мл) образца |
||
0,1 г (мл) 1 мл гомогената А |
0,01 г (мл) 1 мл гомогената А в разведении 1:10 |
0,001 г (мл) 1 мл гомогената А в разведении 1:100 |
|
+ |
+ |
+ |
Более 103 |
+ |
+ |
- |
От 102 до 103 |
+ |
- |
- |
От 101 до 102 |
- |
- |
- |
Менее 101 |
Обозначения: + — наличие роста; - — отсутствие роста
23.12.3 Испытание на отсутствие бактерий E. coli
10 г исследуемого образца, растворенного или разбавленного стерильным фосфатно-буферным раствором 1:10, переносят в количестве 10 мл, соответствующего 1 г или 1 мл, в 100 мл соево-казеинового бульона (или среды №8). Перемешивают и инкубируют в течение 18-24 ч. При наличии роста 1 мл содержимого флакона переносят в 100 мл бульона Мак-Конки (или среды № 3) и инкубируют 24-48 ч при температуре (43±1) °С.
При наличии роста делают пересев бактериологической петлей на агар Мак-Конки или среду №4. Посевы инкубируют в течение 18-72 ч (агар Мак- Конки) или 18-24 ч (среда № 4). Если после инкубации на плотных питательных средах выявлены колонии, типичные для E. coli, их исследуют методом микроскопии. При обнаружении в мазках грамотрицательных палочек отдельные типичные колонии пересевают на скошенный в пробирках соево-казеиновый агар или среду № 1 и инкубируют в течение 18-24 ч для получения чистой культуры микроорганизма.
Для идентификации выделенных бактерий используют биохимические тесты для определения наличия цитохромоксидазы, индола и способности утилизировать цитрат натрия. Из пробирок с чистой культурой делают пересевы на агар Симмонса (или среду №14) и соево-казеиновый бульон (или среду №15). Через 18-24 ч инкубации отмечают бактериальный рост или его отсутствие на агаре Симмонса (или среде №14). Утилизацию цитрата устанавливают по смещению рН
среды в щелочную сторону (изменению цвета среды из зеленого в синий). Наличие индола определяют по появлению красного кольца на поверхности соево-казеинового бульона (или среды № 15) при добавлении реактива Ковача.
Если в ходе исследования обнаружены типичные бактерии, по тинкториальным свойствам представляющие собой грамотрицательные палочки, обладающие ферментом цитохромоксидаза, не утилизирующие цитрат натрия и образующие индол, считают, что лекарственное средство контаминировано бактериями E. coli.
23.12.4 Количественное определение бактерий E. coli
Количественное определение E. coli проводят таким же образом, как количественное определение энтеробактерий, устойчивых к желчи, делая пересев из гомогената А в пробирки с бульоном Мак-Конки (или средой №3). При обнаружении роста в пробирках, из каждой пробирки делают пересев, бактериологической петлей на агар Мак-Конки или среду №4. Посевы инкубируют в стандартных условиях в течение 18-48 ч (агар Мак-Конки) или 18-24 ч (среда №4).
Появление на средах типичных колоний бактерий, по тинкториальным свойствам представляющих собой грамотрицательные палочки, свидетельствует о присутствии в ЛС бактерий E. coli. Наиболее вероятное количество клеток E. coli в 1 г или в 1 мл образца определяют по таблице 47.
23.12.5 Испытание на отсутствие бактерий рода Salmonella
25,0 г или 25,0 мл исследуемого образца переносят в 225 мл соево-казеинового бульона (или среды №8), перемешивают и инкубируют в течение 18-24 ч. После перемешивания 0,1 мл переносят в 10 мл накопительного бульона для Salmonella — среду Раппопорта-Вассилиадиса и инкубируют в стандартных условиях в течение 18-24 ч. Делают пересев бактериологической петлей на одну из двух плотных диагностических сред: ксилоза-лизин-дезоксихолат агар или висмут-сульфит агар (среда №5), которые инкубируют в течение 48 ч.
При выявлении на указанных средах колоний, типичных для бактерий рода Salmonella, проводят микроскопическое исследование. При обнаружении в мазках грамотрицательных палочек характерные колонии пересевают на скошенный трехсахарный агар с солями железа (или среду №13), нанося большое количество культуры бактериологической петлей сначала на скошенную часть агара, а потом уколом в столбик, не касаясь дна пробирки. Через 24 ч инкубации в стандартных условиях отмечают изменение цвета среды из красного в желтый в основании столбика питательной среды (ферментация глюкозы). В скошенной части агара цвет среды не изменяется (отсутствие ферментации сахарозы и лактозы). Почернение среды свидетельствует об образовании сероводорода — типичном признаке большинства видов рода Salmonella. Параллельно проводят определение наличия фермента цитохромоксидазы, а также другие биохимические и серологические тесты в случае необходимости дополнительного подтверждения.
Если в образце обнаружены бактерии, типичные по своим морфологическим и тинкториальным свойствам, обладающие ферментом цитохромоксидаза, не ферментирующие сахарозу и лактозу и выделяющие сероводород, считают, что лекарственное средство контаминировано бактериями рода Salmonella.
23.12.6 Испытание на отсутствие бактерий Pseudomonas aeruginosa
Исследуемый образец, растворенный или разбавленный стерильным буферным раствором 1:10, переносят в количестве 10 мл (соответствует 1 г или 1 мл) в 100 мл жидкой питательной среды (соево-казеинового бульона или среды №8). Перемешивают и инкубируют в стандартных условиях в течение 24-48 ч. После окончания инкубации, при наличии роста, производят пересев бактериологической петлей на селективную питательную среду для выделения синегнойной палочки (цетримидный агар или цетил- пиридиний хлорид (ЦПХ) агар — среда №16). Посевы инкубируют в стандартных условиях в течение 24-48 ч. Выделенные колонии микроорганизмов, которые по своим тинкториальным свойствам являются грамотрицательными палочками, пересевают на агар для выявления сине-зеленого пигмента пиоцианина (или среду №9). Посевы инкубируют в течение 24-48 ч.
Для подтверждения видовой принадлежности выделенных бактерий к P aeruginosa определяют наличие фермента цитохромоксидазы и способность выделенных микроорганизмов расти на соево-казеиновом бульоне (или среде №8) при температуре (42±1) °С в течение 18-24 ч.
При испытании качества трансдермальных пластырей 10 пластырей помещают в 500 мл фосфатного буферного раствора и осторожно встряхивают в течение не менее 15 мин.
Полученную жидкость в количестве 50 мл пропускают через стерильный мембранный фильтр из нитрат-целлюлозы с диаметром пор 0,45 мкм, который переносят в 100 мл соево-казеинового бульона (или среды №8). Посевы инкубируют в течение 24-48 ч. После инкубации при наличии роста производят пересев бактериологической петлей на селективные среды — цетримидный агар или ЦПХ-агар. Дальнейшую идентификацию проводят, как указано выше.
Если в образце обнаружены бактерии, типичные по своим морфологическим и тинкториальным свойствам (таблица 48), образующие сине-зеленый пигмент пиоцианин, обладающие ферментом цитохромоксидаза и растущие при температуре (42±1) °С, считают, что лекарственное средство контаминировано бактериями P. aeruginosa.
23.12.7 Испытание на отсутствие бактерий Staphylococcus aureus
Исследуемый образец, растворенный или разбавленный стерильным буферным раствором 1:10, переносят в количестве 10 мл (что соответствует 1 г или 1 мл образца) в 100 мл соево-казеинового бульона или среды №8. Перемешивают и инкубируют в течение 24-48 ч. При наличии роста пересевают петлей на маннитно-солевой агар (или среду №10) и инкубируют в стандартных условиях в течение 24-48 ч.
Появление после окончания инкубации типичных золотисто-желтых колоний, окруженных желтыми зонами, свидетельствуют о ферментации маннита S. aureus. Проводят микроскопическое исследование типичных колоний. При обнаружении в мазках грамположительных кокков, производят пересев на соево-казеиновый агар (или среду №1). Инкубируют в стандартных условиях в течение 18-24 ч. Для идентификации проводят тест на наличие коагулазы.
При испытании микробиологической чистоты трансдермальных пластырей 10 пластырей помещают в 500 мл фосфатного буферного раствора, осторожно встряхивая в течение не менее 15 мин.
Полученную жидкость в количестве 50 мл пропускают через стерильный мембранный фильтр из нитрата целлюлозы с диаметром пор 0,45 мкм, который переносят в 100 мл соево-казеинового бульона (или среды №8) и инкубируют в течение 24-48 ч. После инкубации при наличии роста пересевают петлей на маннитно-солевой агар (или среду №10) для выделения S. aureus. Посевы инкубируют в течение 48 ч.
Если в образце обнаружены типичные по морфологическим и тинкториальным свойствам бактерии, обладающие ферментом коагулаза, считают, что лекарственное средство контаминировано S. aureus.
23.12.8 Испытание на отсутствие грибов Candida albicans
Исследуемый образец, растворенный или разбавленный стерильным буферным раствором 1:10, переносят в количестве 10 мл (что соответствует 1 г или 1 мл образца) в 100 мл бульона Сабуро, перемешивают и инкубируют в течение 3-5 сут/ при температуре (32,5±2,5) °С. При наличии роста пересевают бактериологической петлей на агар Сабуро с глюкозой (или среду №2) и инкубируют в течение 24-48 ч при той же температуре.
Рост белых круглых, выпуклых, блестящих колоний, может указывать на наличие Candida albicans, что подтверждают в ходе дальнейшей идентификации, одним из этапов которой является микроскопическое исследование (окраску по Граму), выявляющее грамположительные дрожжеподобные почкующиеся овальные или круглые клетки размером 4-8 мкм. Для идентификации возможно использовать хромогенную среду, предназначенную для дифференциации C. albicans и других видов грибов рода Candida.
Если в образце не обнаружены типичные по морфологическим и тинкториальным свойствам дрожжеподобные грибы, идентифицированные как C. albicans, считают, что лекарственное средство не контаминировано указанным видом грибов.
23.13 Морфологические и тинкториальные свойства микроорганизмов
Характерные морфологические и тинкториальные свойства некоторых микроорганизмов-контаминантов ЛС представлены в таблице 53.
23.13.1 Повторение испытания
В случае необходимости при выявлении контаминации ЛС повторяют тот раздел испытания, результаты которого не соответствуют требованиям нормативной документации. Анализ проводят на удвоенном количестве образцов препарата.
Для идентификации выделенных контаминантов используют биохимические тесты и питательные среды, описанные в ГФ XII изд.
23.14 Возбудители бактериальных заболеваний человека
Ниже приведено краткое описание основных представителей прокариот, вызывающих инфекционные заболевания. Порядок изложения соответствует порядку их описания в определителе бактерий Берджи.
Спирохеты — тонкие (0,3-1,5 мкм), гибкие, спирально извитые бактерии. Клетка состоит из протоплазматического цилиндра, переплетенного одной или более аксиальными фибриллами, отходящими от субтерминальных дисков. Клетка покрыта внешней эластичной оболочкой, содержащей тонкий слой муреина. Подвижны вследствие гибкости их тела. Аэробы, факультативные анаэробы, анаэробы. Сапротрофы и паразиты, возбудители заболеваний: Treponema pallidium - сифилиса, Leptospira interrogans - лептоспироза, Borreliarecurrentis - возвратного тифа и др.
Аэробные (микроаэрофильные) подвижные спиралевидные бактерии. Грамотрицательные. Имеют полярно расположенные жгутики. Обитатели воды,
почвы, хищники по отношению к другим видам бактерий, некоторые патогенны. Виды родов Campylobacter и Helicobacter являются причиной язвы желудка и гастритов. Spirillum minorвызывает зоонозное заболевание - содоку.
Грамотрицательные аэробные (микроаэрофильные палочки и кокки).
Эта группа включает гетеротрофные микроорганизмы. разнообразные по морфологии и физиологии, в том числе патогенные виды, описанные ниже.
Boгdetellapeгtussis — мелкие неподвижные коккобактерии 0, 2-0, 3 x 0, 5-1, 0 мкм. Образует экзотоксин. Возбудитель коклюша.
Bгucella spp. — мелкие коккобактерии 0, 5- 0, 7 x 0, 6-1, 5 мкм. Образуют эндотоксины со специфическими аллергенными свойствами, ферменты патогенности. Вызывают зоонозную инфекцию — бруцеллез.
Fгancisella tulaгensis — мелкие кокковидные, палочковидные и полиморфные клетки диаметром 0, 2-0, 7 мкм. Вызывает зоонозную инфекцию туляремию.
Legionella pneumophila — тонкая палочка 0, 5-0, 7 x 2-3 мкм полиморфная, подвижна, жгутики располагаются полярно и латерально. Образует экзо- и эндотоксины. Вызывает легионеллез.
Грамотрицательные кокки.
Neisseгia gonoггhoeae (гонококк) — бобовидный диплококк 0,7-0,8x1,25 мкм, располагается парами внутри- и внеклеточно. Факультативный анаэроб. Образует эндотоксин. Вызывает гонорею, а также экстрагенитальные инфекции: эндокардиты, менингиты, артриты, стоматиты, конъюнктивиты, септицемии.
Neiss eгia meningitidis (менингонококк) — бобовидный диплококк 0,6-1,0 мкм в диаметре, имеет капсулу. Факультативный анаэроб. Образует экзо- и эндотоксины. Вызывает назофарингит, менингит, септицемию. Заболевают главным образом дети в возрасте 1-5 лет.
Род Pseudomonas включает более 70 видов, среди них имеются патогенные, возбудители оппортунистических инфекций, сапротрофы и фитопатогенные виды. Они могут загрязнять фармацевтические препараты, вырабатывать токсины. Благодаря своей высокой ферментативной активности и способности к адаптации они перспективны для систем обезвреживания промышленных отходов. Кроме того, они могут использоваться как продуценты аминокислот, антибиотиков, как реципиенты рекомбинантной ДНК в генетической инженерии.
Pseudomonas aeгuginosa (синегнойная палочка) — клетки 0, 5-0, 8 x 1, 5 x 3 мкм, монотрих. Аэроб. Может расти при температуре 4-41°C. Образует пигмент сине-зеленого цвета. Вызывает местные и общие нагноительные процессы: отиты, пиелиты, циститы, кератиты, менингоэнцефалиты, инфицирует поверхности ран и ожогов. Устойчива к действию антисептиков.
Таблица 53. Морфологические и тинкториальные свойства отдельных микроорганизмов
Среды |
Морфология колоний |
Окраска по Граму |
Escherichia coli |
||
Бульон Мак-Конки |
Обесцвечивание среды, помутнение, газообразование |
грамотрицательные палочки |
Среда №3 Агар Мак-Конки Среда №4 Агар Мосселя |
Изменение окраски среды, газообразование Кирпично-красные колонии, могут быть окружены зонами выпавшей в осадок желчи Малиновые или розовые колонии с металлическим блеском, окруженные малиновыми зонами Красные колонии, окруженные красными зонами преципитации |
|
Salmonella spp. |
||
Бульон Раппопорта-Василиадиса Ксилоза-лизин-дезоксихолат агар |
Помутнение при сохранении цвета среды или отсутствие видимого роста Красные колонии с черным центром или без него |
Грамотрицательныепалочки |
Висмут-сульфит агар (или среда №5) Агар Мосселя |
Черные колонии с антрацитовым блеском, среда под колониями окрашена в черный цвет. Красные колонии, окруженные красными зонами преципитации |
|
P. aeruginosa |
||
Соево-казеиновый бульон (среда №8) Цетримидный агар Среда №16 (ЦПХ-агар) Агар для выявления пиоцианина, среда№9 |
Помутнение, поверхностный рост в виде пленки Зеленоватые колонии, зеленые в УФ свете Зеленоватые колонии, зеленые в УФ свете Сине-зеленые колонии, синие в УФ свете |
грамотрицательные палочки |
S. aureus |
||
Соево-казеиновый бульон (среда № 8) Маннитно-солевой агар (или среда №10) |
Равномерное помутнение Золотисто-желтые колонии, окруженные желтыми зонами |
грамположительные кокки в виде гроздей |
S. epidermidis |
||
Маннитно-солевой агар (или среда №10) |
Белые колонии, отсутствие зон вокруг колоний C. albicans |
грамположительные кокки |
Бульон Сабуро |
Придонный рост |
грамположительные |
Сабуро агар |
Белые, круглые, выпуклые, |
дрожжеподобные почкующиеся |
(среда №2) |
блестящие колонии |
овальные или круглые клетки размером 4-8 мкм |
Pseudo monasmallei — клетки 0, 5 — 1, 5 — 4, 0 мкм, неподвижные. Факультативный анаэроб. Возбудитель сапа, которым болеют лошади, ослы и мулы. Человек заражается при контакте с больными животными.
Pseudomonas pseudomallei — клетки 0, 8 х 1, 5 мкм, лофотрих. Факультативный анаэроб. Возбудитель зоонозной инфекции — мелиоидоза.
Факультативно-анаэробные грамотрицательные палочки
Семейство Enterobacteriaceae включает более 115 видов, принадлежащих к 30 родам. Это прямые палочки 0,3-1,8 мкм. Подвижные (перитрихи) или неподвижные. Присутствуют повсеместно: в почве, воде, на растениях, у животных. Некоторые из них патогенны и вызывают заболевания желудочно-кишечных, дыхательных и мочевыводящих путей, менингиты и раневые инфекции. Около 50% внутрибольничных инфекций вызываются видами этого семейства. Наиболее часто встречаются Escherichia coli, Serratia marcescens и виды родов Klebsiella, Enterobacter, Proteus, Providencia.
Род Escherichia включает представителей нормальной микробиоты теплокровных. E. coli - обитатель толстого кишечника человека, подразделяется на несколько групп, различающихся по своим биологическим свойствам. Патогенные штаммы продуцируют энтеротоксины, факторы инвазии и колонизации, обеспечивающие их проникновение и размножение в органах. Вызывают острые кишечные заболевания и другие эшерихиозы (перитонит, менингит, энтерит, цистит, пиелит, пиелонефрит, отиты, токсикоинфекции и др.). Непатогенные штаммы применяются для приготовления колибактерина для лечения и профилактики дисбактериоза, как продуценты некоторых ферментов, широко используются в генетической инженерии. Escherichia coli — санитарно-показательный микроорганизм для оценки состояния воды и почвы.
Род Salmonella включает виды (около 2000 сероваров), патогенные для человека и многих животных. У человека вызывают брюшной тиф, паратиф, сальмонеллезы, токсикоинфекции. Образуют эндотоксины с выраженными токсическими свойствами.
Род Shigella. Бактерии этого рода от других энтеробактерий отличаются отсутствием жгутиков. S. dysenteriae продуцирует экзотоксин, обладающий выраженным тропизмом к нервной системе и слизистой оболочке кишечника. Другие виды шигелл образуют эндотоксины. Вызывают дизентерию.
Род Yeгsinia включает патогенные для человека виды. Возбудитель чумы Y pestis чрезвычайно вирулентен для человека, продуцирует экзотоксины. Y. pseudotuberculosis вызывает псевдотуберкулез, Y. enterocolitica — иерсиниоз. Эти микроорганизмы способны длительно сохраняться в условиях внешней среды. Y. enterocolitica размножается при -4°C, на пищевых продуктах в холодильнике.
Род Klebsiella. Представители этого рода отличаются способностью образовывать капсулу.
K. pneumoniae образует экзотоксин. Является возбудителем бронхолегочных заболеваний, иногда — менингита; у детей может вызывать септицемию, циститы и другие заболевания.
K. ozaenae — возбудитель хронического заболевания респираторного тракта.
K. rhinoscleromatis вызывает хронический гранулематозный или атрофический процессы в слизистой оболочке верхних дыхательных путей.
Род Pгoteus. Виды этого рода обитают в кишечнике человека, обнаруживаются в воде, почве, пищевых продуктах. Вызывает пищевые токсикоинфекции, диспепсии у детей, нагноительные процессы (отит, цистит, конъюнктивит), раневые инфекции.
Семейство Vibrionaceae — прямые или изогнутые палочки 0,3-1,3х1,4-5,0 мкм с полярными жгутиками (имеются и неподвижные виды).
Род Vibгio включает около 10 видов, патогенных для человека. Вызывают раневые, кишечные и внекишечные инфекции. V. cholerae — возбудитель холеры, V. parahaemolyticus — пищевых отравлений, V. vulnificus — септицемии с высокой летальностью. V. cholerae продуцирует экзотоксин (холероген) и ферменты патогенности, все патогенные вибрионы содержат эндотоксины.
Семейство Pasteurellaceae — палочки от кокковидных до прямых 0,2-0,4х0,4-2,0 мкм. Паразиты позвоночных. Haemophilus influenzae вызывает менингит у детей, септицемии, бронхиты, отиты. H. ducreyi — возбудитель мягкого шанкра.
Риккетсии и хламидии
Риккетсии — полиморфные кокковидные диаметром около 0,5 мкм, палочковидные 1-1,5х3-4 мкм или нитевидные клетки, грамотрицательны, размножаются простым делением. Облигатные паразиты. Возбудители риккетсиозов: сыпного тифа, крысиного риккетсиоза, марсельской лихорадки, Ку-лихорадки и др.
Хламидии — внутриклеточные паразиты диаметром 0,3-0,45 мкм. Цикл размножения включает образование крупной (0,8-1,5 мкм) клетки, размножающейся делением. Дочерние клетки реорганизуются в мелкие (0,2-0,4 мкм) элементарные тела, обладающие инфекционными свойствами. Хламидии у человека вызывают трахому, конъюнктивиты, паховый лимфогранулематоз, орнитоз.
Грамположительные кокки
Группа включает сапротрофные микроорганизмы, в том числе продуцент дептрана — Leuconostoe spp., а также условно-патогенные и патогенные кокки, описанные ниже.
Staphylococcus aureus — клетки шаровидной формы диаметром обычно 0, 8-1 мкм, располагаются в виде неправильных скоплений. Факультативный анаэроб. Образует золотистый, лимонно-желтый и белый пигменты. Синтезирует свыше 25 белков, токсинов и ферментов патогенности. Вызывает воспалительные процессы различной локализации и степени тяжести: абсцессы, фурункулез, остеомиелиты, дерматиты, пиодермии, перитониты, энтероколиты, конъюнктивиты; при употреблении зараженных пищевых продуктов — токсикоинфекции.
Streptococcus pyogenes — клетки шаровидной формы диаметром 0, 6-1 мкм, расположенные парами и цепочками, образует микрокапсулу. Факультативный анаэроб. Синтезирует токсины (гемолизины, лейкоцидин, нефротоксин и др.) и ферменты патогенности. Вызывает нагноительные (пневмония, рожистое воспаление, импетиго, ангина, сепсис) и не нагноительные болезни (скарлатина, ревматизм и др.).
Грамположительные палочки, образующие эндоспоры
Это обширная группа микроорганизмов, включающая сапротрофные и патогенные виды. Среди них имеются продуценты ферментов и антибиотиков (Bacillus subtilis, B. polymyxa, B. brevis) и других БАВ. Патогенные виды описаны ниже.
Bacillus anthracis — палочки 1, 0-1, 2 х 3-5 мкм, располагаются цепочками, концы палочек выглядят обрубленными или слегка вогнутыми. Споры овальные, располагаются центрально. Образуют капсулу. Неподвижны. Факультативный анаэроб. Продуцирует экзотоксин. Возбудитель зоонозной инфекции сибирской язвы.
Clostridium tetani — палочки 0, 5-1, 1 х 2, 4-5 мкм. Споры шаровидные, располагающиеся на конце, придающие микробу вид барабанной палочки. Перитрих. Строгий анаэроб. Образует чрезвычайно сильный экзотоксин. Возбудитель столбняка.
Clostгidium peгfгingens — полиморфные палочки с закругленными концами 0, 9-1, 3х 3-9 мкм. Споры овальной формы, располагаются субтерминально, их диаметр превышает диаметр самой клостридии. Образует капсулу. Неподвижен. Анаэроб. Образует группу токсинов и ферментов патогенности. Возбудитель анаэробной инфекции.
Clostгidium novyi — полиморфные палочки с закругленными концами 1, 4-2, 5 x 4, 7-22, 5 мкм, располагаются короткими цепочками. Споры овальные, расположены субтерминально. Перитрих. Строгий анаэроб. Образует группу токсинов. Возбудитель анаэробной инфекции.
Clostгidium septicum — полиморфные палочки 1, 1-1, 6 x 3, 1-14, 1 мкм. Споры округлые, располагаются центрально или субтерминально. Перитрих. Строгий анаэроб. Образует группу токсинов и ферментов патогенности. Возбудитель анаэробной инфекции.
Clostгidium botulinum — полиморфная палочка с закругленными концами 0, 3-1, 3 х 4, 4-8, 6 мкм. Споры овальные, расположены субтерминально, придают клетке вид теннисной ракетки. Перитрих. Строгий анаэроб. Продуцирует экзотоксин (нейротоксин) очень большой силы действия. Токсинообразование может происходить в пищевых продуктах (колбаса, мясо, рыбные, овощные, грибные и др. консервы). Ботулинический токсин термостабилен и не разрушается под действием желудочного сока. Вызывает ботулизм.
Грамположительные неспорообразующие палочки неправильной формы
К этой группе принадлежат микроорганизмы, имеющие значение в биотехнологии как продуценты БАВ (роды Acetobacterium, Arthrobacter, Brevibacterium), важнейший представитель нормальной микробиоты человека Bifidobacterium bifidum, а также патогенные виды.
Coгynebacteгium diphteгiae — полиморфные прямые или слегка изогнутые палочки 0, 3 - 0, 8 х 1 - 8 мкм с булавовидными утолщениями по концам. Факультативный анаэроб. Продуцирует сильные экзотоксины. Вызывает дифтерию.
Actinomyces bovis — полиморфные палочковидные или кокковидные клетки, иногда могут образовываться ветвящиеся нити диаметром 0, 5 — 1, 2 мкм. Факультативный анаэроб. Вызывает актиномикоз.
Actinomyces isгaеlii имеет строение, аналогичное A. bovis, отличается от него по антигенной структуре. Вызывает актиномикоз.
Микобактерии. К этой группе принадлежат грамположительные микроорганизмы, способные к образованию ветвящихся форм, кислотоустойчивые, сапротрофы, обитающие в почве и обнаруживаемые в организме человека, а также патогенные виды.
Mycobacteгium tubeгculosis — полиморфные прямые или слегка изогнутые палочки 0, 3 — 0, 6 х 1-4 мкм, иногда имеют небольшие вздутия на концах. Аэроб. Образует эндотоксин. Возбудитель туберкулеза.
Mycobacteгium lepгae — морфология клеток аналогична M. tuberculosis. Внутриклеточный паразит. В клетках располагаются группами в виде пачек сигар. Образует эндотоксин. Возбудитель лепры.
Микоплазмы или молликуты: бактерии без клеточной стенки. Отсутствие муреина и ригидной клеточной стенки определяет выраженный полиморфизм клеток, которые могут иметь сферическую, нитевидную, ветвистую и фильтрующуюся формы. Анаэробы и факультативные анаэробы. Требуют специальных сред для своего культивирования. Чувствительны к действию биоцидов. Сапротрофы (обнаружены в почве, сточных водах) и паразиты растений, животных и человека. Патогенные виды (Mycoplasma pneumoniae, M. hominis) поражают органы дыхания, сердечно-сосудистую, мочеполовую и центральную нервную системы.
Заключение
Микробная контаминация лекарственных средств (ЛС) может приводить к потере терапевтической активности за счет ферментативной деградации активных компонентов. Микроорганизмы, загрязняющие ЛС, могут вызывать заболевания инфекционной и неинфекционной (отравления микробными токсинами и продуктами деградации ЛС) природы. Микробиологическая чистота ЛС регламентируется XII Фармакопеей.