ПІДРУЧНИК ДИТЯЧА ГІНЕКОЛОГІЯ - 2013
Розділ 9. «ГОСТРИЙ ЖИВІТ» У ГІНЕКОЛОГІЇ ДИТЯЧОГО ТА ПІДЛІТКОВОГО ВІКУ. ТРАВМИ СТАТЕВИХ ОРГАНІВ У ДІВЧАТ
«ГОСТРИЙ ЖИВІТ» У ГІНЕКОЛОГІЇ ДИТЯЧОГО ТА ПІДЛІТКОВОГО ВІКУ
Захворювання жіночих статевих органів у дівчат, при яких спостерігається клініка «гострого живота», залежно від патогенезу поділяють на такі групи:
1. Гострі кровотечі із внутрішніх статевих органів.
2. Раптове порушення кровообігу внутрішніх статевих органів.
3. Розрив піосальпінксу (гнійника труби) або піовару (абсцес яєчника з подальшим розвитком перитоніту).
Гострі внутрішні кровотечі найчастіше виникають при порушеній позаматковій вагітності й апоплексії яєчника.
Позаматкова вагітність
Найчастіше виникає трубна вагітність (трапляється у 9899 % випадків позаматкової вагітності). Залежно від місця імплантації яйцеклітини трубну вагітність поділяють на вагітність у ампулярному, істмічному й інтерстиціальному відділах труби.
До рідкісних форм позаматкової вагітності належать:
1. Яєчникова вагітність (інтрафолікулярна, епіофоральна) — 0,1-0,7 %.
2. Черевна вагітність (сальникова, підпечінкова, прямокишково-маткового заглиблення та ін.) — 0,3 %:
а) первинна — імплантація відбувається в черевній порожнині;
б) вторинна — імплантація відбувається в трубі, після чого внаслідок трубного аборту яйцеклітина імплантується в черевній порожнині.
3. Вагітність рудиментарного рога матки — 0,1-0,9 %.
4. Шийкова вагітність — 0,1 %.
Причини ризику розвитку позаматкової вагітності у дівчат:
— хронічні запальні захворювання внутрішніх статевих органів, при яких змінюється анатомічна структура маткових труб. Запалення слизової оболонки, набряк і наявність запального ексудату сприяють утворенню спайок, що перешкоджає нормальному просуванню заплідненого яйця в порожнину матки. Хронічний сальпінгіт підвищує ризик позаматкової вагітності у 7 разів;
— аномалії розвитку маткових труб (дивертикули, додаткові утвори, інфантилізм);
— спайковий процес у малому тазі внаслідок ендометріозу або гострого апендициту, інфекційних процесів;
— хірургічні втручання на маткових трубах (перев’ язка, органозберігаючі операції з приводу позаматкової вагітності);
— використання внутрішньоматкових систем (ВМС);
— прийом міні-пілей та ін’єкції медроксипрогестерону, які призводять до зниження моторики маткової труби, й інші причини.
Розрізняють прогресуючу позаматкову вагітність і таку, що перервалася. Переривання може відбутися за типом трубного аборту або завершитися розривом маткової труби (рис. 28-30).
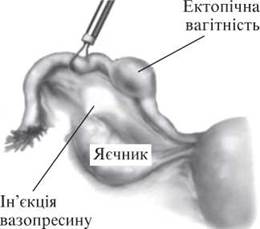
Рис. 28. Уведення судинозвужувального агента в мезосальпінкс
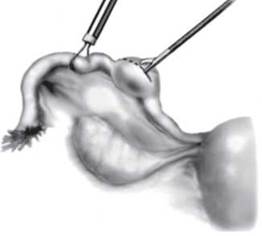
Рис. 29. Лінійна сальпінготомія
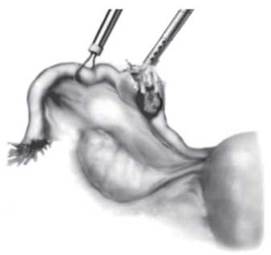
Рис. 30. Гідродисекція. Видалення хоральної тканини через розтин труби
Клініка позаматкової вагітності різноманітна і залежить від характеру її переривання.
Характерними клінічними симптомами трубної вагітності, що розвивається, є: затримка менструації від декількох діб до декількох тижнів; суб’єктивні відчуття, які виникають у вагітної дівчини; біль в одній із здухвинних ділянок, який наростає залежно від прогресування терміну вагітності; болісність живота при пальпації різного ступеня вираженості; м’яка, дещо збільшена матка, розміри якої не відповідають гестаційному терміну вагітності; об’ємне утворення в ділянці придатків матки, яке в динаміці спостереження збільшується.
Клінічна картина трубної вагітності, що перервалася шляхом розриву труби (характерна при імплантації плідного яйця в істмічному й інтерстиціальному відділах труби), характеризується різким болем унизу живота, що іррадіює в плече, лопатку (френікус-симптом) і нерідко у дівчат супроводжується втратою свідомості, зниженням артеріального тиску, тахікардією, пульсом слабкого наповнення, холодним потом. Можуть виникнути нудота, блювання, блідість шкірних покривів і слизових оболонок, ціаноз обличчя. При пальпації відмічається різка болісність живота, позитивний симптом Щоткіна. При піхвовому дослідженні виявляють значні кров’янисті виділення. Матка дещо збільшена, рухомість її підвищена («плаває»); у ділянці придатків матки визначають пастозність або пухлинне утворення; склепіння нависає, характерною ознакою є «крик Дугласа».
Клінічна картина трубного аборту (спостерігається при імплантації плідного яйця в ампулярному відділі труби): в анамнезі затримка менструації; переймистий біль унизу живота; при піхвовому дослідженні — значні кров’янисті виділення, пальпується дещо збільшена м’яка матка, в ділянці придатків матки пухлинне утворення, болісне при пальпації, рухомість обмежена, інколи склепіння сплощене, його болісність виражена незначно.
Методи діагностики позаматкової вагітності:
1. Позитивний тест на вагітність.
2. Пункція черевної порожнини через заднє склепіння (при позаматковій вагітності, що перервалася, отримують кров, яка не згортається).
3. Лапароскопія та кульдоскопія (візуалізується маткова труба синюшно-багрового кольору).
4. Гістеросальпінгографія (у трубі спостерігається характерна картина — порожнина заповнена контрастною рідиною, має форму півмісяця).
5. УЗД (плідне яйце візуалізується в матковій трубі).
6. Визначення вмісту прогестерону (при фізіологічній вагітності в ранні терміни рівень прогестерону вище 25 нг/мл, при позаматковій вагітності — нижче 5 нг/мл).
7. Дослідження вмісту ХГ (у 85 % випадків позаматкової вагітності концентрація в-субодиниці ХГ збільшується менше ніж удвічі протягом 48 год).
Диференційна діагностика позаматкової вагітності у дівчат проводиться з запальним процесом, матковим викиднем, гострим апендицитом (табл. 20).
Таблиця 20. Диференційно-діагностичні ознаки трубного викидня і гострого запалення придатків матки
Ознака |
Трубний викидень |
Запалення придатків |
Затримка місячних |
3-5 тиж. |
Не буває |
Суб’єктивні ознаки вагітності |
Наявні |
Відсутні |
Температура тіла |
Не підвищена |
Підвищена |
Біль |
Гострий у вигляді нападу |
Болі розвиваються поступово |
Непритомний стан |
Є |
Немає |
Френікус-симптом |
Позитивний |
Відсутній |
Розміри матки |
Збільшена в розмірах |
Нормальних розмірів |
Зміщення матки |
Різко болісне |
Не болісне |
Маткові труби |
Збільшення розмірів маткової труби (тістувата консистенція) |
Двобічне запалення придатків матки |
Виділення |
Темно-коричневі |
Відсутні |
Пункція заднього склепіння |
Кров |
Серозна рідина |
Імунологічні реакції |
Позитивні |
Негативні |
Протизапальна терапія |
Неефективна |
Ефект від лікування |
Ознаки інтоксикації |
Відсутні |
Явища загальної інтоксикації |
Лікування. Позаматкова вагітність, що перервалася, підлягає терміновому оперативному лікуванню. Проводять видалення патологічно зміненої труби. Оперативне втручання повинно початися не пізніше як через 30-40 хв після встановлення діагнозу. У зв’язку з частим розвитком гіповолемічного шоку проводять переливання замороженої плазми, вживають протишокових заходів. Під час операції можлива реінфузія автокрові.
З-поміж консервативних операцій при трубній вагітності перевагу віддають лапароскопії.
Види операцій:
— при локалізації плідного яйця в ампулярному відділі можливе щадне його витискування (штучний трубний аборт);
— при розташуванні плідного яйця в інтерстиційному відділі вирізають ділянку маткової труби і відновлюють її прохідність або ж проводять сальпінготомію.
Показання до проведення лапароскопії у дівчат з позаматковою вагітністю такі:
— діагностування позаматкової вагітності;
— лікування позаматкової вагітності при локалізації плідного яйця в істмічному або ампулярному відділах маткової труби та діаметрі ураження маткової труби не більше 5 см;
— обсяг лікування — сальпінготомія, сальпінгектомія, інтраовулярне введення метотрексату.
При малому терміні яєчникової вагітності проводять резекцію яєчника, зрідка — оваріектомію. При вагітності, що розвивається в додатковому розі матки, видаляють плідне яйце разом з додатковим рогом матки.
У 40-50 % пацієнток юного віку з приводу позаматкової вагітності виникають неплідність, повторна ектопічна вагітність, запальний процес. Проведення реабілітаційних заходів є необхідним. Після оперативного втручання призначають комплекс лікувальних заходів, що спрямовані на профілактику спайкового процесу. З 4-5-го дня після операції проводять гідротубації (розчинами новокаїну, гідрокортизону, протеолітичних ферментів). Гідротубації виконують щодня (15 процедур на курс лікування) в комбінації з ультразвуковою терапією. Через 2 міс. після операції призначають індуктотермію, імуностимулятори, протеолітичні ферменти і повторюють курс гідротубації, за 3-4 міс. курс лікування повторюють.
Апоплексія яєчника
Ця патологія пов’язана з порушенням цілості тканини яєчника та кровотечею у черевну порожнину. Кровотечі можуть виникати з фолікулярної кісти, самого фолікула під час овуляції, кісти жовтого тіла та зі строми яєчника.
У патогенезі апоплексії яєчника відіграють роль особливості фізіологічних змін тканини яєчника, які відбуваються протягом менструального циклу. Овуляція, посилена васкуляризація тканин жовтого тіла, передменструальна гіперемія яєчника — все це може призвести до утворення гематоми, порушення цілості тканин і кровотечі в черевну порожнину, об’єм якої різний — від 50 мл до 2-3 л. Апоплексію яєчника можуть спричинити травми живота, оперативні втручання, запальні процеси в ділянці малого таза, бурхливі статеві зносини, нервово-психічні травми тощо. Вона може бути також пов’язана з розладами нейроендокринних процесів у організмі дівчини. Це підтверджує той факт, що апоплексія часто виникає в середині менструального циклу або перед менструацією, коли в крові є велика концентрація гонадотропних гормонів передньої частки гіпофіза. Кровотечі з яєчника можуть призвести до захворювання крові з порушенням її згортання. За останні 10-15 років зафіксовано зростання кровотеч внаслідок апоплексії, які пов’язані з тривалим прийомом антикоагулянтів хворими після протезування серцевих клапанів.
Розрив яєчника може виникати в різні фази менструального циклу, але переважно у другу фазу, тому вказана патологія часто визначається терміном «розрив жовтого тіла».
Розрив жовтого тіла може відбуватися при матковій та ектопічній вагітності. Приблизно у 2/3 випадків уражається правий яєчник, що пояснюється топографічною близькістю апендикса або відмінностями венозної архітектури правого та лівого яєчників.
Клініка. Апоплексія яєчника частіше виникає у дівчат пубертатного віку з двофазним менструальним циклом. Розрізняють три клінічні форми захворювання: анемічну, больову та змішану.
У клінічній картині анемічної форми переважають симптоми інтраперитонеальної кровотечі. Початок захворювання може бути пов’язаний з травмою, фізичним навантаженням, статевими зносинами, але може виникнути і без видимої причини. Гострі інтенсивні болі в животі з’являються в другій половині або у середині циклу. У третини дівчат нападу передує відчуття дискомфорту в черевній порожнині, який триває 1-2 тиж. Болі можуть локалізуватися над лобком, у правій або лівій здухвинних ділянках. Нерідко болі іррадіюють у відхідник, зовнішні статеві органи, крижі, може спостерігатися френікус-симптом.
Больовий напад у пацієнток супроводжують слабкість, нудота, інколи блювання, холодний піт, запаморочення. При огляді привертають увагу блідість шкіри та слизових оболонок, тахікардія при нормальній температурі тіла. Залежно від об’єму крововтрати знижується артеріальний тиск. Живіт залишається м’яким, може бути дещо здутим. Напруження м’язів черевної стінки відсутнє. Пальпація виявляє загальну болісність унизу живота або в одній із здухвинних ділянок. Симптоми подразнення очеревини виражені по-різному. Перкусією живота можна виявити в черевній порожнині наявність вільної рідини. При огляді в дзеркалах — нормального кольору або бліда слизова оболонка піхви й екзоцервікса, геморагічні виділення з цервікального каналу відсутні. При бімануальному дослідженні (досить болісному) визначають нормальних розмірів матку, інколи збільшений болісний яєчник. При значній кровотечі — нависання заднього і/або бічного склепіння піхви. У клінічному аналізі крові — картина анемії.
Больова форма апоплексії спостерігається при крововиливі у тканину фолікула або жовтого тіла без кровотечі або з невеликою кровотечею в черевну порожнину. Захворювання починається гостро з нападу болей унизу живота, які супроводжуються нудотою і блюванням на фоні нормальної температури тіла. Ознаки внутрішньої кровотечі відсутні: шкіра та слизові оболонки звичайного кольору, частота пульсу та величина артеріального тиску в межах норми. Язик вологий, без нашарувань. Живіт м’який, але може спостерігатися деяке напруження м’язів черевної стінки у здухвинних ділянках. Пальпація живота болісна в нижніх відділах, частіше справа, там же визначаються помірно виражені симптоми подразнення очеревини. Вільної рідини в черевній порожнині немає. Кров’янисті виділення зі статевих шляхів відсутні. При внутрішньому гінекологічному дослідженні визначають нормальних розмірів матку, зміщення якої викликає біль, і дещо збільшений болісний яєчник. Склепіння піхви залишаються високими. Патологічні виділення з піхви відсутні. Клінічний аналіз крові не виявляє значних відхилень від норми, інколи визначається помірний лейкоцитоз без вираженого зміщення нейтрофілів.
Діагностика. Діагноз апоплексії встановлюють на підставі анамнезу, об’єктивного дослідження: перкусія та пальпація живота, вагінальне дослідження. Слід зазначити, що специфічних симптомів апоплексії яєчника не існує.
Допоміжні методи дослідження: пункція черевної порожнини через заднє склепіння піхви, кульдоскопія, діагностична лапароскопія.
Диференційну діагностику слід проводити з такими захворюваннями, як позаматкова вагітність, гострий апендицит, перекрут ніжки кісти яєчника, сальпінгоофорит і т. п.
Анемічна форма апоплексії схожа з клінікою порушеної позаматкової вагітності. Відсутність затримки менструацій та інших суб’єктивних та об’єктивних ознак вагітності схиляє до думки на користь апоплексії, але достовірність їх відносна. Диференційна діагностика включає визначення хоріонічного гонадотропіну і лапароскопію, а наявність внутрішньої кровотечі потребує екстреної лапароскопії або лапаротомії, під час якої встановлюється заключний діагноз.
Картина больової форми нагадує клініку гострого апендициту, який трапляється у дівчат частіше від апоплексії яєчника, тому дівчину можуть направити до хірургічного стаціонару. При апендициті відсутній зв’язок з фазами менструального циклу. Біль починається з епігастральної ділянки, мігрує в праву здухвинну ділянку. Нудота і блювання мають більш стійкий характер. Підвищується температура тіла. З’являються різка болісність у точці Мак-Бурнея й інші симптоми апендициту. Напруження м’язів передньої черевної стінки у правій здухвинній ділянці значно виражене. Визначаються чіткі симптоми подразнення очеревини. Внутрішнє гінекологічне дослідження не вказує на патологію матки та придатків. Клінічний аналіз крові досить показовий: лейкоцитоз, нейтрофільоз зі зміщенням формули вліво. У сумнівних випадках можна провести пункцію черевної порожнини через заднє склепіння. При апоплексії отримують кров або серозно-геморагічну рідину.
Апендицит потребує безумовного хірургічного лікування, а при апоплексії можлива консервативна терапія. У незрозумілих випадках діагноз може бути встановлений за допомогою лапароскопії, а за відсутності такої раціональніше схилитися на користь апендициту й остаточний діагноз встановити під час лапаротомії.
Невідкладна допомога. У випадках розвитку масивної внутрішньої кровотечі проводять лікування геморагічного шоку: пункція або катетеризація вени і струминна інфузія поліглюкіну, реополіглюкіну, желатинолю, альбуміну або 5 % розчину глюкози і 0,9 % розчину натрію хлориду. Больовий синдром ліквідують внутрішньовенним уведенням аналгетиків (1-2 мл 1 % розчину морфіну гідрохлориду, 1-2 мл 1-2 % розчину промедолу, 2-4 мл 50 % розчину анальгіну). При зниженні артеріального тиску — глюкокортикоїди (гідрокортизон 100015 000 мг, преднізолон 200-300 мг, дексаметазон 30-40 мг), дофамін 2 мкг/(кг-хв). Необхідно зігріти і терміново госпіталізувати дівчину, доправивши її «швидкою допомогою» до гінекологічного стаціонару.
Кваліфікована та спеціалізована допомога. Метод лікування залежить від ступеня внутрішньочеревної кровотечі. Анемічна форма захворювання потребує хірургічного лікування. Якщо виник розрив жовтого тіла, то його слід ушити гемостатичним Z-подібними швами, накладеними в межах здорової тканини яєчника. Вирізувати тканину жовтого тіла не слід, щоб запобігти перериванню вагітності.
Найбільш типовою операцією є резекція яєчника. Оваріоектомія виконується за умови, коли вся тканина яєчника зруйнована і спостерігається імбібіція її кров’ю. У тих же випадках, коли кровотеча з яєчника ускладнює тривалу терапію антикоагулянтами після протезування серцевих клапанів, для надійного гемостазу слід проводити видалення придатків матки. Запобігання кровотечі з жовтого тіла яєчника, що залишився, викликає труднощі, бо рекомендоване в таких випадках пригнічення овуляції потребує призначення засобів з тромбогенними властивостями.
Больову форму апоплексії яєчника без клінічних ознак прогресуючої внутрішньої кровотечі можна лікувати консервативно. Призначають спокій, холод на низ живота і гемостатики: 12,5 % розчин етамзилату (дицинону) по 2 мл двічі на добу внутрішньовенно або внутрішньом’язово; 0,025 % розчин адроксону по 1 мл на добу підшкірно або внутрішньом’язово; вітаміни; 10 % розчин кальцію хлориду по 10 мл внутрішньовенно. Консервативну терапію потрібно проводити в стаціонарі під цілодобовим наглядом медичного персоналу.
Апоплексію яєчника у дівчат, які страждають на захворювання крові з дефектами гемостазу (автоімунна тромбоцитопенія, хвороба Віллебранта тощо), потрібно намагатися лікувати консервативним шляхом. Після консультації у гематолога проводять специфічну терапію основного захворювання: кортикостероїди, імунодепресанти — при автоімунній тромбоцитопенії, інфузія кріопреципітату або антигемофільної плазми — при хворобі Віллебранта, етамзилат (дицинон) — в обох випадках.
Раптове порушення кровообігу внутрішніх статевих органів, як правило, зумовлено:
— перекрутом ніжки кісти яєчника і значно рідше — фіброматозного вузла;
— некрозом пухлини.
Частота перекруту ніжки кісти яєчника становить 6,0-8,5 %.
Чинники, що сприяють розвитку даного ускладнення: фізичне напруження, різкі рухи, посилення перистальтики кишечнику.
При перекруті ніжки пухлини порушується живлення кісти і, як наслідок, розвиваються симптоми «гострого живота»: гострий біль, що супроводжується блідістю шкірних покривів, нудотою, появою холодного поту, блюванням. Наявні перитонеальні симптоми (болісний і здутий при пальпації живіт, різко виражений симптом Щоткіна—Блюмберга в ділянці пухлини); пульс частий, напружений, температура тіла не підвищується.
Вагінальне дослідження виявляє напружену, різко болісну пухлину яєчника обмеженої рухомості.
При поступовому перекруті симптоми виражені менш різко, вони то з’являються, то зникають.
Перекрут кісти яєчника буває повним (перекрут на 360° і більше) і частковим (менше ніж на 360°).
Лікування перекруту ніжки пухлини яєчника оперативне: типова операція кістектомія (у разі некрозу пухлини обов’язковим є дренування черевної порожнини).
Диференційна діагностика перекруту ніжки кісти проводиться з порушеною позаматковою вагітністю, апендицитом.
«Гострий живіт» внаслідок розриву гнійних мішкоподібних утворів
Клініка. Клініці «гострого живота», зумовленого розривом гнійних мішкоподібних утворів, можуть передувати такі симптоми, як гіперемія, гарячка, нудота, блювання, зростання кількості лейкоцитів, ШОЕ, зміщення лейкоцитарної формули вліво. При гінекологічному огляді визначається болюче пухлинне утворення зі щільною капсулою та нечіткими межами. При наростанні симптомів «гострого живота» виникає загроза розриву піосальпінксу (товару) з виливанням гною в черевну порожнину та розвитком розлитого перитоніту.
Діагностика. Діагноз встановлюється на основі таких даних:
1. В анамнезі тривалий перебіг запалення придатків матки з частим загостренням.
2. Раптовий гострий початок, який інколи супроводжується симптомами шоку.
3. Типова картина розвитку розлитого перитоніту.
4. Результати гінекологічного дослідження, при якому виявляють пухлину з нечіткими контурами.
Лікування. Методи оперативного втручання при піосальпінксах і піоваріумах індивідуальні. У дівчат при однобічному процесі слід виконати аднексектомію. За відсутності випоту в черевній порожнині та явищ розлитого перитоніту черевну порожнину зашивають наглухо.
При розлитому перитоніті проводять дренування черевної порожнини через бокові канали та залишають мікроіригатори для введення антибіотиків і проведення перитонеального діалізу.