ХИРУРГИЯ НОВОРОЖДЕННЫХ - 1976
2. ЧАСТНЫЕ РАЗДЕЛЫ
8. Пороки развития отдельных органов и систем
Пупочная грыжа
Пупочная грыжа является результатом нарушения развития передней брюшной стенки в области пупка; у новорожденных, особенно у девочек, она встречается довольно часто.
Эмбриогенез. Пупочное кольцо возникает путем расхождения апоневротических волокон белой линии живота, образуя в одних случаях круглый, в других полуовальный дефект передней брюшной стенки. Полностью пупочное кольцо закрывается только после отпадения пуповины. Прочность тканей, покрывающих его, неодинакова. Наиболее плотной является нижняя половина, где сохраняются остатки пупочных артерий, хорошо выраженная адвентиция которых в первые недели жизни превращается в рубцовую ткань. Прочности нижнего края пупочного кольца способствуют и остатки мочевого протока. Верхняя половина кольца более слабая, здесь проходит только пупочная вена с ее тонкими стенками н слабо выраженной адвентицией. Пупочная вена располагается очень близко от верхнего края пупочных артерий, поэтому между стенкой вены и верхним краем пупочного кольца остается свободное пространство, покрытое только тонким слоем соединительной ткани и пупочной фасцией. Большое значение для развития пупочных грыж имеет степень развития пупочной фасции (А. Дешин, 1902; Н. В. Шварц, 1937). Пупочная фасция располагается под пристеночным листком брюшины в верхней части пупочного кольца. Степень развития пупочной фасции у новорожденных значительно варьирует. В одних случаях главная масса ее располагается позади верхней половины пупочного кольца, в других - - позади нижней половины, может охватывать пупочное кольцо и закрывать его целиком (Ф. И. Валькер, 1938; В. С. Панушкин, 1941). Отсутствие или слабое развитие фасции способствует возникновению пупочной грыжи.
Клиническая картина. В области пупка имеется округлое выпячивание, покрытое тонкой кожей. Содержимое грыжевого мешка (чаще всего кишечная петля) у большинства больных легко вправляется в брюшную полость. После вправления хорошо пальпируются края пупочного кольца.
Лечение. Пупочная грыжа имеет склонность к самоизлечению, поэтому у новорожденных проводят консервативное лечение — массаж мышц передней брюшной стенки. Оперируют только отдельных больных, с большими грыжами и узкими грыжевыми воротами, у которых грыжа склонна к ущемлению. Операцию производят под общим обезболиванием.
Техника операции. Очерчивающим, полукруглым разрезом у нижнего края основания грыжевого мешка мобилизуют ножку и грыжевой мешок. Содержимое вправляют в брюшную полость, мешок вскрывают, шейку его у основания прошивают и отсекают. Края дефекта ушивают узловыми капроновыми швами, излишки кожи иссекают, края раны сшивают узловыми кетгутовыми швами.
Паховые грыжы
Паховые грыжи составляют 92 — 95% всех грыж и в 55% случаев возникают в первые недели и месяцы жизни ребенка. При паховой грыже через паховый капал в незаращенный вагинальный отросток брюшины выпадают внутренние органы (косая грыжа). К моменту рождения влагалищный отросток брюшины у 20 — 30 % детей облитерирован, у 70—80% имеет место полное или частичное незаращение его (Н. И. Кукуджанов, 1969). При полном незаращении отростка, когда органы брюшной полости смещаются в мошонку и яичко вдается в просвет грыжевого мешка, образуется яичковая грыжа. Незаращение лишь проксимального отдела влагалищного отростка ведет к образованию канатиковой грыжи. У новорожденных преобладают тестикулярные формы паховой грыжи. Правое яичко мигрирует позднее левого, поэтому правый вагинальный отросток закрывается также позднее. Поэтому правосторонняя паховая грыжа встречается у новорожденных в 3 раза чаще, чем левосторонняя. Двусторонняя локализация грыжи у новорожденных отмечается крайне редко.
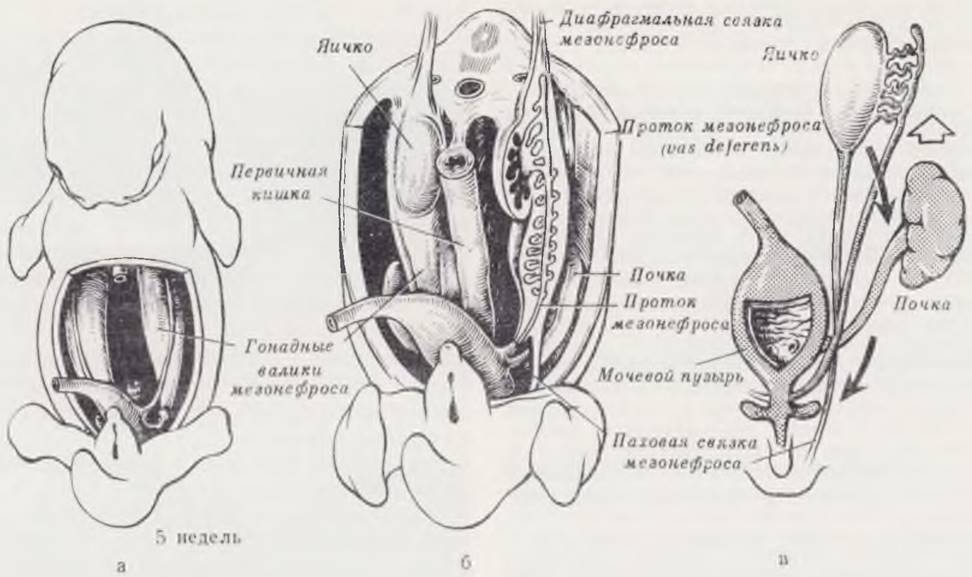
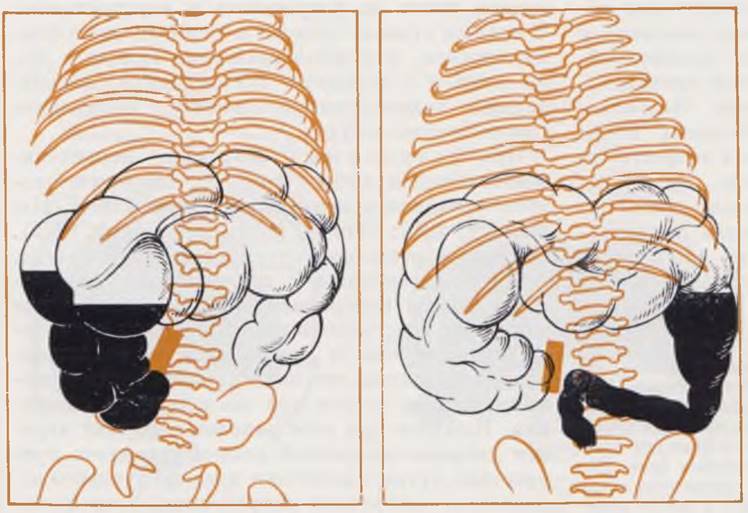
Этапы эмбриогенеза и возможные варианты патологии изображены на рис. 71.
Рис. 71. Этапы формирования и опускания яичка (семенника). Образование влагалищного отростка брюшины и последствия нарушения его облитерации.
Гонады образуются в виде гребневидных утолщений (гонадных валиков) на вентральных краях мезонефросов, когда последние еще являются главным выделительным органом (а). У развивающегося эмбриона мужского пола индифферентные гонады постепенно дифференцируются в семенники. Быстро увеличиваясь в объеме, мезонефрос выступает в целом, отодвигая перед собой брюшину. При этом у обоих концов мезонефроса брюшина образует складки. Одна из них называется диафрагмальной связкой (б), другая идет к каудальному концу целома, приобретает фиброзное строение и называется паховой связкой мезонефроса (б, в). Развивающийся семенник вытесняет регрессирующий мезонефрос и покрывается его перитонеальной оболочкой. После дегенерации мезонефроса паховая связка его называется «связкой семенника», образует краниальную часть проводника семенника (gubernaculum), играющего важную роль в его опускании, в то же время в паховой области на каждой стороне тела, в местах, где прикрепляется связка семенника, образуются выпячивания целома — влагалищные отростки брюшины (processus vaginalis). Из наружного слоя processus vaginalis к коже растущей мошонки направляются фиброзные тяжи (г) — связки мошонки, которые вместе со связкой семенника образуют проводник семенника(gubernaculum). Последний не удлиняется в соответствии с ростом окружающих тазовых структур и «тянет» семенник вниз. Одновременно с развитием мошонки семенники смещаются в каудальном направлении (в, д). К 5-му мес они расположены рядом с внутренним паховым кольцом, в течение 7-го начинают проходить через паховое кольцо (г), к 8-му оказываются в мошонке. Опускаясь, семенник скользит вниз под перитонеальной выстилкой и вступает в мошонку, «заворачиваясь» в удвоенный перитонеальный слой (д). К моменту рождения у большинства мальчиков processus vaginalis облитерируется (е). Нарушения процесса облитерации приводят к развитию врожденных паховых грыж (ж, з) или кист семенного канатика (и, к).
У девочек дивертикул Нукка (аналог влагалищного отростка брюшины) в большинстве наблюдений к моменту рождения облитерирован, поэтому грыжи у них образуются в 10 — 12 раз реже, чем у мальчиков.
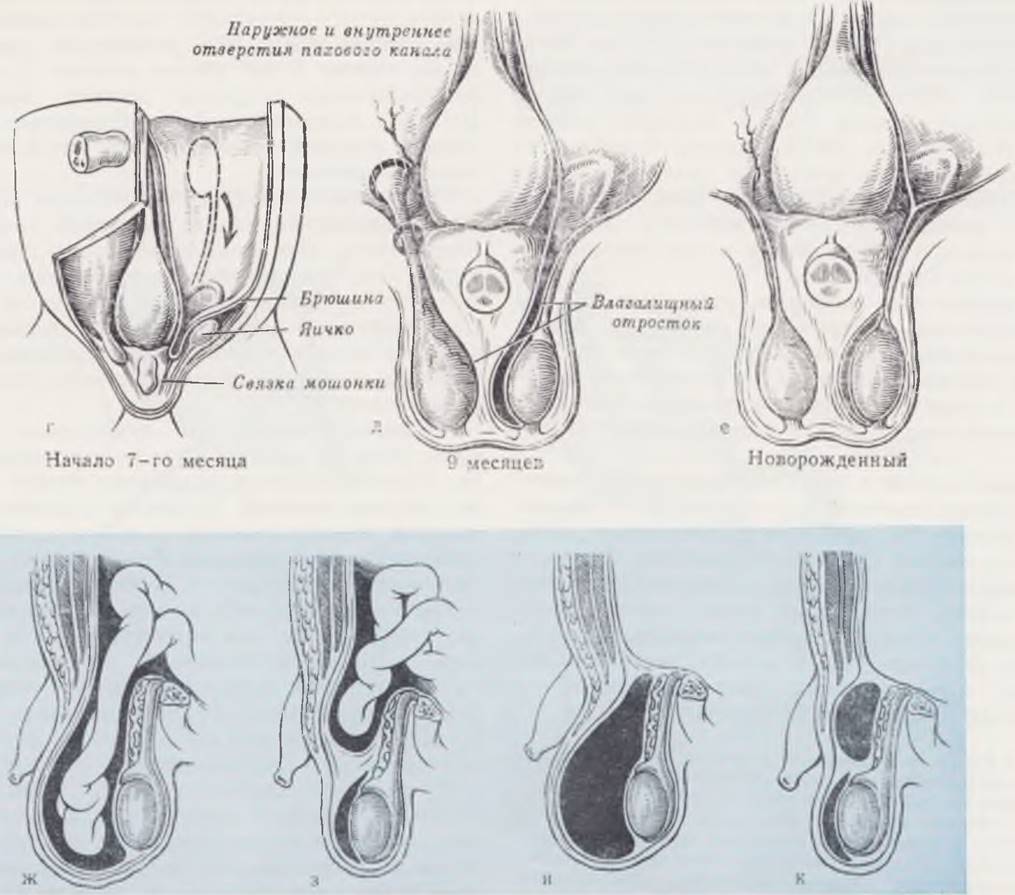
Паховый канал новорожденных короток, относительно широк и имеет почти прямое направление сзади наперед. Длина его составляет 1 — 1.5 см при относительно большом диаметре поверхностного пахового отверстия (до 1.5 см по Р. И. Венгловскому, 1903). Достаточно небольшого повышения внутрибрюшного давления при крике, натуживании и др., чтобы органы брюшной полости, растянув грыжевые ворота, выпали в предобразованный грыжевой мешок.
Клиническая картина. Признаки паховой грыжи типичны и проявляются, как правило, на 10 — 15-й день жизни ребенка. Родители или ухаживающий за ребенком персонал обнаруживают в паховой области выпячивание округлой или овальной формы, которое увеличивается при крике и беспокойстве, а в спокойном состоянии уменьшается или исчезает. Нередко припухлость некоторое время остается незамеченной из-за небольших размеров и выраженного подкожного жирового слоя паховых областей у новорожденных. Иногда первым проявлением грыжи служит ее ущемление. Выпячивание в 45% наблюдений опускается в мошонку, вызывая ее асимметрию. У девочек выпячивание чаще заполняет область поверхностного пахового кольца, но может опускаться вниз, занимая всю большую половую губу.
Распознавание паховой грыжи основывается на уточнении данных анамнеза, наружном осмотре и тщательном пальпаторном исследовании. При пальпации грыжевое выпячивание представляется безболезненным, гладким, эластической консистенции. Его содержимое в большинстве случаев легко вправляется в брюшную полость с характерным урчанием. Исследуют поверхностное паховое отверстие введенным через ввернутую мошонку мизинцем. Семенной канатик ощупывают указательным и большим пальцами с каждой стороны одновременно двумя руками. Симптом утолщения семенного канатика одной из сторон свидетельствует о наличии грыжи. Определяют состояние яичек в мошонке и выраженность кремастерного рефлекса.
У девочек ощупывают паховую область, особенно тщательно — паховый: промежуток. Вызывает затруднения распознавание грыжи придатков матки, когда последние спускаются в область большой половой губы. Ректальное исследование с одновременной пальпацией другой рукой области грыжевого выпячивания помогает уточнить диагноз. Для грыжи характерен тяж, идущий в канал. Всегда исследуют контралатеральную паховую область.
Положительные результаты исследования наряду с уточненными данными анамнеза делают диагноз паховой грыжи несомненным.
Дифференциальную диагностику проводят прежде всего с сообщающейся водянкой оболочек яичка. Для водянки характерно уменьшение выпячивания по утрам, после сна. Уверенность в диагнозе увеличивается, когда после длительного осторожного давления па мошонку скопление жидкости постепенно уменьшается и исчезает. Отличительными признаками служат также отсутствие напряжения, флюктуация, положительные результаты диафаноскопии. Изолированная водянка оболочек яичка имеет овальную форму, более напряжена, от давления не изменяет форму. Отличить кисту семенного канатика более трудно. Ее безболезненность, очерченные гладкие границы, овальная форма, эластическая консистенция, не изменяющийся при осторожном давлении объем, неполное вправление в брюшную полость позволяют установить правильный диагноз.
При дифференциальной диагностике с крипторхизмом или эктопией яичка в сочетании с грыжевым выпячиванием внимание сосредоточивают на основном симптоме — отсутствии яичка в мошонке.
Паховую грыжу иногда смешивают с увеличенным лимфатическим узлом Пирогова — Розенмюллера, который располагается ниже и под паховой связкой, а также с различными опухолями паховой области (дермоидная киста, ангиома и нр.).
Лечение. Методом выбора является оперативное лечение паховой грыжи. Современное развитие детской хирургии, анестезиологии, службы реанимации и интенсивной терапии позволяет проводить операции у детей любого возраста. Однако плановое грыжесечение у новорожденного выполняют в детском хирургическом учреждении, где имеется центр хирургии новорожденных. При неосложненной паховой грыже, сопровождающейся недоношенностью, гнойничковыми поражениями кожи, опрелостями, пневмонией и пр., показано оперативное лечение в более позднем возрасте (обычно после 6 мес).
У новорожденных применяют различные методы грыжесечения: от простой ампутации грыжевого мешка (О. С. Бокастова, 1937) до сложных реконструктивных методов, предусматривающих перемещение семенного канатика и укрепление задней стенки пахового канала (А. П. Биезинь, 1964). Однако большинство детских хирургов замыкают паховый канал 1 — 2 швами по способу Черни (или, как принято его называть, Ру — Краснобаева). За рубежом используют способы, в основе которых лежит метод Фергюсона.
Основная цель операции грыжесечения у новорожденных — устранение сообщения между незаращенным вагинальным отростком брюшины и брюшной полостью. Сужение поверхностного пахового отверстия, укрепление передней брюшной стенки имеют второстепенное значение.
Метод состоит в простом пересечении грыжевого мешка, высокой препаровке и перевязке его шейки без рассечения апоневроза косой мышцы живота. Совпадение проекций глубокого и поверхностного паховых отверстий облегчает эту задачу. Дистальный отдел пересеченного грыжевого мешка оставляют на месте, без перевязки. Опасение, что в оставшихся оболочках может сформироваться киста, преувеличено (Т. В. Красовская, 1970; Duhamel, 1957).
Техника операции показана на рис. 72. Положение ребенка — на спине. Обезболивание — общее. Разрезом длиной 1,5 — 2 см вдоль кожной складки в паховой области обнажают апоневроз наружной косой мышцы и поверхностное отверстие пахового канала. Отыскивают грыжевой мешок и выделяют его шейку в поверхностном паховом отверстии, приподнимая крючком Фарабефа переднюю стенку пахового канала. Сосуды яичка и семявыносящий проток отделяют от мешка тупым инструментом. Ориентиром при этом служит пучок нижних эпигастральных сосудов. Их появление свидетельствует о том, что шейка грыжевого мешка достигнута. Грыжевой мешок вскрывают между зажимами. Осматривают его содержимое и погружают его в брюшную полость. Прошивают, перевязывают шейку грыжевого мешка как можно выше п окончательно ее пересекают. Поверхностное паховое отверстие обычно не сужают. Если в этом возникает необходимость, то на ножки поверхностного кольца накладывают один шов типа Ламбера. Этот прием позволяет избежать повреждения проходящих в них трофических веточек подвздошно-пахового нерва. Рану послойно зашивают наглухо. На кожу накладывают субкутикулярные погружные швы.
Рис. 72. Операция грыжесечения у новорожденного.
Поверхностное паховое кольцо обнажено (а). Шейка грыжевого мешка низведена (б). Грыжевой мешок пересечен поперечно. Проксимальная культя прошита и перевязана. Дистальная культя оставлена не перевязанной (в). При широком поверхностном кольце у мальчиков на его ножки наложен один шов (г). У девочек отверстие пахового канала зашивают наглухо 1 — 2 швами (д).
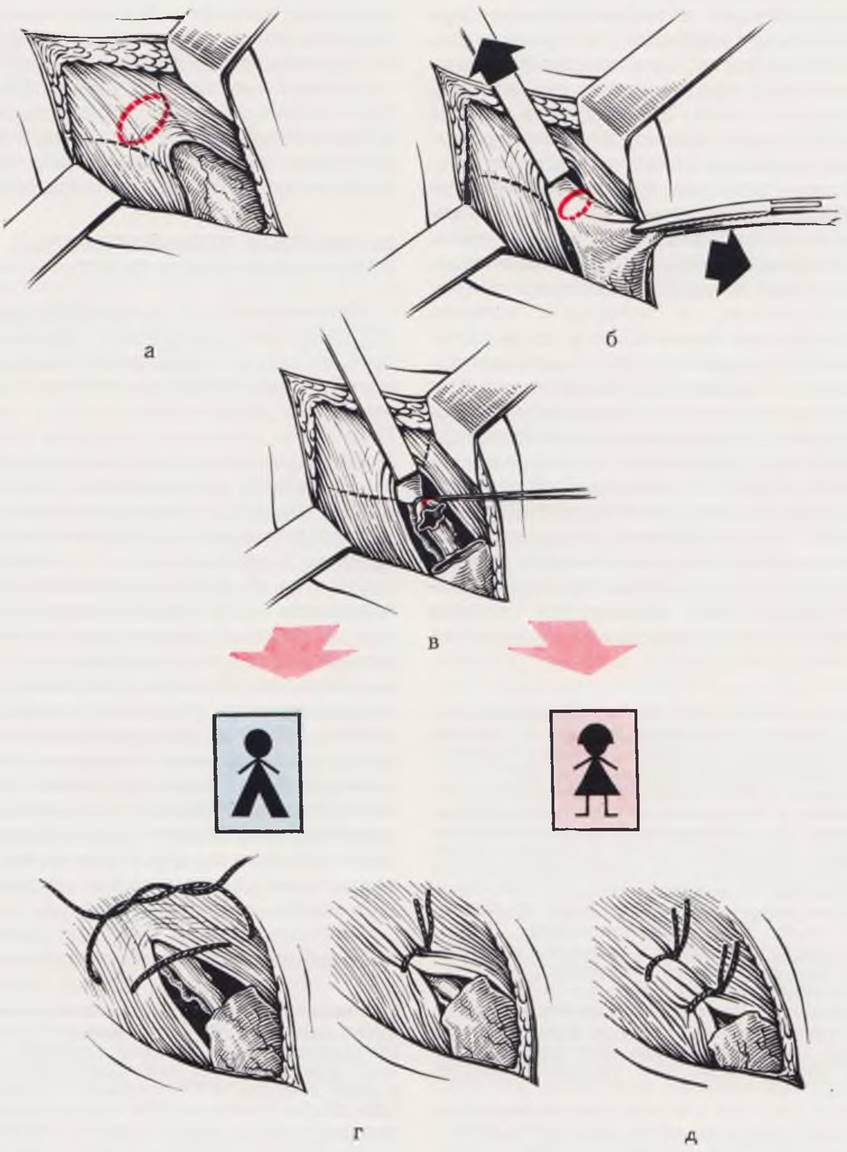
У девочек паховый канал после выделения, пересечения грыжевого мешка и обработки его шейки закрывают наглухо.
В послеоперационном периоде основное внимание уделяют состоянию швов в паховой области. Кормить ребенка начинают через 4 ч после операции. Погружные швы можно не снимать.
Осложнения. Ущемление — одно из самых частых осложнений паховой грыжи у детей, причем свыше 50% ущемлений приходится па первые 3 мес жизни ребенка. В центре новорожденных кафедры детской хирургии ЦОЛИУв за последние 9 лет оперировано 84 ребенка с паховой грыжей, у 48 из них имело место ее ущемление.
Ущемление возникает без видимых причин. Ранее вправимая грыжа внезапно перестает вправляться. При этом выпавшие в грыжевой мешок внутренние органы (кишечные петли, сальник, придатки матки у девочек и т. д.) сдавливаются в апоневротическом кольце. Отсутствие своевременной помощи приводит к нарушению кровообращения и некрозу грыжевого содержимого.
Признаки ущемления характерны: плач, крик, отказ от груди, иногда рефлекторная рвота. Обычно родители указывают точное время начала этих явлений. Грыжевое выпячивание в паховой области становится напряженным, болезненным, невправимым. Позднее появляются гиперемия, отек мошонки. В первые часы ущемления может быть стул, иногда с примесью крови, позже отмечаются задержка стула и газов, рвота — признаки кишечной непроходимости. Однако при этом может наблюдаться и жидкий стул (Rickham, 1969). Комбинация рвоты (зачастую с примесью желчи) и жидкого стула может привести к диагностической ошибке.
В типичных случаях диагноз ущемленной грыжи не вызывает затруднений. Диагностические сомнения возникают, когда родители ребенка не могут указать на существовавшую у него ранее грыжу или, когда первым проявлением грыжи явилось ее ущемление.
Дифференцируют ущемление грыжи с острым паховым лимфаденитом, при котором на нижних конечностях или ягодицах, как правило, находят входные ворота инфекции; с остро развившейся кистой семенного канатика, особенно если она располагается у поверхностного отверстия пахового канала; с остро возникшей сообщающейся водянкой оболочек семенного канатика и оболочек яичка.
Значительные дифференциально-диагностические трудности возникают при ущемлении в глубоком или поверхностном отверстии пахового канала яичка при его эктопии или крипторхизме, перекручивании семенного канатика, воспалении червеобразного отростка, находящегося в грыжевом мешке.
Паховые грыжи у девочек встречаются реже, но осложняются чаще, чем у мальчиков. Содержимым грыжевого мешка у них, как правило, являются придатки матки, которые спускаются в область большой половой губы, склонны к ротации и быстрому некрозу. Дифференциальную диагностику проводят в основном с кистами дивертикула Нукка, с бедренными грыжами и паховым лимфаденитом.
Таким образом, указание в анамнезе на существование грыжи в сочетании с приведенными выше признаками позволяют точно установить ее ущемление. В сомнительных случаях диагноз склоняется в сторону ущемленной паховой грыжи, в особенности у девочек.
Лечение. Вопрос о выборе тактики при ущемленной грыже, учитывая современное развитие детской хирургии, ее возросшие возможности, не является, вероятно, столь актуальным, как в предыдущие годы. Так как ущемление в первые 8 — 12 ч редко приводит к некрозу грыжевого содержимого, в нашей клинике применяют комплекс консервативных мероприятий (С. Я. Долецкий, 1950), рассчитанных на самовправление ущемленной грыжи (гипертоническая микроклизма, промедол и атропин, повторные теплые ванны и т. д.). Исключение составляют новорожденные, у которых с момента ущемления прошло более 12 ч и на возможность самовправления трудно рассчитывать; новорожденные с воспалительными явлениями в области мошонки и паха; девочки, так как придатки матки, составляющие у них грыжевое содержимое, при ущемлении ротируются и быстро омертвевают; мальчики, у которых ущемленная грыжа сочетается с крипторхизмом или эктопией яичка, опасность омертвения последнего в подобной ситуации также велика. Консервативная терапия приносит у новорожденных успех в 43% наблюдений. Спустя 2 — 3 дня этих детей оперируют в «холодном» периоде.
Техника операции. После обнажения поверхностного пахового отверстия, выделения и рассечения между зажимами грыжевого мешка оценивают состояние грыжевого содержимого, погружают его в брюшную полость. Особое внимание уделяют ущемленным петлям кишки, исключают при этом ретроградное их повреждение. При сомнительной жизнеспособности кишок проводят мероприятия по восстановлению перистальтики (новоканнизация брыжейки, обкладывание петель салфетками, смоченными теплым изотоническим раствором поваренной соли и т. д.). Любой сомнительный участок кишки перитонизируют. Нежизнеспособную кишку резецируют с наложением анастомоза конец в конец, используя однорядный шов.
Жизнеспособную кишку возвращают в брюшную полость. Необходимость расширения шейки и рассечения апоневротического отверстия при этом возникает редко. Шейку грыжевого мешка фиксируют, перевязывают и обрабатывают, как указано несколько выше.
В дальнейшем ревизуют весь семенной канатик. Особое внимание обращают на яичко, осторожно возвращая его в мошонку. Если ущемление грыжи сочеталось с крипторхизмом, то грыжесечение заканчивают обязательным низведением и фиксацией яичка. Предпочтение отдают методу Бейли — Китли — Соколова. Рану послойно зашивают. Обязательно оставление резинового выпускника.
В послеоперационном периоде при удовлетворительном состоянии ребенка кормление начинают через 4 ч, дробно, как после пилоропластики. После операции, сопровождавшейся резекцией кишки, налаживают постоянную назогастральную аспирацию, интравенозное парентеральное питание. Проводят корригирующую терапию до ликвидации симптомов кишечной непроходимости.
Прогноз при паховой грыже благоприятный. При плановой операции летальные исходы не наблюдаются. Однако они могут быть в 0,8 — 2,5% при ущемленной грыже и связаны с общими осложнениями (пневмония и др.).
Врожденная непроходимость пищеварительного тракта
Непроходимость пищеварительного тракта, обусловленная причинами врожденного характера, является одним из наиболее частых страданий, требующих неотложного оперативного лечения у детей первых дней п недель жизни. По данным отделения хирургии новорожденных больницы имени Русакова, дети, нуждающиеся в неотложном оперативном лечении, в разные годы в 50 — 60% случаев поступают с диагнозом «непроходимость кишечника» или с подозрением на непроходимость. В зависимости от характера и формы препятствия прохождению кишечного содержимого клинические проявления врожденной непроходимости впервые выявляются как у новорожденных, так и у детей более старшего возраста. Причинами врожденной непроходимости являются самые различные пороки развития, которые условно могут быть объединены в четыре основные группы: 1) пороки развития кишечной трубки; 2) пороки развития стенки кишки; 3) нарушения вращения кишечника; 4) пороки развития других органов брюшной полости, обусловливающие нарушение нормальной проходимости желудочно-кишечного тракта.
Наиболее частыми пороками развития кишечной трубки являются стенозы и атрезии.
Возникновение их обусловлено задержкой формирования кишечной трубки в солидной стадии и стадии вакуолизации. Определенное значение имеет нарушение кровоснабжения отдельных сегментов кишки в ранних стадиях эмбрионального развития (Dickson. 1970; Shafie, Rickham. 1970, и др.). Правильность приведенной теории подтверждается клинической статистикой, согласно которой атрезии п стенозы кишечной трубки в 95 — 96% случаев локализуются в области двенадцатиперстной и тонкой кишок.
В зависимости от протяженности и характера препятствия различают атрезии кишки на протяжении (последние могут быть единичными и множественными) и мембранозные формы атрезии с отверстием и без отверстия в центре мембраны.
К необычным типам атрезнп тонкой кишки следует отнести атрезию по типу «яблочной кожуры». Термин предложен в 1961 г. Santulli.
Аномалия встречается у крайне недоношенных детей и характеризуется общей брыжейкой, прикрепляющейся по типу «яблочной кожуры» и выраженным недоразвитием дистальной части кишки. В литературе описано 15 наблюдений подобной патологии (Dickson, 1970).
Второй причиной врожденной непроходимости пищеварительного тракта являются аномалии развития стенки пищевода, желудка, кишки.
Дискинезии желудочно-кишечного тракта новорожденных связаны в первую очередь с незрелостью нервных элементов кишечной стенки (Bughaigis, Emery, 1971). Авторы установили и гистологически доказали, что к моменту рождения у ребенка развивается лишь 1/3 нейронов в стенке кишечника, а полностью ганглиозная система кишечника созревает к 5 годам, когда завершится развитие ауэрбаховского сплетения.
Типичной аномалией развития стенки кардиального отдела пищевода, дающей клиническую картину непроходимости па уровне пищевода, являются халазия и ахалазия.Сущность порока заключается в недостаточном развитии нервных элементов стенки кардиального отдела пищевода. При халазии имеет место недоразвитие симпатических нервных волокон. В результате просвет кардиального отдела пищевода лишается нормального тонуса. Пищевод зияет. Перистальтика желудка ведет к забрасыванию желудочного содержимого, возникает рвота, возможно развитие эрозий слизистой оболочки пищевода. Ахалазия возникает при недоразвитии парасимпатического ростка. В этих случаях пищевод спазмирован, развивается клиническая картина кардиоспазма. Характерным для халазии и ахалазии является исчезновение симптомов непроходимости по мере дозревания нервных элементов.
Одним из наиболее часто встречающихся пороков развития стенки пилорического отдела желудка, вызывающих клиническую картину непроходимости, является пилоростеноз.При этом пороке отмечается врожденное утолщение всех слоев привратника (особенно мышечного). Известное значеие имеет аномальное развитие или отсутствие нервных (парасимпатических) ганглиев в стенке привратника (А. Г. Пугачев, 1964, и др.).
Типичным пороком стенки двенадцатиперстной кишки, обусловливающим развитие клинической картины полной высокой кишечной непроходимости в первые дни жизни ребенка, является истинная мегадуоденум. При этом пороке просвет кишки сохранен па всем протяжении. Сущность страдания заключается в отсутствии или аномальном развитии парасимпатических нервных сплетений в одном из сегментов стенки двенадцатиперстной кишки. Сегмент с нарушенной иннервацией спазмирован, не перистальтирует и становится препятствием для прохождения кишечного содержимого. Приводящий отрезок кишки переполняется содержимым и вторично расширен.
Нарушение нормального развития нервных элементов на протяжении тонкой кишки обусловливает развитие так называемого неврогенного илеуса (В. Тошовский, О. Вихитил, 1957) в первые дни жизни ребенка. Кишечная непроходимость у этих детей развивается вследствие отсутствия перистальтики пораженного сегмента.
Пороком развития стенки толстой кишки, обусловливающим картину полной или частичной непроходимости, нередко в первые дни и недели жизни ребенка, является болезнь Гиршпрунга. Морфологическими и гистохимическими исследованиями (Ehrenpreis, 1946; Swenson, 1958; С. Я. Долецкий, 1956, 1972; Ю. Ф. Исаков, 1958, 1971, и др.) в настоящее время достоверно установлено, что в основе болезни Гиргшпрунга лежит порок развития элементов стенки толстой кишки, сущность которого сводится к полному отсутствию или дефициту интрамуральных нервных ганглиев па определенных участках толстой кишки, к наличию аномальных нервных волокон и ганглиев, к нарушению проходимости в рефлекторных дугах стенки кишки. У 85% больных поражены дистальные отделы кишки, возможно поражение кишечной стенки на всем протяжении (обстоятельство, которое следует учитывать при наложении коло- стомы). Аномально развитый сегмент находится в спазмированном состоянии, теряет способность перистальтировать и становится препятствием для нормального пассажа кишечного содержимого.
Таким образом, среди пороков кишечной стенки, обусловливающих развитие клинической картины непроходимости желудочно-кишечного тракта, наибольшее значение имеет нарушение иннервации (главным образом парасимпатической) па различных уровнях желудочно-кишечного тракта.
Одной из частых причин врожденной кишечной непроходимости является нарушение вращения кишечника. Как отмечалось ранее, кишечник переходит из первичного эмбрионального положения в нормальное путем вращения. Задержка вращения на различных этапах приводит к возникновению большого числа пороков, которые обусловливают затруднение или невозможность пассажа содержимого кишки и развитие клинической картины кишечной непроходимости.
Так, в случае задержки вращения в конце первого — начале второго периода ребенок рождается и может прожить всю жизнь с незавершенным поворотом кишечника. При этом пороке кишка остается фиксированной к задней брюшной стенке только в одной точке — в месте отхождения верхней брыжеечной артерии. Петли тонкой кишки при незавершенном повороте располагаются преимущественно в правой половине и нижних отделах брюшной полости, слепая кишка — в эпигастральной области или левом подреберье спереди от двенадцатиперстной кишки, а толстая кишка — в левой половине брюшной полости. При подобном положении и фиксации кишечника имеются условия для заворота кишки вокруг верхней брыжеечной артерии и развития кишечной непроходимости. В случаях задержки вращения на этапах второго периода поворота слепая кишка, расположенная в верхних квадрантах брюшной полости спереди от двенадцатиперстной, фиксируется здесь к задней брюшной стенке и сдавливает просвет двенадцатиперстной кишки. В зависимости от степени сдавления у ребенка в разные сроки после рождения возникают явления полной или частичной высокой кишечной непроходимости. Возможно сочетание заворота кишки вокруг верхней брыжеечной артерии и сдавления двенадцатиперстной кишки тяжами аномальной брыжейки слепой кишки — синдром Ледда (см. рис. 65).
Одной из причин дуоденальной обструкции может быть аномальное венозное кольцо (Fuchs, Himer, 1972).
Редким вариантом нарушения вращения кишечника является обратное (по ходу часовой стрелки) вращение. В этих случаях толстая кишка оказывается позади двенадцатиперстной, возможно сдавление ее и развитие картины непроходимости толстой кишки.
Задержка вращения во время третьего периода поворота и аномальное формирование брыжейки сопровождаются возникновением дефектов брыжейки, в которых возможно ущемление попавших туда петель кишок с последующим развитием непроходимости и даже некроза кишки.
Среди пороков развития других органов брюшной полости, обусловливающих нарушение нормальной проходимости кишечной трубки в первые дни и недели жизни ребенка, наиболее часто встречаются: стеноз пилорического отдела привратника аномально располагающимися сосудами, кольцевидная поджелудочная железа и мекониевый илеус.
Сдавление привратника может иметь место при аномальном положении воротной вены или печеночной артерии, которые в этих случаях проходят спереди от двенадцатиперстной кишки и сдавливают ее. Сдавление двенадцатиперстной кишки возможно также при аномальном положении гастро-дуоденальной, брыжеечных артерий н др.
Кольцевидная поджелудочная железа — порок, при котором головка органа имеет форму кольца, охватывающего двенадцатиперстную кишку, также может явиться причиной непроходимости. Кольцо, образованное тяжем поджелудочной железы, может быть полностью или частично замкнутым. От этого зависят степень сдавления кишки и клинические проявления порока.
В отдельных случаях причиной врожденной непроходимости может быть сдавление кишечных петель, попавших в плевральную полость или средостение при врожденных дефектах диафрагмы и диафрагмальных грыжах. Клиническая картина зависит от величины дефекта диафрагмы и степени сдавления выпавших кишечных петель.
Особой формой непроходимости кишечника у новорожденных является мекониевый илеус. Это одно из проявлений системного, генетически наследуемого (по рецессивному типу) заболевания — муковисцидоза, при котором имеет место гипофункция всех желез внешней секреции (Blanock е. а., 1965; Kalagogly, 1971). При муковисцидозе наиболее выраженные поражения находят в поджелудочной железе (врожденный кистофиброз) и мерцательном эпителии бронхов. Патологически измененная поджелудочная железа секретирует недостаточное количество слабо активных панкреатических соков. В результате меконий приобретает замазкообразную консистенцию и закупоривает просвет кишки. Место закупорки, как правило, локализуется в 10 — 15 см от илео-цекального угла.
Клиническая картина. Изложенное выше показывает, что причинами непроходимости кишечника врожденного характера могут быть различные пороки развития и заболевания кишечника и других органов брюшной полости. В зависимости от локализации и степени препятствия прохождению кишечного содержимого клиническая картина непроходимости желудочно-кишечного тракта, обусловленной причинами врожденного характера, и время проявления симптомов могут быть разнообразными и в то же время сходными при различных пороках. В связи с этим в основу классификации врожденной непроходимости ставят локализацию и степень выраженности препятствия прохождению кишечного содержимого. Основываясь на этих признаках, мы делим больных с врожденной непроходимостью на две группы: с полной и частичной непроходимостью. В свою очередь обе группы делятся па три подгруппы: а) больные с высокой кишечной непроходимостью (выход из желудка, двенадцатиперстная кишка, начальные отделы тонкой кишки); б) больные с непроходимостью тонкой кишки; в) больные с непроходимостью толстой кишки (низкая непроходимость).
Причинами полной высокой кишечной непроходимости могут быть пороки развития кишечной трубки (атрезии кишки), кишечной стенки (истинная мегадуоденум), нарушения вращения кишечника и пороки развития других органов брюшной полости: аномальное положение сосудов (рис. 73), артерио-мезентериальная непроходимость (рис. 74), кольцевидная поджелудочная железа (рис. 75) и др. Клинические проявления перечисленных пороков в большинстве случаев идентичны.
Первым признаком полной высокой кишечной непроходимости, как правило, является рвота. Рвота у этих больных имеет место уже во второй половине первых суток жизни ребенка. Первые порции рвотных масс в большинстве случаев состоят из заглоченных околоплодных масс и содержимого желудка. Так как подобная рвота у новорожденных — явление довольно частое, па первую рвоту персонал родильного дома, как правило, не обращает должного внимания. Через 1 — 1 1/2 ч рвота повторяется, и уже во второй или третьей порции рвотных масс появляется примесь желчи (препятствие прохождению кишечного содержимого в большинстве случаев локализуется ниже фатерова сосочка). Упорный характер рвоты в конце 1-х — начале 2-х суток жизни ребенка, примесь желчи в рвотных массах являются достоверным признаком высокой кишечной непроходимости.
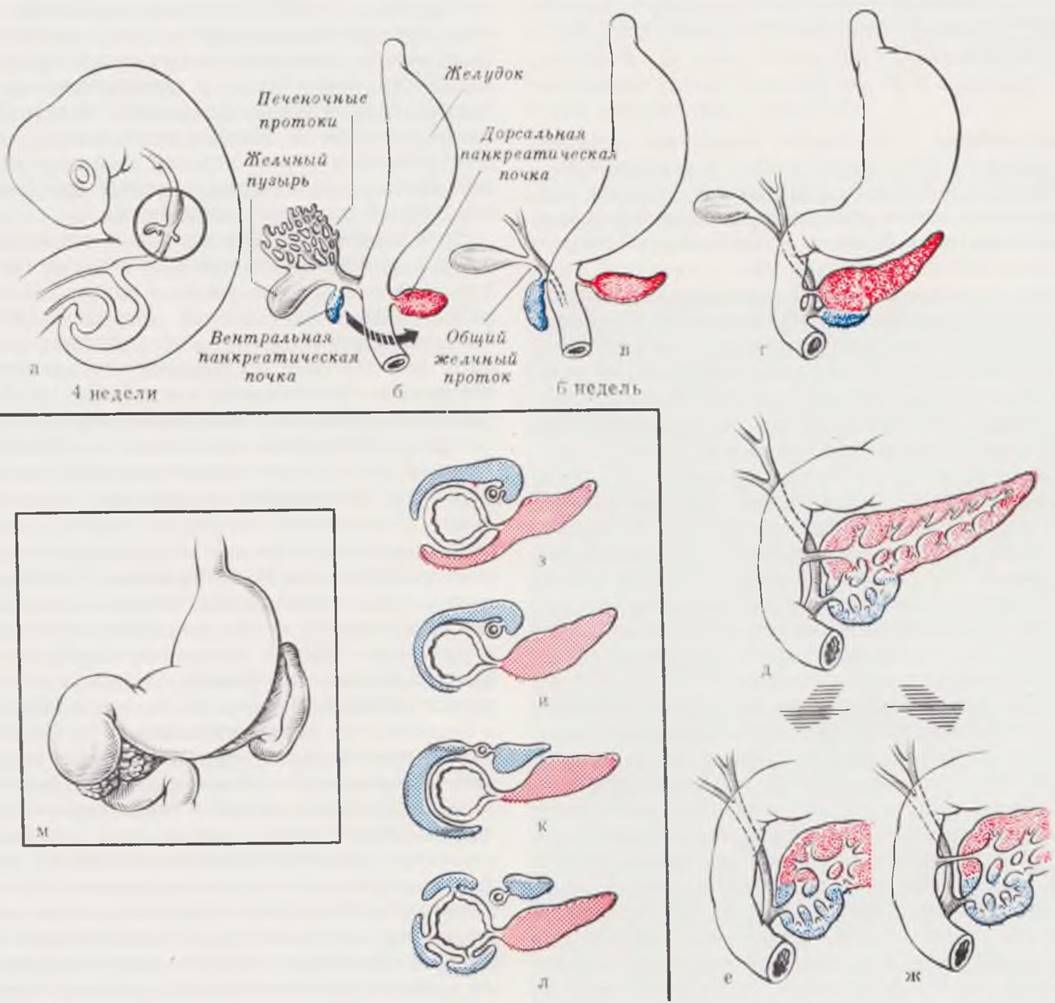
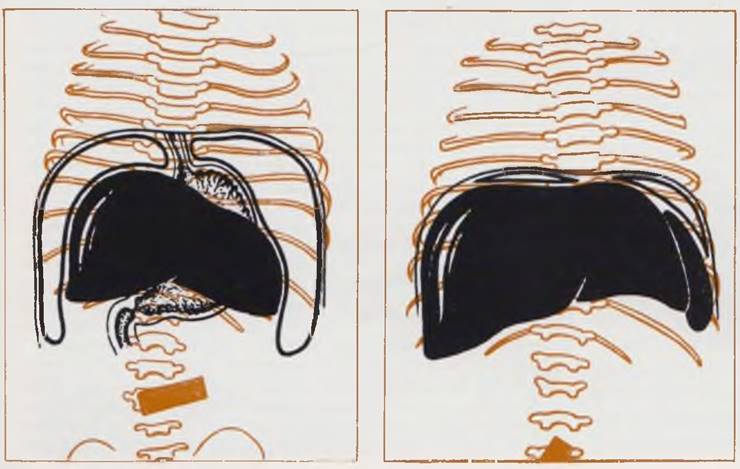
Рис. 73. Этапы формирования воротной вены. Вариант впередидуоденального расположения.
Отток венозной крови из первичной кишки происходит вначале из желточных вен желточного мешка, которые объединяются в главные парные желточно-брыжеечные вены и впадают в венозный синус. На пути к сердцу эти вены прилегают к развивающейся печени (а).
Пупочные (аллантоидные) вены включены в латеральные стенки тела по всей длине от брюшного стебелька до венозного синуса (б).
Растущие тяжи печеночной ткани разделяют проксимальную часть желточно-брыжеечных вен на сеть мелких сосудов, которые в свою очередь прорастают в ткань печени. Печень, увеличиваясь в объеме, срастается с латеральной стенкой тела. В месте срастания развиваются сосуды, соединяющие пупочные вены со сплетением сосудов печени. Первоначальные желточно-брыжеечные стволы соединяются поперечными анастомозами (б, в).
С исчезновением желточного мешка и ростом кишечника желточная часть желточно-брыжеечных вен исчезает, брыжеечные ветви срастаются и развиваются в соответствии с ростом кишечного тракта. Части пупочных вен в пупочном канатике и внутри тела эмбриона срастаются. Участки пупочных вен, впадавшие в венозный синус, дегенерируют. Кровь, поступающая из пупочного канатика в печень, проходит через сеть анастомозирующих синусоидов, которые, развиваясь, образуют большой сосуд, проходящий через паренхиму печени, венозный (аранциев) проток (г).
Первоначальные желточно-брыжеечные стволы превращаются в непарную воротную вену за счет исчезновения первоначального левого сосуда краниальнее среднего поперечного анастомоза и правого сосуда. Правая пупочная вена перестает проводить кровь в печень, редуцируется, однако часть ее сохраняется и отводит кровь из стенки тела (д).
При нарушении процессов дегенерации соответствующих отделов желточно-брыжеечных стволов формирующаяся воротная вена располагается впереди двенадцатиперстной кишки и может явиться причиной ее непроходимости после рождения ребенка (е, ж).
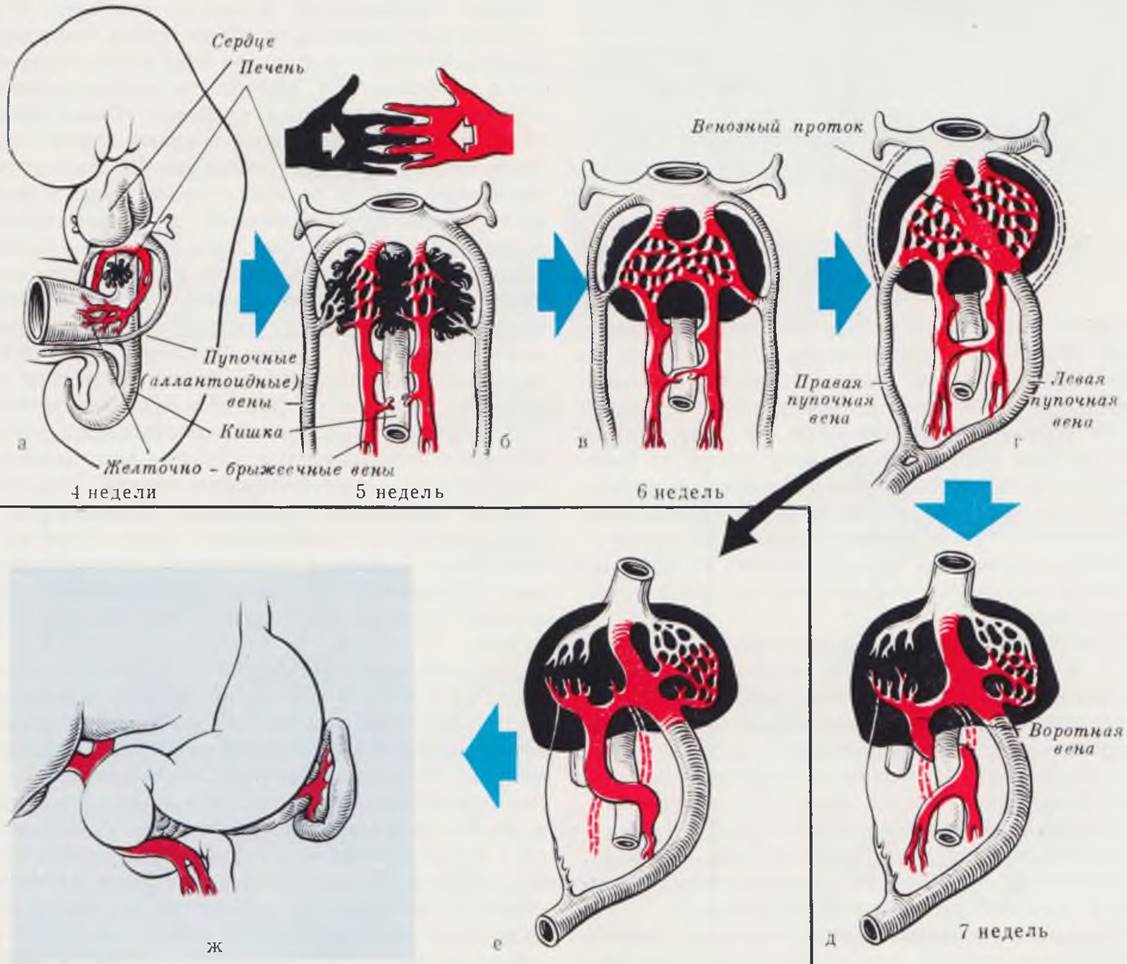
Рис. 74. Схема артериомезентериальной непроходимости.
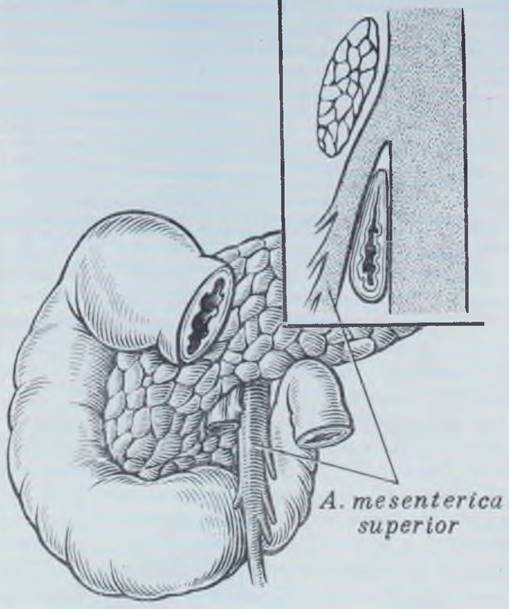
Рис. 75. Этапы формирования поджелудочной железы. Варианты кольцевидной поджелудочной железы.
Поджелудочная железа образуется из двух закладок — вентральной и дорсальной панкреатических почек (а). Вентральная почка растет в каудальном направлении и по мере удлинения дивертикула печени смещается вниз (сравнить б, в, г), представляя собой образование, отходящее от общего желчного протока. Вследствие вращения кишки и изгиба общего желчного протока вправо вентральная почка начинает расти справа от двенадцатиперстной кишки, сближается с дорсальной и вскоре срастается с ней (г). Дефинитивная поджелудочная железа в основном образуется из дорсальной панкреатической почки, вентральная почка служит лишь началом части головки железы (д). В процессе развития сохраняется вентральный проток (е), который за счет анастомозов отводит секрет от всех отделов железы. Проксимальная часть дорсального протока обычно атрофируется, но может и сохраняться (ж)
Клинический интерес представляют случаи формирования кольцевидной поджелудочной железы, обусловливающей сдавление и непроходимость двенадцатиперстной кишки (м). Гипотетические варианты образования кольца панкреатической ткани представлены на рис. з — л (з — по Ticken; и — по Zecco; к — по Baldwin, л — по Erimoglu).
При осмотре ребенка в эти сроки общее состояние его страдает незначительно. В легких могут появляться различные хрипы в результате аспирации рвотных масс. Внешний вид живота зависит от момента осмотра. Если осмотр проводится в то время, когда желудок н двенадцатиперстная кишка наполнены содержимым, наблюдается выбухание эпигастральной области. На остальных участках живот запавший, при перкуссии его отмечают тупой звук. Если осмотр проводят после рвоты, фиксируют западение живота во всех отделах. Стул у больных с высокой кишечной непроходимостью врожденного характера, как правило, бывает несколько раз. В отличие от нормального стул состоит из мекониевых пробок сероватого цвета, скуден. Простейшее исследование мекония этих больных по методу Фарбера позволяет с большой достоверностью подтвердить или отвергнуть диагноз непроходимости. При полной непроходимости в меконии отсутствуют ороговевшие клетки эпителия, которые плод заглатывает вместе с околоплодными водами. Перечисленные симптомы позволяют заподозрить, а при наличии положительной пробы Фарбера и поставить диагноз кишечной непроходимости. Уточнение диагноза проводится с помощью рентгенологического метода исследования.
Клинические проявления непроходимости тонкой кишки развиваются несколько позднее, чем при полной высокой кишечной непроходимости, и отличаются большей тяжестью. Первым симптомом страдания, как и при полной высокой кишечной непроходимости, является рвота, которая, как правило, начинается в конце первых — начале вторых суток жизни ребенка. Первые порции рвотных масс состоят из заглоченных околоплодных вод и желудочного содержимого. В последующих порциях присоединяется примесь желчи, а затем и кишечного содержимого. Состояние ребенка прогрессивно ухудшается, нарастает эксикоз, токсикоз за счет интенсивного всасывания токсичного содержимого приводящего отрезка тонкой кишки, имеет место выраженное нарушение электролитного баланса и кислотно-щелочного равновесия. При осмотре уже в начале 2-х сут жизни состояние средней тяжести или тяжелое. Возможно развитие аспирационной пневмонии. Живот вздут в верхних отделах, отмечается расширение венозной сети передней брюшной стенки. Нередко удается увидеть перистальтику расширенных кишечных петель. Стул может быть 1 — 2 раза. Характерна скудность стула.
Для полной непроходимости толстой кишки характерно более медленное нарастание клинических симптомов при относительно удовлетворительном состоянии ребенка. Первым симптомом в большинстве случаев является отсутствие стула и постепенное, прогрессирующее увеличение живота. Отсутствие стула обычно настораживает врача, ребенку назначается очистительная клизма. У больных с атрезией толстой кишки при введении небольших количеств жидкости она быстро начинает выделяться обратно. Если непроходимость обусловлена болезнью Гиршпрунга, особенно при протяженной пли двойной аганглионарной зоне, жидкость при постановке клизмы свободно проходит в расширенный отдел кишки н с трудом выводится обратно или не выводится вовсе. У этих больных при клизме может быть получен обильный стул и отходят газы. Живот, как правило, вздут, отмечается расширение вен передней брюшной стенки и видимая па глаз перистальтика растянутых кишечных нетель. Рвота присоединяется на 2-е или даже 3-и сутки жизни ребенка. В рвотных массах вначале находят молоко и содержимое желудка, затем присоединяется примесь желчи, а позже — и кишечного содержимого.
Изложенная выше довольно характерная клиническая картина полной непроходимости кишечника, обусловленной причинами врожденного характера, и данные осмотра ребенка в большинстве случаев с достаточно большой степенью достоверности позволяют поставить диагноз. Уточнение его проводится методом рентгенологического исследования, на котором мы остановимся ниже.
Значительно большие трудности представляет диагностика частичной кишечной непроходимости врожденного характера. Клинические проявления характеризуются многообразием и непостоянством симптомов, большим диапазоном времени начала заболевания. Наиболее частыми причинами частичной непроходимости кишечника у новорожденных являются пилоростеноз, выпадение слизистой оболочки желудка в двенадцатиперстную кишку, мембранозные формы атрезии двенадцатиперстной кишки с отверстием в центре мембраны и нарушения вращения кишечника.
Врожденный пилоростеноз — одна из самых частых причин частичной непроходимости у детей первых педель и месяцев жизни. В серии наблюдений, приведенной Benson(1970) — 1465 операций за 29 лет — установлены следующие закономерности. Семейно-наследственное предрасположение выявлено в 6,9%. Из 22 пар близнецов операция была выполнена у обоих в 5 нарах. Отношение мальчиков и девочек составляло 4 : 1. Недоношенных детей было 2,7%. Значение национального фактора не установлено.
По характеру течения и времени появления первых симптомов Н. С. Манкина (1968) различает острую и затяжную стадии заболевания. Острота и время возникновения симптомов пилоростеноза зависят от степени сужения привратника и компенсаторных возможностей желудка ребенка. Первые симптомы заболевания в большинстве случаев возникают на 2 — 3-й неделе жизни в виде частых и упорных срыгиваний. Постепенно срыгивания становятся более обильными и переходят в характерную рвоту «фонтаном». Рвотные массы, как правило, не содержат примеси желчи, и по объему превышают количество молока, высосанного во время последнего кормления. Нередко рвотные массы имеют кислый запах в результате застоя желудочного содержимого. Длительная упорная рвота резко ухудшает состояние ребенка, приводит к быстрому истощению. При осмотре ребенка состояние его зависит от стадии заболевания.
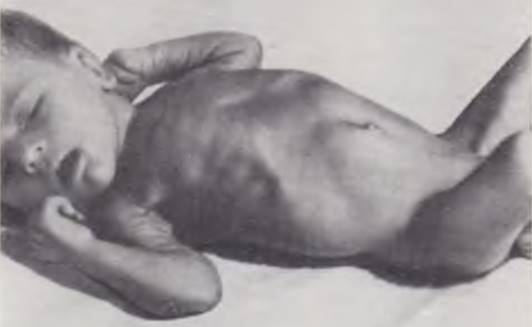
В последние годы благодаря своевременной обращаемости к врачу и интенсивной консервативной терапии больные с запущенными формами пилоростеноза встречаются редко и удовлетворительный общий вид больного, отличающийся от классических описаний пилоростеноза, может ввести врача в заблуждение. Особое внимание при пилоростенозе обращают на осмотр живота ребенка. Для пилоростеноза характерен симптом «песочных часов», обусловленный глубокой перистальтикой растянутого желудка (рис. 76). Иногда мать еще до обращения к врачу замечает, что у ребенка по животу «ходят валы».
Рис. 76. Ребенок с пилоростенозом. Препятствие в области привратника обусловливает глубокую перешнуровывающую перистальтику желудка — симптом песочных часов.
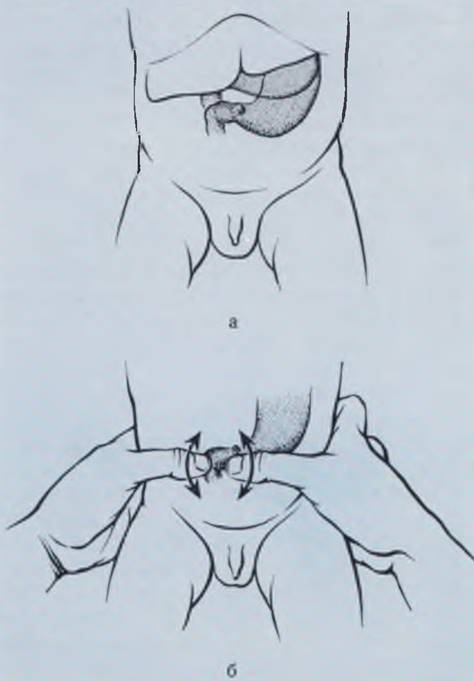
Уточнение диагноза проводят методом пальпации привратника. Пальпировать привратник следует теплыми руками, перед кормлением ребенка. Предварительно ребенка успокаивают и дают ему соску с раствором глюкозы. Пальпацию привратника проводят справа у наружного края прямой мышцы живота, непосредственно под печенью. При значительном растяжении желудка привратник смещается вниз и вправо (рис. 77).
Рис. 77. Схема расположения и пальпации привратника при пилоростенозе. Привратник может располагаться под печенью (а) или, при растянутом желудке, на уровне пупка. Пальпацию производят бимануально (б).
По данным Центра хирургии новорожденных больницы имени Русакова, привратник удается пальпировать более чем в 90% случаев. У всех больных диагноз был подтвержден на операции. Если пальпировать привратник не удается, а клинически можно заподозрить пилоростеноз, диагноз уточняют с помощью рентгенологического метода исследования.
Дифференциальную диагностику пилоростеноза проводят прежде всего с пилороспазмом. Эффективное применение антиспастической терапии и пейроплегических препаратов при пилороспазме, как правило, позволяет уточнить диагноз. Следует помнить о возможности выпадения слизистой оболочки желудка в пилорический канал. При непроходимости в области привратника у детей первых часов жизни может иметь место пилорическая и препилорическая атрезия. Thomson с соавт. (1968) сообщают о 23 больных с этой редкой патологией, считая целесообразным проведение пилоропластики с удалением причины обструкции.
Большие трудности представляет диагностика частичной непроходимости, обусловленной нарушением вращения кишечника, мембранозными формами атрезии и др. Клинические проявления и время возникновения заболевания в этих случаях столь многообразны, что, пожалуй, самым типичным признаком частичной кишечной непроходимости врожденного характера можно считать атипичность клинических проявлений. Основными симптомами этих пороков являются срыгивания, перемежающаяся рвота, боли в животе, периодическая задержка стула.
В рвотных массах, как правило, находят примесь желчи, ибо препятствие прохождению кишечного содержимого у большинства больных располагается ниже фатерова соска. Указанные клинические проявления периодически повторяются и усиливаются при нарушении ритма питания, присоединении диспентических явлений и др. Клиническое обследование в этих случаях не позволяет выявить причину непроходимости. Диагноз уточняют с помощью рентгенологического исследования, которое является решающим в диагностике полной или частичной кишечной непроходимости.
Рентгенологическая картина. Исследование во всех случаях начинают с обзорной рентгенографии грудной клетки п брюшной полости в вертикальном положении ребенка. Производят рентгенограмму в прямой и при необходимости в боковой проекции. При трактовке данных обзорной рентгенограммы учитывают сроки поступления газа в различные отделы кишечника (табл. 18).
Таблица 18. Сроки заполнения газом желудочно-кишечного тракта у новорожденных
Время |
после рождения |
|||||||||
Отдел желудочно-кишечного тракта |
15 мин |
30 мин |
45 мин |
1ч |
2ч |
3 — 4ч |
3 — 6ч |
6 — 8 ч |
||
Желудок |
+ |
+ |
+ |
+ |
+ |
+ |
+ |
+ |
||
Двенадцатиперстная кишка |
— |
+ |
+ |
+ |
+ |
+ |
+ |
+ |
||
Проксимальный отдел тонкой кишки |
— |
— |
— |
+ |
+ |
+ |
+ |
+ |
||
Дистальный отдел тонкой кишки |
— |
— |
— |
— |
— |
+ |
+ |
+ |
||
Слепая кишка |
— |
— |
— |
— |
— |
+ |
+ |
+ |
||
Поперечная ободочная кишка |
— |
— |
— |
— |
— |
— |
+ |
+ |
||
Нисходящая кишка |
— |
— |
— |
— |
— |
— |
+ |
+ |
||
Примечание. Плюс означает наличие воздуха, минус — его отсутствие.
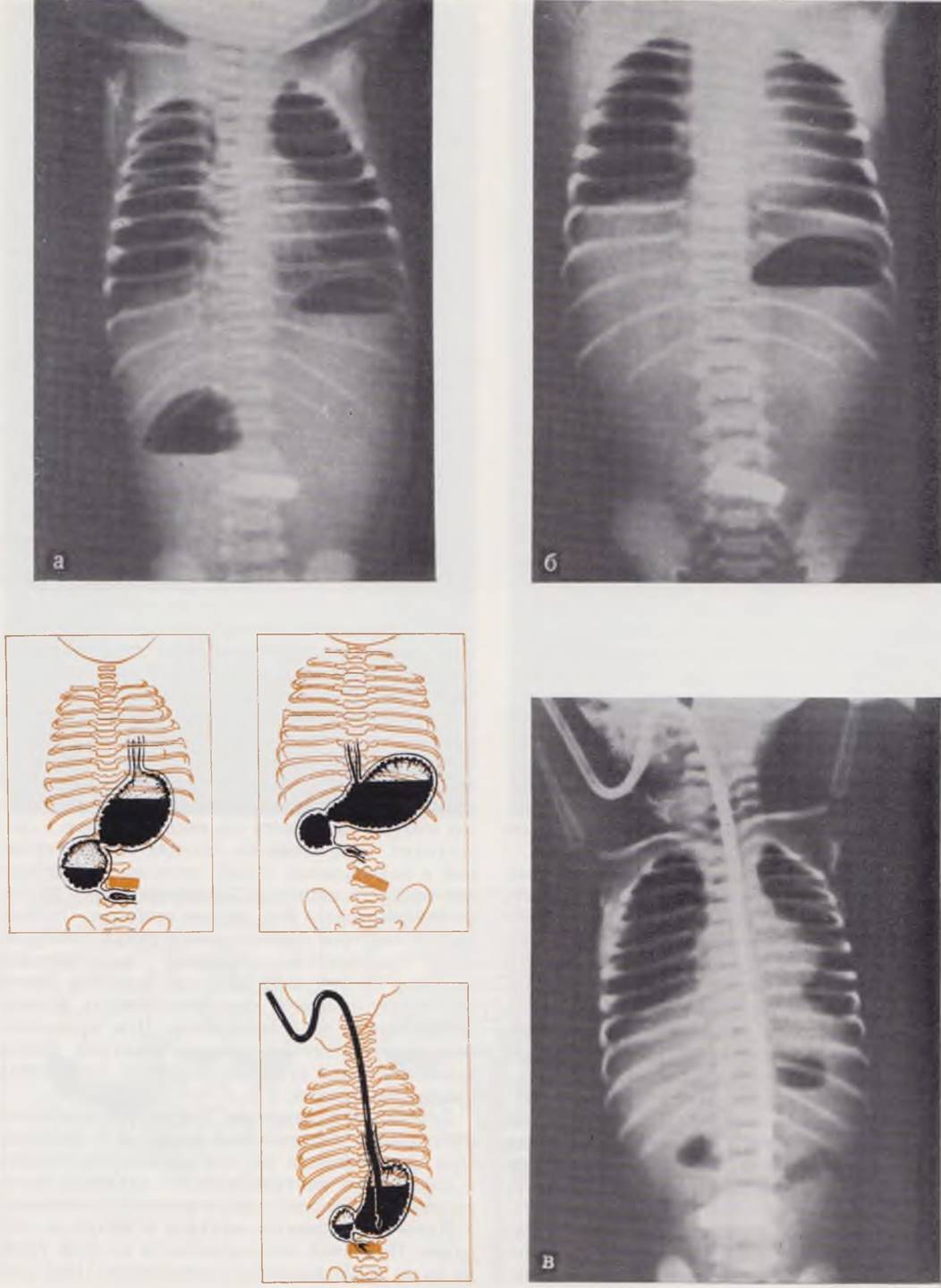
Характер распределения газа по кишечнику нередко позволяет предположить или решить вопрос о наличии, уровне и характере препятствия прохождению кишечного содержимого. Достоверным симптомом полной высокой непроходимости в области двенадцатиперстной кишки (независимо от конкретной причины непроходимости) на обзорной рентгенограмме, сделанной в вертикальном положении ребенка, является симптом двух уровней (рис. 78, а), т. е. наличие уровня в правом подреберье (область проекции двенадцатиперстной кишки) при отсутствии газа в других отделах брюшной полости. Рентгенологическая картина с двумя уровнями IX отсутствием газа в других отделах брюшной полости позволяет с большой степенью достоверности поставить диагноз полной высокой кишечной непроходимости и отказаться от проведения дополнительных исследований. При наличии одного уровня в желудке и отсутствии газа в других участках брюшной полости целесообразно ввести в желудок зонд и частично отсосать содержимое. Это позволяет опорожнить двенадцатиперстную кишку. В результате в нее попадает воздух и на последующей рентгенограмме отчетливо выявляется типичный симптом двух уровней (рис. 78). Если и после отсасывания второй уровень не определяется, можно думать о наличии препятствия в выходном отделе желудка (препилорическая атрезия). Если препятствие локализуется в области дуодено-еюнального перехода, на рентгенограмме можно видеть еще один или даже два небольших уровня, расположенных под тенью желудка.
Рис. 78. Обзорные рентгенограммы брюшной полости у новорожденных с полной непроходимостью двенадцатиперстной кишки. Типичный симптом двух уровней (а). Газовый пузырь в желудке при переполненной двенадцатиперстной кишке (б). Появление второго уровня в двенадцатиперстной кишке после эвакуации желудочного содержимого. Газ в толстой кишке после клизмы (в).
Характерным симптомом полной непроходимости тонкой кишки на обзорной рентгенограмме в вертикальном положении ребенка является симптом множества уровней (рис. 79) при отсутствии газа в нижележащих отделах брюшной полости и соответствующей клинической картине. Такая оговорка необходима потому, что множественные уровни в кишечнике имеют место при различных видах динамической непроходимости кишечника, которая нередко встречается у детей периода новорожденности. Для динамической непроходимости характерно (рис. 80) равномерное распределение уровней по всей брюшной полости. Кроме того, у ребенка должна быть первопричина страдания, выявление которой, как правило, не представляет значительных затруднений.
Рис. 79. Обзорная рентгенограмма брюшной полости новорожденного. Диагноз: атрезия тонкой кишки. Множественные уровни в петлях приводящего отдела тонкой кишки.
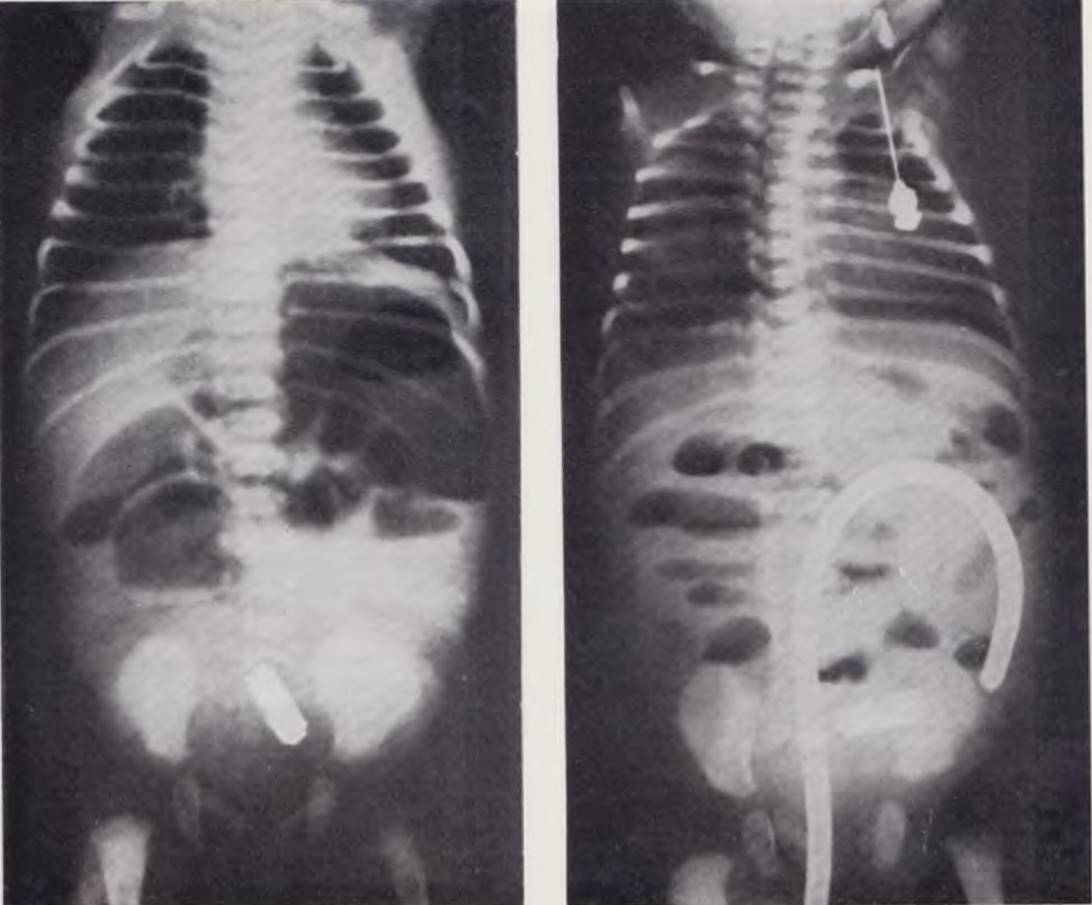
Рис. 80. Обзорная рентгенограмма новорожденного. Динамическая непроходимость кишечника. Уровни жидкости равномерно располагаются по всей брюшной полости. Зонд в толстой кишке.
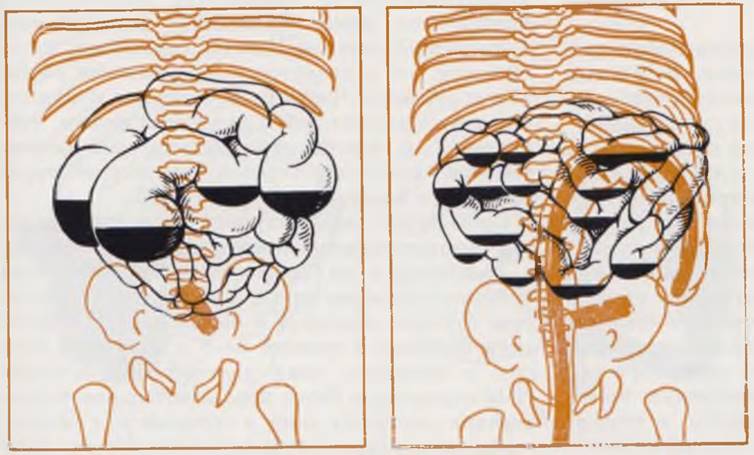
Рентгенологическая картина полной непроходимости тонкой кишки в большинстве случаев достаточно характерна, и проведение дополнительных исследований, как правило, не показано. В сомнительных случаях диагноз уточняют методом контрастного исследования толстой кишки с воздухом или контрастной взвесью. При атрезии тонкой кишки толстая кишка резко сужена, недоразвита.
Сходная рентгенологическая картина наблюдается у больных с мекониевым плеусом. Место закупорки кишечника при мекониевом илеусе локализуется, как правило, в дистальном отделе подвздошной кишки (в 10 — 12 см от илео-цекального угла). При мекониевом илеусе у большинства больных на обзорных рентгенограммах в вертикальном положении находят растянутые газом петли топкой кишки с уровнями жидкости. Типичен для мекониевого илеуса симптом «мыльной пены» в терминальных отделах подвздошной кишки, который является следствием перемешивания газа с вязким меконием. По нашим данным и данным Herzog (1968), Kalagogly (1971), у большинства больных рентгенологическая картина при мекониевом илеусе мало чем отличается от таковой при атрезии тонкой кишки, и больных берут на операцию с диагнозом атрезии.
У больных с непроходимостью толстой кишки, причиной которой в большинстве случаев является болезнь Гиршпрунга, на обзорной рентгенограмме находят большое количество растянутых кишечных петель и уровней жидкости во всей брюшной полости. Вследствие растяжения кишечника диафрагма располагается высоко, экскурсии ее ограничены. Срединная тень смещена вверх, сердце распластано на диафрагме (рис. 81, а). При подозрении на болезнь Гиршпрунга диагноз уточняют методом контрастной ирригографии с бариевой взвесью (400 г на 1000 мл 1% раствора поваренной соли). Приготовленную таким образом бариевую взвесь в количестве 30 — 40 мл вводят в толстую кишку. Аганглионарная зона резко сужена, стенки ее ригидные, неровные, отчетливо определяется место перехода суженного участка кишки в расширенную часть «воронки» (рис. 81, б).
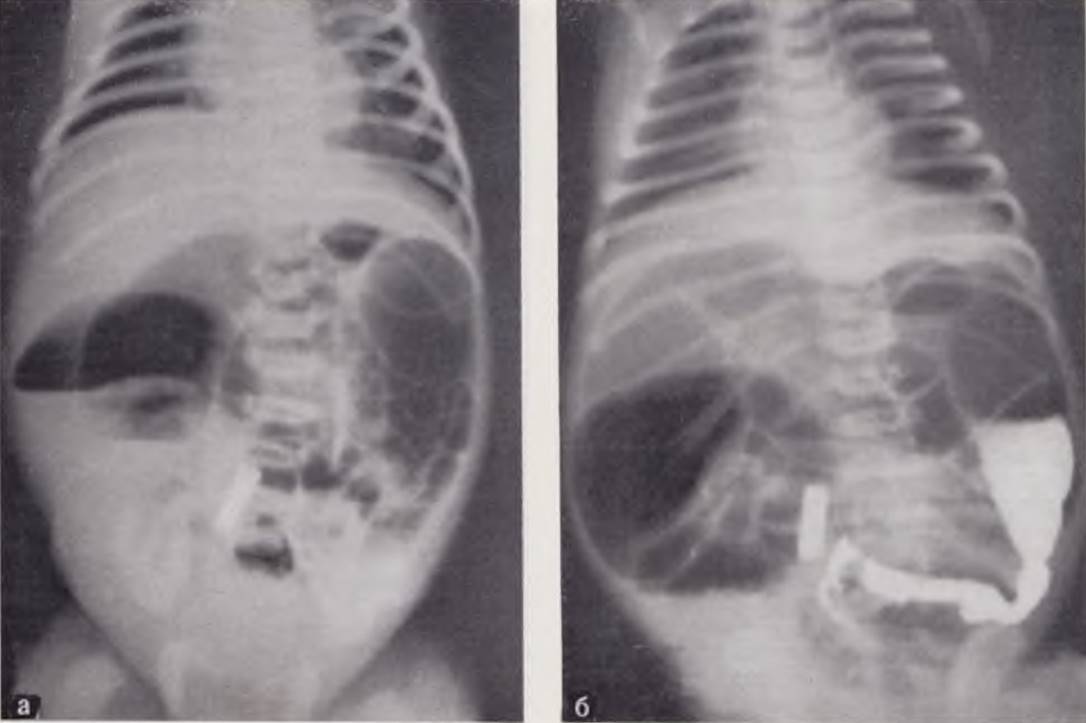
Рис. 81. Обзорная рентгенограмма брюшной полости ребенка в возрасте 2 сут. Кишечные петли резко растянуты газом (а). Ирригограмма того же больного (б). Аганглиозная зона длиной 15 см. Диагноз: болезнь Гиршпрунга.
Различные виды непроходимости врожденного характера сопровождаются перерастяжением стенки наполненного кишечным содержимым приводящего отрезка кишки, нарушением питания их, что обусловливает некроз и последующую перфорацию. У таких больных на обзорной рентгенограмме определяется свободный газ в брюшной полости (рис. 82, а). Наличие большого количества газа выявляется легко. При небольших количествах возможны диагностические ошибки (рис. 82, б).
Таким образом, обзорная рентгенография брюшной полости и грудной клетки у больных с непроходимостью кишечника врожденного характера является чрезвычайно цепным диагностическим методом исследования. Данные обзорной рентгенографии позволяют с большой степенью достоверности поставить диагноз практически всем больным с полной непроходимостью кишечника различного характера, выявить случаи перфорации полых органов, заподозрить наличие болезни Гиршпрунга, грыж пищеводного отверстия диафрагмы и др.
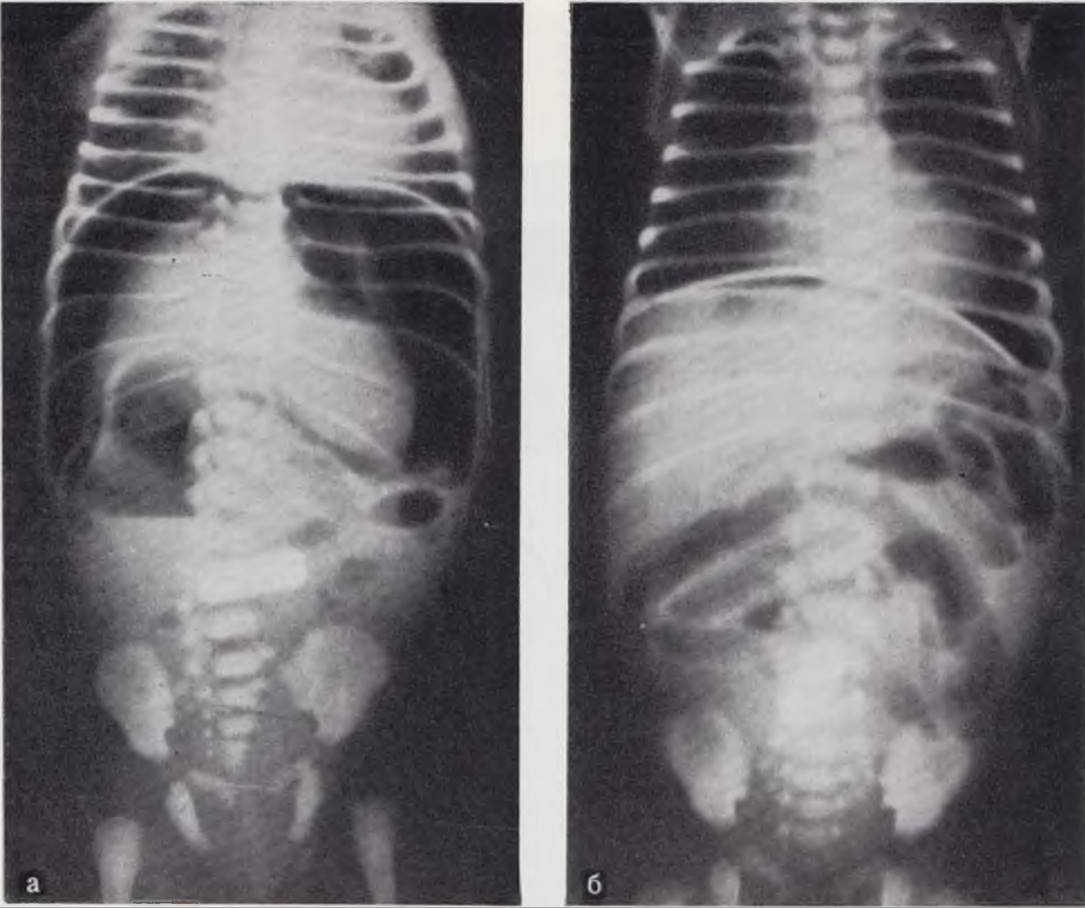
Рис. 82. Обзорная рентгенограмма брюшной полости новорожденного с перфорацией кишечника вследствие некроза стенки кишки при атрезии. Большое количество свободного газа в брюшной полости (а). При незначительном количестве газа виден узкий серп над диафрагмой (б).
В случаях, если на обзорной рентгенограмме перечисленные выше симптомы отсутствуют, что чаще всего имеет место при частичной непроходимости, важна последовательность проведения дальнейших исследований. Поскольку наиболее частой причиной частичной непроходимости кишечника у новорожденных являются нарушения вращения кишечника, следующим после обзорной рентгенографии мы рекомендуем проводить контрастную ирригографию с воздухом. Под контролем рентгеновского экрана в вертикальном положении больного в прямую кишку баллоном Ричардсона вводят воздух, который заполняет ободочную кишку и делает ее отчетливо видимой. При нормальном положении кишки купол ее располагается в правой подвздошной области. Баугиниева заслонка, как правило, не дает возможности воздуху проникать в тонкую кишку. У больных с нарушением вращения кишечника слепая и восходящая кишки располагаются в левой половине живота, в эпигастральной области или под печенью. Выявление перечисленных вариантов расположения купола слепой кишки позволяет поставить диагноз незавершенного поворота. Необходимость проведения дополнительных исследований в этих случаях отпадает.
Если при ирригографии с воздухом купол слепой кишки находят на обычном месте и диагноз по-прежнему остается неясным, прибегают к исследованию желудочно-кишечного тракта с контрастными веществами. У новорожденных при контрастировании желудочно-кишечного тракта применяют йодлипол, бариевую взвесь, водорастворимые йодсодержащие вещества (Аstley, 1952). Мы отдаем предпочтение бариевой взвеси. При правильном применении она не представляет опасности для больного, позволяет получить отчетливое представление о контурах и характере слизистой оболочки. Сказанное не исключает использование йодлипола (последний предпочтительнее при подозрении на наличие трахеопищеводных соустий) и водорастворимых контрастных веществ. При подозрении на непроходимость кишечника достаточно бывает 15 — 20 мл бариевой взвеси на одно исследование. Стандартную взвесь размешивают в грудном молоке. Если ребенок сосет хорошо, взвесь дают из соски. При нарушениях глотания, слабости ребенка и др. бариевую взвесь вводят через зонд. В первом косом положении следят за прохождением контрастной взвеси по пищеводу. Оценивают положение, форму, ширину просвета пищевода. Это делают у всех больных. При наличии грыж пищеводного отверстия диафрагмы желудок или часть его располагаются в средостении. При ахалазии находят стойкое сужение в кардиальном отделе пищевода, расширение просвета пищевода. Бариевая взвесь надолго задерживается над местом сужения. Определяется симптом ограниченного супрастенотического расширения — симптом «наконечника стрелы». Последующие порции бариевой взвеси заполняют пищевод, дают возможность определить степень его расширения. При прохождении контрастного вещества в желудок можно увидеть участок сужения пищевода, определить его протяженность.
Для халазии, напротив, характерно свободное поступление контрастного вещества в желудок. При надавливании на эпигастральную область и повышении внутрибрюшного давления контрастная взвесь легко забрасывается в пищевод.
Далее осматривают желудок и выход из желудка. Причиной непроходимости на этом уровне чаще всего является пилоростеноз. Как уже отмечалось ранее, диагноз пилоростеноза у большинства больных мы подтверждаем методом пальпации гипертрофированного привратника. В сомнительных случаях решающим для диагностики остается рентгеноконтрастное исследование. Его результаты позволяют поставить диагноз только при выявлении абсолютного симптома — органического сужения пилорического капала (В. Ф. Бакланова, М. А. Филиппкин, 1969). Задержка бариевой взвеси и расширение желудка могут быть обусловлены многими причинами и не являются абсолютными симптомами пилоростеноза (Barret, 1928). Исследование производят в вертикальном положении ребенка. Пальпация желудка облегчает выведение суженного канала привратника. Последний лучше виден в косых положениях. При нерезких формах стеноза удается видеть удлиненный суженый пилорический канал. При выраженной гипертрофии мышц и спазме контрастное вещество выполняет лишь начальную часть пилорического капала, что проявляется симптомом «клюва». Характерным для пилоростеноза является «бесплодная» перистальтика. Перистальтическая волна не вызывает перехода контрастного вещества в двенадцатиперстную кишку, волны перистальтики «гаснут» в антральном отделе желудка. Наличие перечисленных симптомов является основанием для постановки диагноза пилоростеноза.
Для стеноза двенадцатиперстной кишки характерно расширение желудка, в котором натощак находят большое количество содержимого. Пилорический канал вследствие повышения давления в двенадцатиперстной кишке в большинстве случаев зияет. Двенадцатиперстная кишка при стенозах расширена, луковицу трудно отделить от других отделов. Контрастное вещество свободно проходит через расширенный привратник и задерживается на месте локализации стенозированного участка.
Частичная непроходимость двенадцатиперстной кишки может быть обусловлена и другими причинами (кольцевидная поджелудочная железа, аномальное положение сосудов, нарушения вращения кишечника). Эти и другие причины приводят к механическому сдавлению кишки с последующей клиникой непроходимости и могут дать идентичные проявления при рентгенологическом исследовании. Наиболее подробно разработана рентгенодиагностика нарушений вращения кишечника. При нарушении второго периода поворота типичная для новорожденных подковообразная форма двенадцатиперстной кишки нарушена. Нижняя часть ее не образует изгиба влево и переходит в нисходящую часть. Переход двенадцатиперстной кишки в тощую происходит в правом верхнем квадранте брюшной полости. Тонкая кишка лежит справа внизу. Нередко отмечается вторичное расширение двенадцатиперстной кишки и наличие уровня в расширенном участке.
Специфических рентгенологических признаков сдавления двенадцатиперстной кишки аномально сформированной головкой поджелудочной железы или сосудами не существует. В этих случаях рентгенологическое исследование позволяет установить факт наличия препятствия па уровне двенадцатиперстной кишки, что и является основанием для постановки диагноза стеноза.
Достаточно отчетливы рентгенологические проявления артерио-мезентериальной непроходимости кишечника. На обзорной рентгенограмме у таких больных нередко выявляется горизонтальный уровень жидкости в двенадцатиперстной кишке. Контрастное вещество заполняет кишку до места ее пересечения с верхней брыжеечной артерией, где выявляется резкий обрыв контрастной тени. Дистальнее места препятствия кишка имеет обычные размеры, проходимость ее не нарушена. Диагноз уточняют с помощью приема Гайеса. Больного на трохоскопе кладут на живот. Уменьшение натяжения брыжейки и соответственно брыжеечной артерии восстанавливает проходимость кишки, бариевая взвесь свободно проходит в тонкую кишку.
В случаях отсутствия патологии в области двенадцатиперстной кишки продолжают наблюдение за прохождением контрастной взвеси по кишечнику. Повторные исследования целесообразно проводить через 3 и 6 — 8 ч. В норме через 3 ч контрастная взвесь должна находиться в тонкой кишке. Наличие остатка бариевой взвеси в желудке свидетельствует о нарушении пассажа кишечного содержимого. При частичной непроходимости на протяжении тонкой кишки контрастная взвесь выполняет расширенный приводящий участок. Удается определить место сужения, что и является основанием для постановки диагноза. Через 6 — 8 ч в норме контрастная взвесь должна дойти до толстой кишки, проходимость н положение отделов которой предварительно выявлены методом контрастной ирригографии с воздухом.
Соблюдение рекомендуемой последовательности рентгенологического исследования больных с подозрением на непроходимость кишечника врожденного характера в абсолютном большинстве случаев позволяет с минимальным облучением больного в течение 6 — 8 ч поставить диагноз и наметить план дальнейшего лечения. Необходимость в более продолжительном исследовании возникает лишь в сложных для диагностики нетипичных случаях у небольшого числа больных, поступивших с диагнозом непроходимости кишечника или с подозрением на непроходимость.
После установления диагноза и соответствующей подготовки ребенка оперируют.
Лечение. Устранение препятствия прохождению кишечного содержимого при непроходимости желудочно-кишечного тракта врожденного характера в большинстве случаев возможно лишь оперативным путем. Исключение составляют халазия, ахалазия и компенсированные формы болезни Гиршпрунга.
При халазии выжидательная тактика, предупреждение возможных эрозий слизистой оболочки пищевода (кормление ребенка в вертикальном положении, последующее положение с возвышенным головным концом) у большинства больных позволяют получить благоприятный результат. Постепенное «дозревание» нервных элементов приводит к ликвидации зияния. В случаях упорной ахалазии методом выбора у новорожденных является дилатация кардиального отдела пищевода бужами или специальными дилятаторами (Swenson, 1958).
Компенсированные формы болезни Гиршпрунга поддаются консервативному лечению (систематические сифонные клизмы 1% раствором поваренной соли). Таких детей оперируют в более старшем возрасте.
У остальных больных с непроходимостью методом выбора является неотложная операция. Вопросы подготовки новорожденных к операции, оперативные доступы к органам брюшной полости подробно описаны в соответствующих разделах. Мы остановимся на технике выполнения оперативных приемов при различных вариантах непроходимости.
Пилоростеноз. Операцию производят под общей анестезией. Местная анестезия показана у ослабленных детей с выраженной пневмонией. Пневмония не является абсолютным противопоказанием к производству операции. Напротив, нормализация питания таких больных после операции позволяет более быстро и эффективно ликвидировать явления пневмонии. На операционном столе непосредственно после дачи наркоза, когда ребенок уснул, проводят контрольную пальпацию привратника. При расслабленной мускулатуре брюшной стенки это удается сделать без труда.
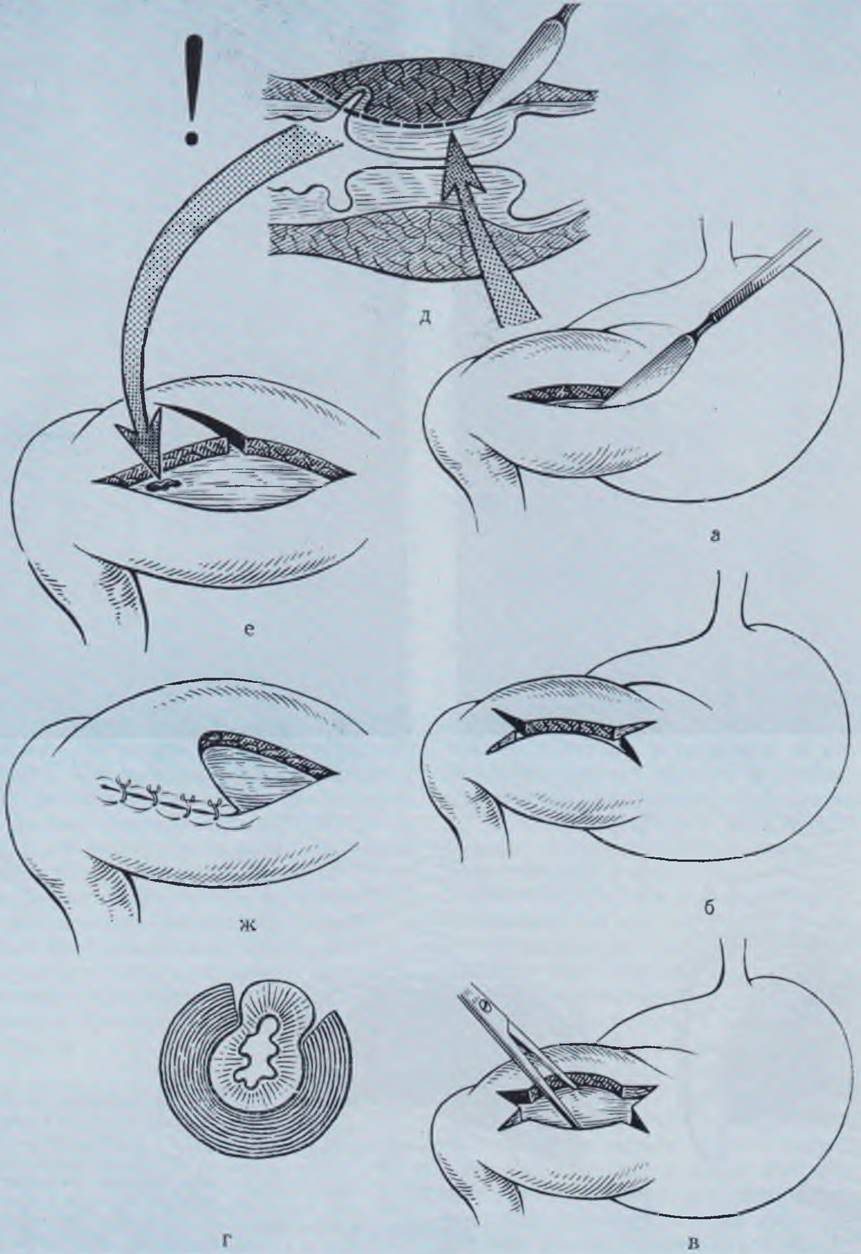
Техника операции. Делают разрез по кожной складке с последующим разделением мышц по ходу волокон над местом проекции привратника. Пилорический отдел желудка с утолщенным привратником выводится в рану. Методом выбора является пилоротомия по Фреде и Рамштедту в модификации Браунштайна в бессосудистой зоне привратника (рис. 83). При рассечении серозной оболочки и мышечного слоя максимальную осторожность соблюдают в месте перехода гипертрофированной пилорической мышцы в двенадцатиперстную кишку, где возможно ранение слизистой оболочки. Далее пинцетом или кровоостанавливающим зажимом типа «москит» края мышцы осторожно раздвигают до пролабирования слизистой. Добавочные разрезы («усики») предупреждают возможное ранение слизистой и позволяют более полно развести края мышц и добиться лучшего пролабирования слизистой. Кровотечение из краев раны привратника останавливают путем прошивания кровоточащего сосуда со стороны серозной оболочки отступя 1 — 2 мм от края раны. После проверки целости слизистой оболочки и остановки кровотечения рассеченный привратник опускают в брюшную полость. При случайных ранениях слизистой дефект зашивают кетгутовым швом на атравматической игле. Если рана слизистой оболочки велика, ее прикрывают перемещенным серозно-мышечным лоскутом пли рассеченную мышцу привратника ушивают П-образными швами и делают пилоротомию на противоположной стороне привратника. Рану послойно ушивают капроновыми швами.
Рис. 83. Схема пилоротомии при пилоромтеноле.
а — операция Фредде — Рамштедта; б, в — операция Фреде — Рамштедта в модификации Браунштайна; г — выбухание слизистой после разведения краев разреза серозно-мышечного слоя; д — ранение слизистой двенадцатиперстной кишки; е, ж — операция перемещения серозно-мышечного лоскута при ранении слизистой.
В послеоперационном периоде стремятся к максимально быстрой нормализации питания. При отсутствии ранения слизистой оболочки кормление через рот можно начать через 2 — 4 ч после окончания операции и анестезии. Начинают кормление с дачи 5 мл охлажденного чая, растворов глюкозы, а затем дают сцеженное грудное молоко. При отсутствии рвоты количество молока постепенно увеличивают, на 4-й день можно переходить на грудное вскармливание.
При ранении слизистой оболочки первые сутки после операции кормление через рот не проводят. Далее в зависимости от состояния ребенка постепенно переходят на кормление через рот. На 5 — 6-й день дают грудь.
Непроходимость двенадцатиперстной кишки. Причины непроходимости двенадцатиперстной кишки делят на устранимые и неустранимые. К первым относят стенозы и мембранозные формы атрезии, наружное сдавление кишки и др., ко вторым — истинную мегадуоденум, кольцевидную поджелудочную железу, аномальное расположение сосудов.
При устранимых формах непроходимости методом выбора является операция, предусматривающая ликвидацию препятствия (Неdenberg, 1967; Dinner, 1969; Gourevitsch, 1971). Последнее возможно путем рассечения кишки, иссечения мембраны с последующим наложением шва в поперечном направлении. Разрез начинают непосредственно под местом расположения мембраны и продолжают на расширенную часть кишки, что позволяет избежать сужения просвета кишки при последующем сшивании. Rickham при мембранозных формах атрезии двенадцатиперстной кишки устраняет препятствие путем наложения дуодено-дуоденоанастомоза в поперечном направлении. Устранение наружных препятствий (аномально сформированная брыжейка толстой кишки, опухолевидные образования п др.) проводят общепринятыми методами.
При неустранимых формах препятствия методом выбора является наложение обходного, изоперистальтического дуодено-еюноанастомоза на короткой петле (Free, Gerald, 1968; Moshe е. а., 1968; Guglielmi е. а., 1971).
Техника операции. Формируют окно в брыжейке поперечной ободочной кишки, к краям которого подшивают расширенную двенадцатиперстную кишку. Бок тонкой кишки однорядным швом вшивают в бок двенадцатиперстной. Ширина вновь образованного анастомоза должна быть не менее 2,5 см. Резекция аномального участка двенадцатиперстной кишки с последующим наложением анастомоза принципиально возможна, но технически трудно выполнима и, будучи связана с возможным ранением протоков поджелудочной железы, желчных ходов и др., практического применения в хирургии новорожденных не получила.
Гастроэнтеростомия у новорожденных нецелесообразна: она может осложняться геморрагическим гастроеюнитом. Два подобных наблюдения описаны Stuart (1970).