ХИРУРГИЯ НОВОРОЖДЕННЫХ - 1976
2. ЧАСТНЫЕ РАЗДЕЛЫ
8. Пороки развития отдельных органов и систем
Атрезия тонкой кишки.
Методом выбора мы считаем лапаротомию поперечным надпупочным доступом по методике клиники.
Техника операции. По вскрытии брюшной полости производят блокаду брыжейки тонкой кишки 0,25% раствором новокаина (не более 10 мл). После ревизии органов брюшной полости и обнаружения места атрезии концы кишки выводят в рану и обкладывают салфетками, смоченными теплым изотоническим раствором хлористого натрия. Важна последовательность проведения манипуляций (Okmian, Rovamees, 1964; Spenser, 1968). Обязательна подготовка отрезков кишки к наложению анастомоза. Первым выполняют асептический этап операции на дистальном отрезке, который при атрезии имеет малый диаметр, спазмирован и заполнен белесоватыми пробками (спущенные клетки слизистой оболочки кишки). Подготовка отводящего участка направлена на растяжение его и промывание — освобождение от слизистых пробок (Grobvontobel, 1969). С этой целью конец дистального отрезка кишки отсекают ножницами. В просвет кишки вводят тонкий уретральный зонд с закругленным концом. Помощник пальцами удерживает зонд в просвете кишки. Хирург с помощью 20-граммового шприца промывает кишку теплым изотоническим раствором хлористого натрия. При высоких атрезиях промывают кишку до тех пор, пока жидкость не пройдет в толстую кишку. При низких атрезиях отводящий отдел кишки промывают до начала выделения жидкости через задний проход (анальный сфинктер перед операцией растягивают пальцами). На промывание кишки требуется 100 — 200 мл изотонического раствора. Описанным приемом удается растянуть стенку кишки, увеличить ее диаметр, освободить просвет от слизистых пробок.
Следующим этапом готовят для наложения анастомоза расширенный, заполненный кишечным содержимым приводящий отрезок. Стенка приводящего отрезка кишки развивалась в патологических условиях, мышечный и нервный аппараты ее не способны нормально функционировать, перистальтические волны неэффективны. Функционирование вновь созданного анастомоза возможно лишь в случаях, когда он наложен на здоровую, полноценную в функциональном отношении кишечную стенку. Сказанное диктует необходимость резекции 10 — 12 см приводящего отрезка вместе с кишечным содержимым. Мобилизуют брыжейку резецируемого участка кишки. Кишечное содержимое осторожными движениями «сдаивают» в отводящий отрезок кишки. Па месте предполагаемой резекции кишку пережимают двумя кровоостанавливающими зажимами, резецируют и удаляют.
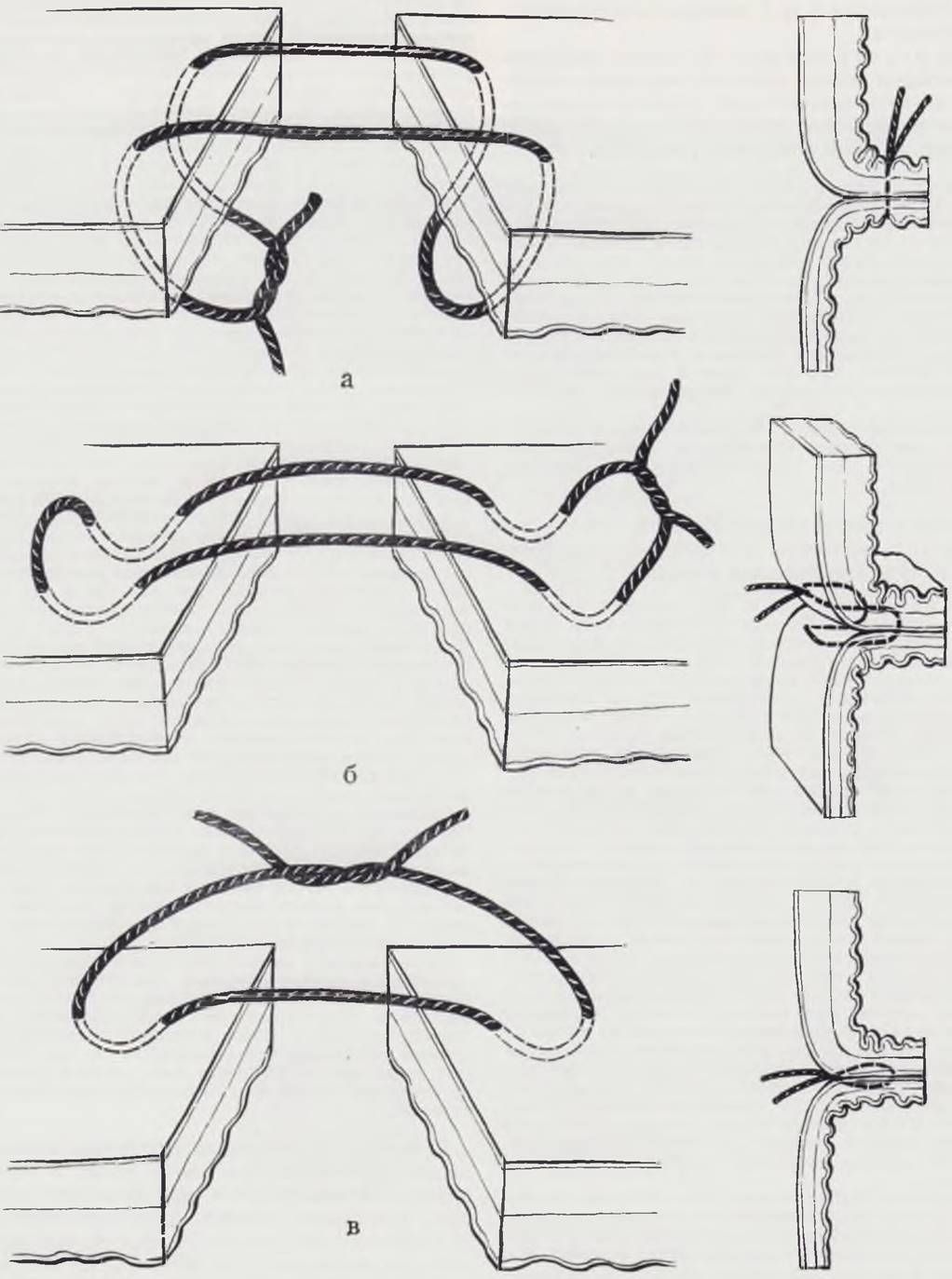
Методом выбора является наложение тонкокишечного анастомоза по принципу конец в конец. Разницу диаметров сшиваемых отрезков ликвидируют рассечением стенки противоположной от брыжейки стороны кишки (Rickham, 1971), что позволяет наложить полноценный анастомоз при любой разнице диаметров. Кишечные зажимы при наложении анастомоза не применяют. Б случае необходимости ассистент пальцами сдавливает приводящий отрезок кишки, чем предупреждает вытекание кишечного содержимого. Большинство авторов (Swenson, 1970; Zachary, 1971, и др.) при наложении тонкокишечных анастомозов у новорожденных отдают предпочтение однорядному кишечному шву. Преимущества однорядного шва обоснованы в эксперименте на растущих животных (Herzog, 1973). Мы разделяем эту точку зрения и последние годы у новорожденных пользуемся исключительно однорядным швом. Обязательно наличие атравматичных игл и тонкого шовного материала № 0000, 00000. Толщина стенки топкой кишки новорожденного ребенка не позволяет ограничиться проколом только серозной и мышечной оболочек, поэтому наиболее применимы варианты шва, предусматривающие прокол кишечной стенки через все слои (рис. 84). Среди них наиболее прост и надежен шов, рекомендуемый Rickham. При этом варианте кишка сшивается одним рядом П-образных швов через все слои, узлами внутрь. При наложении передней губы анастомоза игла вкалывается в 1,5 мм от сшиваемого конца кишки, длина стежка 1,5 — 2 мм, расстояние между стежками также 1,5 — 2 мм. Недопустимо слишком тугое затягивание швов, так как это приводит к нарушению питания стенки кишки с последующим некрозом. Необходимости в применении катетера при предлагаемой технике наложения анастомоза нет.
Оригинальный вариант шва предлагает Swenson. Шов по его методу надежен, хорошо сближает края кишки, позволяет получить хороший анастомоз. Можно ограничиться наложением шва по Lembert. Сшивание кишечной стенки обычным однорядным швом через все слои узлами наружу возможно, но менее надежно. Б случаях недостаточной адаптации возможно подтекание кишечного содержимого.
Рис. 84. Варианты однорядного вворачивающего кишечного шва.
а — П-образные швы узлами на слизистой оболочке; б — П-образный шов узлами наружу; в — узловой вворачивающий шов.
После сшивания кишки накладывают швы на окно брыжейки и на этом операцию заканчивают. Брюшную стенку послойно ушивают наглухо. С целью профилактики послеоперационной непроходимости у новорожденных Sauer (1967) применяет катетеризацию тонкого кишечника. Через гастростому вводят в просвет кишечпика специальный зонд, который выводят на переднюю брюшную стенку через червеобразный отросток.
Правильно выполненная подготовка отрезков кишки, наложение анастомоза конец в конец, применение однорядного шва позволяют улучшить результаты лечения. Анастомоз начинает функционировать уже на 2 — 3-и сут, что позволяет быстро перейти на энтеральное питание. Указанные мероприятия позволили уменьшить
число осложнений, связанных с несостоятельностью швов или нарушением проходимости анастомоза.
При мембранозных формах атрезии преимущество имеют методики, предусматривающие рассечение кишечной стенки, иссечение мембраны с последующим сшиванием кишки в поперечном направлении или под углом. В случаях атрезии терминального отрезка подвздошной кишки показано наложение анастомоза — конец тонкой кишки в бок слепой или восходящей. Толстую кишку у таких больных рассекают по tenia. Преимущества имеет однорядный кишечный шов по одному из приведенных вариантов.
Мекониевый илеус. При мекониевом илеусе место закупорки, как правило, находится в 6 — 12 см от баугиниевой заслонки. В месте закупорки меконий вязкий, клейкий, выше места закупорки он становится жидким. Кишка над местом закупорки растянута, переполнена содержимым, перистальтика нарушена, нередки вторичные трофические расстройства вплоть до перфорации кишечной стенки. Восстановление проходимости кишечника в подобных случаях возможно лишь оперативным путем.
В литературе описаны наблюдения консервативного лечения мекониевого илеуса при помощи клизм с 76% гастрографином (Wagget е. а., 1970). Механизм действия последнего основан на его высокой осмотической активности (1900 мосм/л), благодаря чему жидкость из кровяного русла (плазма имеет 300 мосм/л) поступает в просвет кишки. Это размягчает меконий и облегчает его эвакуацию. Однако попытки устранить препятствие консервативными мероприятиями могут быть успешными лишь при локализации мекониевых пробок в толстой кишке (Sinerson е. а., 1968).
Техника операции зависит от количества мекония и степени изменения кишечной стенки. При небольшом скоплении мекония, незначительном расширении приводящего отрезка кишки, сохранении перистальтики и отсутствии изменений кишечной стенки пытаются устранить препятствие путем отмывания мекония.
Техника операции. На расширенную часть кишки выше места скопления мекония накладывают кисетный шов, делают энтеротомию, в просвет кишки вставляют катетер. Кишечное содержимое размывают приготовленным ex tempore 1 — 2% раствором панкреатина или ацетилцистеином. Кишечные петли тщательно обкладывают салфетками. Необходимо следить, чтобы растворы не попадали на кишечную стенку, так как это приводит к ее расплавлению. Меконий постепенно разжижают, удаляют из кишки, восстанавливают проходимость, дистальный, суженный отдел кишки промывают изотоническим раствором хлористого натрия до начала вытекания жидкости из заднего прохода. Катетер удаляют, отверстие на стенке кишки ушивают двухрядным кисетным швом.
При большом скоплении мекония и вторичных изменениях стенки кишки прибегают к резекции измененного участка с последующим наложением анастомоза по описанному выше методу (Auburn, 1969) или выведением концов кишки наружу. К энтеростомии прибегают у тяжелобольных, а также при наличии перитонита, когда имеется опасность расхождения анастомоза (рис. 85).
Рис. 85. Варианты разгрузочных энтеростом.
Проксимальный конец выведен на кожу, дистальный заглушен (а). Двустволка по Микуличу. Отрезки кишки сшиты двумя рядами узловых швов, между которыми при выполнении второго этапа производится раздавливание стенок кишок (б). У-образная энтеростома. Дистальный отдел кишки вшит в бок проксимального (в).
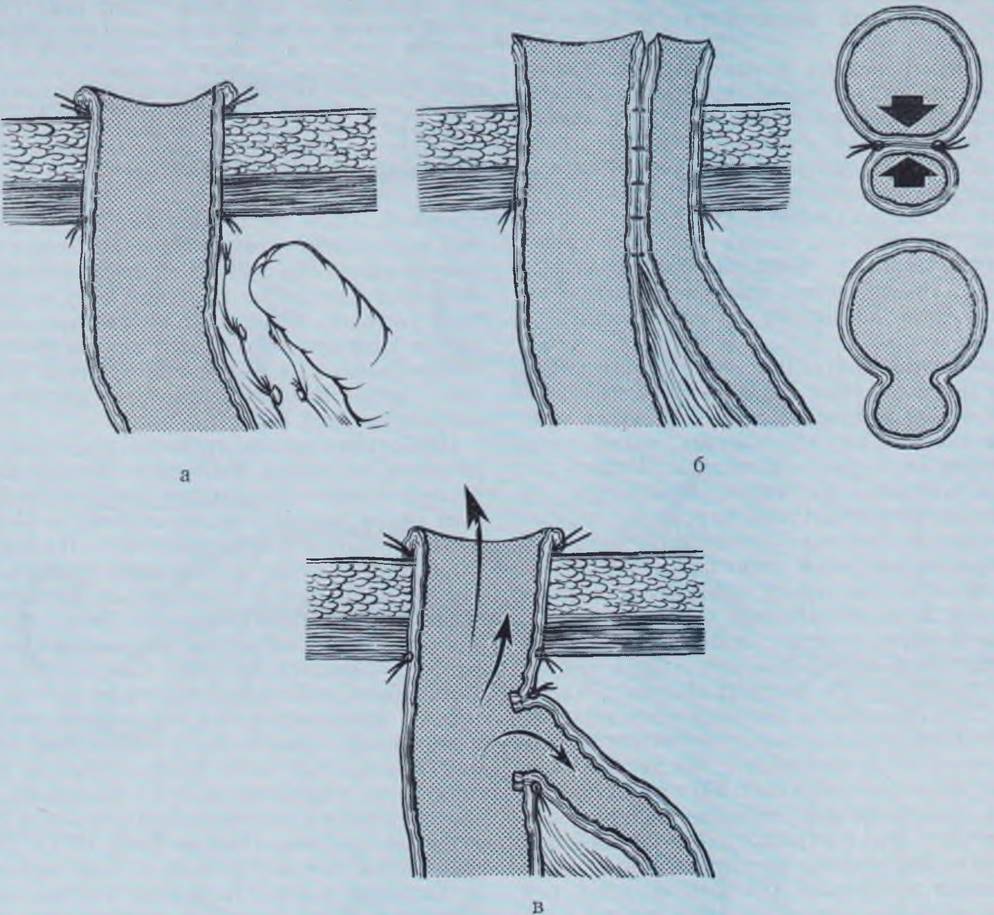
Наибольшее распространение получила энтеростомия по методу Микулича. Концы кишки после резекции аномального участка брыжеечным краем сшивают на расстоянии 3 — 4 см и выводят наружу в виде двустволки. В послеоперационном периоде содержимое приводящего отрезка собирают в пластиковый мешочек и вливают в отводящий отрезок. Этим простым приемом устраняют потери кишечного содержимого и добиваются быстрого выздоровления ребенка. Когда необходимость в стоме отпала, последнюю закрывают после предварительного передавливания перемычки специальным зажимом. В последние годы распространение получили метод выведения на кожу проксимального отрезка кишки с дистальной заглушкой и У-образная энтеростома (Bishop, Коор, 1957). Конец приводящей кишки в 2 — 3 см от кишечной стенки вшивают в бок отводящего отрезка, конец которого выводят наружу и подшивают к коже. Перистальтические волны на отводящем отрезке кишки присасывают содержимое приводящего отрезка, в результате чего потери кишечного содержимого значительно уменьшаются. После восстановления пассажа и заживления лапаротомной раны выведенный конец кишки закрывают внебрюшинно. С первого дня после операции в желудок больного вводят панкреатин — 0,5 г 2 — 3 раза в день.
Прогноз при мекониевом илеусе серьезен. Заболевание не ограничивается поражением поджелудочной железы и закупоркой кишки. Поражается эпителий бронхиального дерева, присоединяются легочные осложнения, которые в большинстве случаев являются причиной гибели таких больных.
Непроходимость, обусловленная нарушением вращения кишечника. Причиной непроходимости кишечника при нарушении вращения чаще всего является сдавление двенадцатиперстной кишки аномально фиксированной слепой кишкой или тяжами неправильно сформированной брыжейки слепой кишки, заворот средней кишки вокруг верхней брыжеечной артерии и синдром Ледда — сочетание упомянутых выше патологических состояний.
Оперативное вмешательство при незавершенном повороте выполняют в экстренном или плановом порядке в зависимости от степени непроходимости.
Техника операции. Лапаротомным доступом по методике клиники вскрывают брюшную полость. Важна четкая последовательность при ревизии органов брюшной полости. Причины непроходимости при незавершенном повороте чаще всего локализуются в области корня брыжейки, двенадцатиперстной кишки, в илео-цекальном углу. Ревизию начинают с осмотра корня брыжейки. При незавершенном повороте кишка висит на узком тяже, в котором проходят брыжеечные артерия и вена. В случаях обнаружения заворота кишки последний разворачивают. В большинстве случаев кишка заворачивается в направлении по ходу часовой стрелки. Мы оперировали ребенка, у которого кишка обернулась вокруг корня брыжейки на 5 полных оборотов. После ревизии корня брыжейки и ликвидации заворота осматривают двенадцатиперстную кишку, рассекают брюшинные тяжи, сдавливающие просвет кишки, ликвидируют перегибы. Следующим этапом исследуют область илео-цекального угла и рассекают спайки, сдавливающие кишку. Принципиально важным является этап окончания операции. По этому вопросу среди хирургов до настоящего времени нет единого мнения. В частности, остается нерешенным вопрос о необходимости фиксации кишок после устранения причин непроходимости и о методах фиксации. Большинство авторов оставляют слепую кишку в правом верхнем квадранте брюшной полости (В. Тошовский, 1957; Г. А. Банров, 1969). Некоторые хирурги стремятся переместить слепую кишку в правую половину брюшной полости и фиксировать ее к париетальной брюшине (А. Г. Пугачев, 1968; Л. М. Кондратьева. 1965; Saputo. 1959). Указанные методы не устраняют возможности повторного заворота и рецидива непроходимости.
В 1958 г. Bill и Grauman предложили оригинальный способ фиксации кишечника при нарушениях вращения. После ликвидации непроходимости двенадцатиперстную кишку фиксируют к париетальной брюшине справа 2 — 3 швами. Купол слепой кишки фиксируют к сигмовидной кишке.
Преимущества метода заключаются в возможности простыми приемами, без вскрытия просвета кишки и наложения анастомозов, надежно фиксировать слепую кишку и исключить возможность фиксации ее на старом месте. Однако возможность рецидива заворота средней кишки не исключается и при этом методе. Мы модифицировали данный метод и дополняем его стабилизацией брыжейки. Возможны два варианта фиксации.
В случаях, когда после ликвидации непроходимости п мобилизации слепой кишки последнюю удается низвести в правую подвздошную область. Ее фиксируют в правом латеральном канале к париетальной брюшине 2 — 3 швами. Брыжейку кишки укорачивают сваривающими швами и фиксируют к задней брюшной стенке (рис. 86. а). Этим приемом образуют подобие корня брыжейки тонкой кишки и исключают возможность рецидива заворота.
Рис. 86. Схема фиксации кишечника при незавершенном повороте.
При задержке вращения на финальных этапах второго периода слепую кишку фиксируют в правой подвздошной ямке, на брыжейку накладывают сборивающие швы (а). Если илео-цекальный угол не развернут, купол слепой кишки фиксируют к сигмовидной. На брыжейку накладывают гофрирующие швы (б).
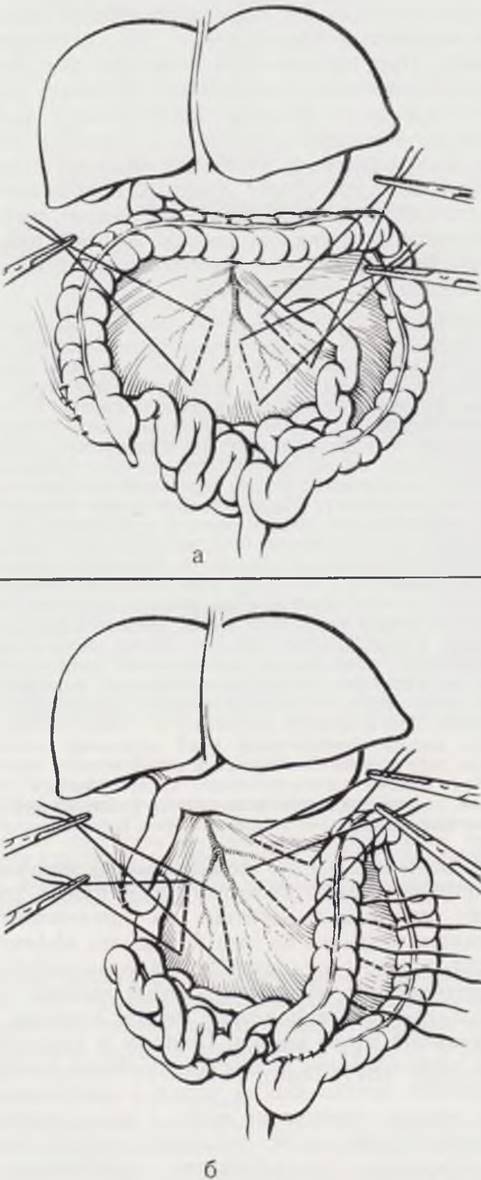
При невозможности низведения слепой кишки в правую подвздошную область купол ее фиксируют к сигмовидной кишке у основания брыжейки серозно-мышечными швами, на брыжейку накладывают сваривающие швы.
Преимущество предлагаемого способа фиксации кишечника и брыжейки заключается в надежной профилактике рецидива непроходимости и заворота кишки. Подобным методом с хорошими результатами оперировано 22 больных. В случаях фиксации кишки в левой половине брюшной полости аппендикс удаляют.
Гастроэнтеростомия у новорожденных нецелесообразна: она может осложняться геморрагическим гастроеюнитом. Два подобных наблюдения описаны Stuart (1970).