Клінічна імунологія та алергологія - О.М. Біловол 2011
Основні принципи призначення імунотропної терапії. Імунопрофілактика. Імунореабілітація
Актуальність теми. Імунотропні впливи чинників зовнішнього середовища, бактерій, вірусів призводять до тимчасових імуномодуляцій у здорових людей і викликають стійкі імуномодуляції у хворих, що реалізовуються як імунодефіцити, алергія, автоімунні захворювання. У хворих з первинними і вторинними імунодефіцитами подібні впливи призводять до важких клінічних проявів і навіть смертельних результатів. Тому розробка методів корекції функцій імунної системи за допомогою імунотропних лікарських препаратів є основним напрямом клінічної імунології. Імунізація населення з метою створення імунітету проти інфекцій дозволила попередити їх розвиток у багатьох людей. У зв’язку з цим вивчення методів вакцинації і застосування антисироваток є важливим завданням клінічного імунолога. Разом з тим, широке застосування імунотропних препаратів призвело до появи побічних реакцій і ускладнень при проведенні імунотерапії, що збільшило необхідність імунологічного обстеження і моніторингу контингенту, що піддається вакцинації. У зв’язку з цим значно зросла роль лікаря-імунолога у визначенні видів вакцин і індивідуальних термінів проведення щеплень при відхиленнях у функціонуванні імунної системи. Погіршення екологічної обстановки у місцях мешкання міського і сільського населення потребує розробки методів імунореабілітації населення.
Загальна мета: Ознайомлення студентів з основними видами імунотропних препаратів, механізмами їх дії, принципами клінічного застосування, побічними ефектами. Основні напрями імунопрофілактики інфекційних хвороб та імунореабілітації.
Конкретні цілі: |
Початковий рівень знань-умінь: |
1. Поняття про імунотерапію, її завдання, види, клінічні критерії призначення. 2. Види специфічної і неспецифічної імунотерапії. 3. Знайомство з класифікацією імунотропних препаратів, механізмом дії, побічними ефектами. 4. Характеристика основних груп імуномодулюючих препаратів, їх дії і показань до призначення. 5. Механізм дії, показання і схеми застосування нормального імуноглобуліну людини. 6. Основні види вакцин, протипоказання і показання до вакцинації, класифікація вакцин. 7. Уміти складати календар профілактичних щеплень. 8. Поняття про імунні антисироватки та імуноглобуліни. 9. Методики екстреної комбінованої профілактики правця, сказу, дози вакцин і сироваток, введення за Безредко. 10. Навчитися своєчасно діагностувати побічні реакції і ускладнення при проведенні імунотерапії. 11. Знайомство з поняттям і видами імунореабілітації. |
1. Розподіл дітей на групи здоров’я. 2. Методи оцінки стану імунної відповіді. 3. Знання основних видів імуномодуляторів. 4. Знання основних видів вакцин. 5. Знання основних видів імунних антисироваток і імуноглобулінів. 6. Побічні ефекти застосування вакцин і антисироваток, невідкладна допомога. 7. Календар профілактичних щеплень. 8. Вакцини і антисироватки від правця, сказу, дифтерії. |
Завдання для перевірки початкового рівня знань
1 Які з нижчеперерахованих вакцин застосовуються для вакцинації проти грипу?
A. АКДС.
B. Інфлювак.
C. Хаврікс.
D. БЦЖ.
E. ОПВ.
2. Назвіть терміни, в які рекомендується проводити вакцинацію проти грипу.
A. Квітень.
B. У період епідемії.
C. Жовтень-листопад.
D. Січень-лютий.
E. Травень-червень.
3. З якого віку рекомендовано проводити вакцинацію проти грипу?
A. Діти, старші за 1 місяць.
B. Підлітки від 14 років.
C. Тільки доросле населення.
D. Діти, старші 6 місяців.
E. Діти, старші 7 років.
4. Яке обстеження на маркери HBV-інфекції необхідно провести перед рекомендованою вакцинацією проти гепатиту В раніше не щепленому дорослому?
A. HBsAg, anti HBs, anti HBcor IgG.
B. Anti HBcor lgM.
C. HBV ДНК.
D. HBeAg, anti HBe.
E. HBsAg, anti HBcor IgM.
5. У якому віці дітям починають імунізацію проти дифтерії, кашлюку і правця?
A. 12 міс.
B. 3 міс.
C. 6 міс.
D. 15 міс.
E. 18 міс.
6. Які з вакцин, що нижче перераховані, можна використовувати для оцінки гуморального імунітету по титрах антитіл, що утворюються у відповідь на імунізацію?
A. Вакцина проти дифтерії.
B. Вакцина проти правця.
C. Вакцина проти коклюшу.
D. Вакцина проти сказу.
7. Які антигени можна використовувати для орієнтовного виявлення Т-клітинної недостатності при шкірному тестуванні?
A. Туберкулін.
B. Тріхофетин.
C. Антигени грибків роду кандіда.
D. Стрептокіназа (стрептодорназа).
E. Паротитний антиген.
F. Жоден з перерахованих антигенів.
8. Які з перерахованих методів дозволяють судити про стан клітинного імунітету?
A. Реакції лейкоцитів периферичної крові на фітогемаглютинін.
B. Однонаправлена змішана культура лейкоцитів.
C. Жоден з перерахованих.
9. Які методи найбільш часто використовуються для визначення кількості Т-клітин?
A. Реакція розеткоутворення з еритроцитами барана.
B. Методи, засновані на використанні моноклональних антитіл.
C. Жоден з перерахованих методів не використовується.
10. Імунотерапія захворювань може бути:
A. Активною.
B. Пасивною.
C. Системною.
D. Регіональною.
E. Стимулюючою.
F. Супресорною.
G. Медикаментозною.
H. Немедикаментозною.
I. Тільки системною та супресорною.
Вірні відповіді на питання: 1 - B; 2 - C; 3 - D; 4 - A; 5 - B; 6 - ABC; 7 - ABCDE; 8 - AB; 9 - AB; 10 - ABCDEFGH;
Джерела учбової інформації:
1. Клінічна імунологія та алергологія: Підручник / [Г.М. Дранік, О. С. Прилуцький, Ю. І. Бажора та ін.]; за ред. проф. Г.М. Драніка. - К.: Здоров’я, 2006. - 888 с.
2. Терапия. Руководство для врачей-интернов и студентов / под ред. Л. Т. Малой, В. Н. Хворостинки 2-е издание, в 2-х т.- Х.: "Фолио", 2005. - 1 т. - 1113 с.
3. Казмірчук В. Є. Клінічна імунологія і алергологія / В. Є. Казмірчук, Л. В. Ковальчук. - Вінниця: Нова книга, 2006, 504 с.
4. Андрєйчин М. А. Клінічна імунологія та алергологія: Підручник / Андрєйчин М. А., Чоп’як В. В., Господарський І. Я. - Тернопіль: Укрмедкнига, 2005. - 372 с.
5. Клиническая иммунология и аллергология: Учебное пособие / под ред. А. В. Караулова. - М.: Медицинское информационное агентство, 2002. - 651 с.
6. Никулин Б. А. Оценка и коррекция иммунного статуса / Никулин Б. А. - М.: ГЭОТАР-Медиа, 2007. - 376 с.
7. Бурместер Г. Р. Наглядная иммунология, пер с англ. / Бурместер Г. Р. - М.: БИНОМ. Лаборатория знаний, 2007. - 329 с.
8. Змушко Е. И. Клиническая иммунология: руководство для врачей / Змушко Е.И. - СПб: "Питер", 2001. - 576 с.
Принципи імунотерапії, імунокорекції та імуномодуляції
Порушення імунних механізмів грають вирішальну роль у патогенезі первинних і вторинних імунодефіцитів, атопічних захворювань, хвороб, пов’язаних з утворенням імунних комплексів, автоіммунних захворювань, лімфопроліферативних процесів. Існують способи виборчої дії на клітини імунної системи, пригнічення і стимуляції імунних реакцій, які можна використовувати для імунотерапії, імунокорекції та імуномодуляції.
Імунотерапія - лікувальна дія на імунну систему з метою припинення патологічного процесу.
Імунокорекція - способи терапії, які припиняють або виправляють дефекти в імунній системі, тобто корекція дефектних ланок імунітету.
Імуномодуляція - це тимчасове підвищення або зниження тих або інших показників імунітету. Імунотерапія може бути місцевою і загальною, комбінованою і монотерапією.
Завдання імунотерапії: стимулювання зниженої імунореактивності; ослаблення підвищеної імунореактивності (приалергії, автоімунних захворюваннях); заміщення чинників імунореактивності, яких бракує.
У зв’язку з особливостями імунотерапії різних захворювань необхідно виділити наступні її групи:
імунотерапія захворювань з підвищеною імунореактивністю; імунокорекція первинних і вторинних імунодефіцитів; імунотерапія пухлин і лімфопроліферативних захворювань; імунотерапія посттрансплантаційних реакцій; імунокорекція порушень репродукції.
За характером дії на імунітет розрізняють наступні види імунотерапії: стимулююча - використовується для активації реакцій імунітету в здоровому організмі для попередження інфекційних захворювань і при імунодефіцитах.
пригнічуюча - застосовується для пригнічення імунних реакцій при алергії та автоалергічних (автоімунних) захворюваннях.
специфічна - використовуються препарати антигенів або антитіл, специфічні по відношенню до збудника або антигена.
неспецифічна - включає дії на систему імунітету хімічних речовин, фізичних чинників і антигенів, неспецифічних по відношенню до виниклого патологічного процесу.
При загальній терапії препарат, що вводиться в організм, рівномірно діє на всю лімфоїдну тканину.
Місцева терапія (регіонарна) - електрофорез, інгаляції, промивання - впливає саме на осередок ураження. Це дозволяє знизити загальні побічні ефекти і досягти найбільшого впливу на місцеві чинники імунітету, які нерідко грають провідну роль у патологічному процесі.
Комбінована терапія - застосування декількох препаратів, що діють на різні ланки імунітету, і поєднання різних способів загальної і місцевої дії.
ОСНОВНІ ПРИНЦИПИ ПРИЗНАЧЕННЯ ІМУНОТРОПНОЇ ТЕРАПІЇ
Успішна імунотерапія неможлива без застосування імунодіагностики. Той або інший терапевтичний засіб призначають тільки після вивчення характеру порушень імунореактивності. Для імуностимуляції або імуносупресії необхідно заздалегідь випробувати засоби, що призначаються, шляхом шкірних проб або в тестах in vitro на ефективність для даного хворого. Це дозволяє прогнозувати ефективність препарату і уникнути ускладнень. Імунодіагностика також дозволяє коригувати лікування, якщо воно недостатньо ефективне.
Клінічні критерії призначення імуностимулюючої терапії: хронічна гнійна інфекція, низька ефективність лікування основного захворювання (запального процесу) загальноприйнятими засобами; лікування високими дозами імунодепресантів, тривала глюкокортикостероїдна, антибактеріальна, променева терапія.
Імунологічні критерії призначення імуностимулюючої терапії (за наявності клінічних ознак імунодефіциту): зниження кількості і порушення функціональної активності лімфоцитів, зниження рівня сироваткових імуноглобулінів, комплементу, активності фагоцитозу (незавершений фагоцитоз) не менше, ніж на 30-50%.
Клінічні критерії призначення імуносупресуючої терапії: важкі форми алергії з ураженням нирок, трансплантація органів і тканин, системні захворювання сполучної тканини.
Імунологічні критерії призначення імуносупресуючої терапії: поява високих титрів автоантитіл у крові.
При призначенні імунотерапії слід її обґрунтувати і скласти план лікування.
Специфічна імунотерапія
Специфічна активна стимулююча імунотерапія - пов’язана з імунопрофілактикою інфекційних захворювань. Для неї застосовують вакцини, анатоксини, антигени. Прикладом може служити застосування стафілококового анатоксина і вакцини для лікування і профілактики стафілококових інфекцій. Стафілококову вакцину (анатоксин) застосовують для збільшення рівня антистафілококових антитіл. Вона активує фагоцитоз, стимулює антитілоутворення. Показання до застосування - хронічна рецидивуюча стафілококова інфекція. Протипоказання - важкі алергічні захворювання, первинні імунодефіцити. Ефективність застосування стафілококового анатоксину і вакцини контролюється початковим і подальшим визначенням титру антитіл.
Специфічна активна пригнічуюча імунотерапія заснована на індукції толерантності до антигену, десенсибілізації або гіпосенсибілізації. Цей варіант найчастіше використовується при полінозах. Суть його полягає у введенні в організм хворого в період ремісії зростаючих доз алергену, починаючи з мінімальної кількості, що не викликає алергічної реакції. Алерген вводиться внутрішньошкірно, інтраназально або перорально. Відбувається утворення IgG4, що запобігає при повторному введенні (попаданні) алергену пов’язуванню його з IgE і дегрануляції опасистих клітин (анафілаксії). При інфекційно-алергічних процесах гіпосенсибілізацію проводять алергенами мікроорганізмів, роль яких у запаленні доведена. Для цього використовують автовакцини, гомовакцини або різні препарати мікроорганізмів. Основним механізмом дії специфічної гіпосенсибілізуючої терапії є вироблення у хворих "блокуючих" антитіл класу IgG, стимуляція Т-супресорів, активність яких при алергії знижена. Показання - алергоанамнез. Протипоказання - супутні важкі захворювання (туберкульоз, ревматизм, онкологія, психічні, вагітність і ін.).
Специфічна адаптивна імунотерапія. При ній імунокомпетентні клітини отримують готову антигенспецифічну інформацію - чинник перенесення (ЧП) та імунну І-РНК. ЧП - екстракт лейкоцитів сенсибілізованого донора, який здатний переносити гіперчутливість сповільненого типу несенсибілізованим рецепієнтам. Стимулює імунореактивність, підсилює антитілозалежну цитотоксичність, збільшує число Т-лімфоцитів. І-РНК - виділена з лімфоїдних тканин імунізованих тварин, здатна індукувати імунну відповідь у інтактних тварин; функціонує як Т-хелперний чинник, що стимулює клітинний,трансплантаційний і протипухлинний імунітет.
Специфічна пасивна замісна імунотерапія. Такою терапією вважають введення готових специфічних захисних чинників системи імунітету. Це специфічні антитіла у вигляді імунних сироваток або очищені препарати імуноглобулінів. Особливо ефективна при інфекційних захворюваннях (правець, газова гангрена, дифтерія, ботулізм та ін.), при укусах змій, гнійно-септичних інфекціях.
Специфічна пасивна пригнічуюча імунотерапія. Відрізняється від замісної тим, що імунні чинники (антитіла) вводяться в організм з метою пригнічення імунологічних реакцій. Приклад - профілактика резус-конфлікту при вагітності, яка полягає у введенні Rh(-) жінкам, які народили вперше, у перші 48-72 години після народження Rh(+) дитини антирезусних антитіл, що пригнічують синтез антитіл у матері у результаті зв’язування Rh-антигену. Іншим прикладом може служити введення рітуксимаба (антитіл до CD19+) хворим ревматоїдним артритом для зменшення клону В-лімфоцитів, що продукують антитіла до хряща.
Неспецифічна імунотерапія
Неспецифічна активна стимулююча імунотерапія активує імунну відповідь. Використовуються впливи 3-х видів: біологічні, хімічні, фізичні.
1. Біологічні впливи:
Ад’юванти - неспецифічні підсилювачі імунологічних реакцій. Вони підсилюють імунну відповідь на відповідний антиген, створюють депо антигену, сприяють його повільному надходженню у кров і формуванню найбільш ефективної стимуляції імунної відповіді. Це ліпополісахариди деяких бактерій. Вони стимулюють В-лімфоцити, фагоцитоз, утворення інтерлейкіну-1 і лімфокінів. До них відносяться: ад’ювант Фрейнда, вакцина БЦЖ для стимуляції антитілоутворення у людини, бактерійні продукти - продигіозан, пірогенал. Застосування їх показане при браку імуноглобулінів і функціональної активності В-лімфоцитів. Доцільним є їх призначення сумісно з макролідами при запальних процесах. Протипоказане сумісне застосування їх з цефалоспорінами і бета-лактамами, з якими вони є антагоністами.
Нуклеїнові кислоти або їх солі, полінуклеотиди, активують різні ланки імунної відповіді. Краще вводити їх спільно з антигеном у ранні стадії імуногенезу. У низьких дозах - стимулюючи імуногенез, у високих - пригнічуючи. Нуклеїнат натрію - натрієва сіль дріжджової РНК. Стимулює міграцію стовбурових клітин, кооперацію Т-, В-лімфоцитів, функціональну активність їх популяцій, антитілогенез. Ефективний при вторинних імунодефіцитах.
Вітаміни - регулятори біохімічних процесів у клітинах і тканинах, зокрема в імунній системі. Вітамін С має антиоксидантну активність, стимулює фагоцитоз, міграцію і диференціювання Т- і В-лімфоцитів. Має протиалергічну і протизапальну дію у великих дозах (1-3 г на добу). Вітамін Е підсилює активність Т-хелперів і синтез антитіл. Вітамін А має ад’ювантні властивості, стимулює активність комплементу, пропердину, підсилює антитілогенез і протипухлинний імунітет, зменшує імунодепресивну дію глюкокортикостероїдів і антибіотиків.
2. Хімічні впливи - штучні поліелектроліти: пентоксил, метилурацил, дібазол, тафцин, діуцифон. Активують В-лімфоцити і антитілогенез на присутній в організмі антиген.
3. Фізичні впливи - залежно від виду енергії та її дози можуть стимулювати імунологічні реакції або пригнічувати імунореактивність. Ультразвук - стимулює фагоцитоз, хемотаксис, збільшує концентрацію і аффинність рецепторів на активованих лімфоцитах. На цій властивості засноване його застосування у медицині. Озвучування селезінки через шкіру призводить до зниження алергічних проявів при бронхіальній астмі, збільшує кількість Т-супресорів. Озвучування тимуса у дітей при низькому рівні Т-лімфоцитів (до 25%) дає добрий результат, збільшує їх кількість, відновлює співвідношення популяцій Th/Ts.
Неспецифічна активна пригнічуюча імунотерапія. Заснована на індукції неспецифічного активного пригнічення імунореактивності. Це використання гістаміну, гістаглобуліну за схемою внутрішньошкірно, починаючи з мінімальних доз для вироблення блокуючих антитіл класу IgG. Частіше застосовується препарат гістаглобулін - комплекс гістаміну на гамма-глобуліні. Він стимулює утворення антигістамінних антитіл, які зв’язують гістамін при патохімічній фазі анафілаксії. Протипоказання - вагітність, гострі алергічні реакції.
Адаптивна стимулююча імунотерапія. Заснована на застосуванні і сприйнятті імунокомпетентними клітинами неспецифічних стимулів від гормонів тимусу та інших чинників імунітету, введених ззовні. Ці ефекти властиві гормонам тимусу, кісткового мозку, селезінки, лімфовузлів. Тимозин, тималін, Т-активін використовують для лікування первинних і вторинних імунодефіцитів, пухлин. Вони відновлюють порушенні ланки імунітету, кількість Т-лімфоцитів, стимулюють клітинний імунітет, фагоцитоз, процеси регенерації тканин і кровотворення, покращують метаболізм.
Неспецифічна пасивна замісна імунотерапія характеризується тим, що хворому вводять готові неспецифічні чинники імунітету і імунокомпетентних клітин при їх недостатності: пересадка кісткового мозку, лімфоїдної тканини при важких імунодефіцитах; переливання крові та її препаратів (ефективні, якщо вони не відрізняються від донора за антигенами гістосумісності, інакше ефекту не буде, оскільки відбувається швидка елімінація клітин); введення імуноглобулінів для пасивної терапії; введення очищених гамма-глобулінів різних класів для відшкодування їх недостатності; введення комплементу, лізоциму для підвищення протиінфекційного захисту.
Неспецифічна пасивна пригнічуюча імунотерапія. Направлена на різні ланки імунітету. Вимагає особливих показань і контролю за імунологічним статусом хворого і клініко-лабораторними даними. Абсолютним показанням до її призначення є аллотрансплантація органів і тканин.
Глюкокортикостероїди (преднізолон, метилпреднізолон, дексаметазон, гідрокортизон, кенакорт, тріамцинолон) викликають пригнічення реакцій при алергічних захворюваннях, відторгненні трансплантату, системних захворюваннях сполучної тканини. Вони пригнічують запальні реакції, стабілізують мембрани лейкоцитів і викид нейтрофілів з кісткового мозку, подовжують час їх циркуляції у крові, блокують міграцію, налипання і накопичення у вогнищах запалення. Гальмують усі фази імунної відповіді, викликають лімфоцитоліз, пригнічують фагоцитоз, проліферацію лімфоцитів та їх взаємодію з іншими клітинами, гальмують ефекторну функцію лімфоцитів.
Цитостатичні препарати:
антиметаболіти
- антагоністи пурину (меркаптопурин, азатіоприн, імуран) - гальмують синтез ДНК і РНК, блокують розмноження клітин;
- антагоністи фолієвої кислоти (метотрексат) - гальмують синтез і подвоєння ДНК.
- алкилуючі сполуки (циклофосфан, циклофосфамід, мелфалан, мілеран) - руйнують молекулу ДНК, гальмують синтез білка, лейкеран вибірково діє на лімфоїдну тканину;
антибіотики (актиноміцин D і З, пуроміцин) - гальмують синтез РНК і білків;
алкалоїди (вінкрістин) - блокують мітоз у метафазі, гальмують синтез білка;
метаболіти (циклоспорин А) - вибірково пригнічують Т-хелпери, пригнічують T-клітинну чутливість сповільненого типу і утворення антитіл. Ефективні при трансплантації органів. Побічно виражена сильна нефротоксична дія. Пригнічуючий ефект на імунну систему оборотний.
Нестероїдні протизапальні засоби (аспірин, диклофенак) пригнічують синтез простагландинів, мають антигістамінну дію, пригнічують міграцію лейкоцитів, знижують хемотаксис, фагоцитоз, відміняють кооперацію Т- і В-лімфоцитів.
Хінолінові препарати (делагіл, плаквеніл) - пригнічують активність ферментів, медіаторів запалення і алергії, пригнічують обмін ДНК. Застосовують найчастіше при системних захворюваннях сполучної тканини (системному червоному вовчаку, ревматоїдному артриті та ін.).
Антилімфоцитарна сироватка - руйнує лімфоцити і викликає лімфопенію.
Моноклональні антитіла - антитіла проти CD20+ T-лімфоцитів (рітуксимаб), TNF-a (адалімумаб), активованих лімфоцитів (лефлуномід), рецепторів до інтерлейкіну-1 (анакінра), IgE (ксолар).
Інгібітори алергічних реакцій (інтал, кромолін, задидет) - діють на патохімічну фазу алергії. Антимедіаторні засоби: антигістамінні (димедрол, супрастин, тавегіл, діазолін, фенкарол, цетирізин, левоцетирізин, лоратадин, дислоратадин, фексофенадин), антисеротонінові препарати (циннарізин, стугерон, перстол) діють на патохімічну фазу, тому не усувають причини алергії, при тривалому застосуванні їх ефективність знижується.
Фізичні чинники (рентгенівське, ультрафіолетове випромінювання) - діють як супресори.
Плазмаферез, гемосорбція - видалення з крові імунологічних чинників (лімфоцити, циркулюючі імунні комплекси, антигени, антитіла, медіатори) - викликають тимчасовий супресивний ефект і нормалізують імунний статус, особливо при алергії.
Якщо зобразити періоди загострення і ремісії автоімунних захворювань у вигляді схематичної кривої, то препарати, що пригнічують розмноження клітин (імуран, меркаптопурін), слід призначати при перших ознаках-передвісниках погіршення стану і у перебігу розвитку патологічного процесу, припиняючи їх застосування на піку рецидиву. Після цього при перших ознаках ремісії необхідно призначати препарати, що гальмують синтез білка (актиноміцин D і З, рітуксимаб). Речовини, що порушують кооперативні міжклітинні процеси (глюко- кортикостероїди, гепарин, аспірин, гормони), можна призначати завжди, оскільки взаємодія клітин при імунній відповіді відбувається у всіх фазах, перш за все при загостренні (рецидиви захворювання) (схема 1).
Будь-яка імунодепресивна терапія повинна призначатися під прикриттям антибіотиків широкого спектру дії, введенням препаратів гамма-глобулінів і утриманням хворого в асептичних умовах.
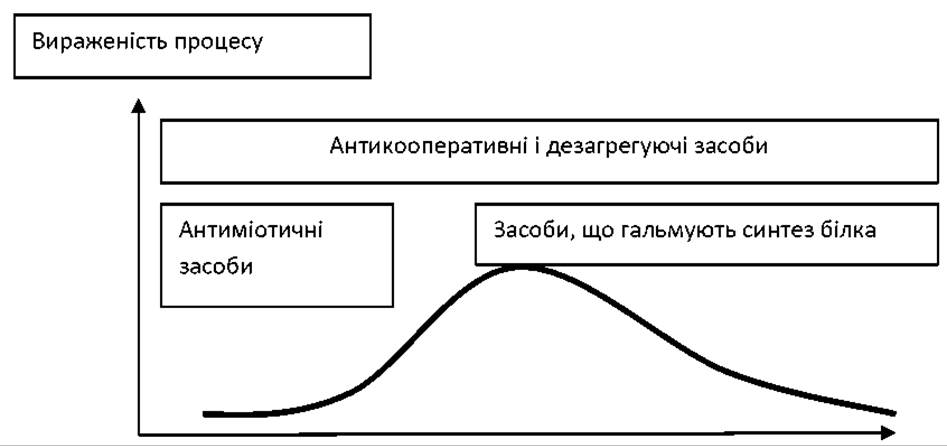
Схема 1. Призначення препаратів при автоімунних захворюваннях
Трансфузійні методи імунотерапії при інтоксикації. У токсичному періоді захворювань можливість імунокорекції обмежена імунодепресивною дією інтоксикації, якій належить певна роль в імуносупресії організму, пригніченні функціональних показників Т-лімфоцитів і фагоцитозу. Компенсація токсигенної імуносупресії можлива шляхом інфузії препаратів низькомолекулярного полівінілпіролідону: поліглюкін, реосорбілакт, поліоксидоній та ін.
Механізм дезінтоксикаційної дії поліглюкіну, реосорбілакту заснований на здатності зв’язувати в кров’яному руслі токсини і виводити їх з організму. Вони оберігають імунокомпетентні клітини від імуносупресивної дії інтоксикації. Їх слід застосовувати у поєднанні з лікарськими препаратами, що використовуються у токсичному періоді: антибактеріальними, серцево-судинними. При цьому поліглюкін, реосорбілакт підсилюють ефективність антибактеріальної терапії.
Плазма крові має значну антитоксичну дію. Дія нативної концентрованої плазми на імунну систему виявляється у заповненні недостатності імуноглобулінів, медіаторів, цитокінів і компонентів комплементу. Використання її дозволило досягти відновлення функціональної активності Т-лімфоцитів, особливо при високій активності запального процесу. Позитивний імунний вплив плазми виявляється тільки в токсичному періоді. Імунокоригуюча дія плазми полягає в контрдії імуносупресивним чинникам, що присутні у гострій фазі запалення. Це мікроорганізми, вторинні продукти запалення, лікарські препарати.
Імунокоригуючий вплив плазми нетривалий. Лабораторними критеріями показання до трансфузії нативної концентрованої плазми є недостатність клітинного імунітету та імуноглобулінів.
Імунотропні лікарські засоби
Перш за все слід визначити, що розуміють під терміном "імунотропні лікарські препарати". М.Д. Машковський ділить препарати, що коригують процеси імунітету (імунокоректори), на імуностимулюючі та імунодепресивні
(імуносупресори). Можна виділити і третю группу - імуномодулятори, тобто речовини, що справляють дію на імунну систему залежно від її початкового стану. Такі препарати підвищують знижені і знижують підвищені показники імунного статусу. Таким чином, за дією на імунну систему імунотропні препарати можна розділити на імуносупресори, імуностимулятори та імуномодулятори.
Характеристика імуномодуляторів
Препарати бактерійного і грибкового походження
Вакцини-імуномодулятори. Вакцини з умовно-патогенних бактерій не тільки підвищують резистентність до конкретного мікроба, але і мають могутній неспецифічний імуномодулюючий і стимулюючий ефект. Це пояснюється наявністю у їх складі ліпополісахаридів, білків А, М та інших речовин - сильних активаторів імунітету, що діють як ад’юванти. Неодмінною умовою при призначенні імуномодулюючої терапії ліпополісахаридами являється достатній рівень клітин-мішеней (тобто абсолютного числа нейтрофілів, моноцитів і лімфоцитів).
Респіброн містить лізат бактерій: St. aureus, Str. pyogenes, Str. viridans, Klebsiella pneumoniae, Klebsiella ozaenae, Haemophilus influenzae, Neisseria catarrhalis, Diplococcus pneumoniae. Препарат індукує дозрівання дендритних клітин, збільшує вироблення медіаторів імунної відповіді, запускає відповідь специфічних чинників імунного захисту, збільшує вироблення специфічних секреторних імуноглобулінів - sIgA і sIgM. Показаний при гострих, підгострих, рецидивуючих і хронічних інфекціях верхніх і нижніх дихальних шляхів (риніт, синусит, ларингіт, фарингіт, трахеїт, бронхіт, бронхоектази). Випускають у таблетках для сублінгвального застосування. Призначають по 1 таб. на день під язик, курс - 10 днів. З метою профілактики по 1 таб. на день, курс - по 10 днів протягом 3 місяців.
Бронхомунал (Broncho-Munal) - ліофілізований лізат бактерій (Str.pneumoniae, H.influence, Str.vindans, Str.pyogenes, moraxella catarrhalis, S.aureus, K.pneumoniae і Kozaenae). Підвищує кількість Т-лімфоцитів і IgG, IgM, cІgA антитіл, ІЛ-2, фактору некрозу пухлин; застосовують при лікуванні інфекційних захворювань верхніх дихальних шляхів (бронхіти, риніти, тонзиліти). Капсула містить 0,007 г ліофілізованих бактерій, 10 в упаковці. Призначають по 1 капсулі на день протягом 10 днів у місяць протягом 3 місяців. Дітям призначають
бронхомунал II, який містить 0,0035 г бактерій у капсулі. Застосовують вранці натщесерце. Можливі диспепсичні явища, пронос, болі в епігастрії.
Рібомуніл (Ribomunyl) - містить імуномодулюючі речовини, що представлені поєднанням бактеріальних рібосом (Klebsiella pneumoniae, Streptococcus pneumoniae, Streptococcus pyogenes, Haemophilia influenzae) і протеогліканів мембрани K.pneumoniae. Призначається по 1 таб. 3 рази на день або 3 таб. на прийом вранці, натщесерце, в перший місяць - 4 дні на тиждень протягом 3 тижнів, а у подальші 5 місяців - 4 дні на початку кожного місяця. Формує імунітет до інфекційних агентів, забезпечує тривалу ремісію при хронічних бронхітах, ринітах, ангінах, отитах.
Імудон (Imudon) - пігулка містить ліофільну суміш бактерій (лактобактерії, стрептококи, ентерококи, стафілококи, клебсієли, корінебактерії псевдодифтерійні, фузиформні бактерії, кандиди альбіканс); застосовують у стоматології при пародонтитах, стоматитах, гінівітах та інших запальних процесах слизової оболонки порожнини рота. Призначають по 8 таб. на добу (по 1-2 через 2-3 години); таблетку тримають у роті до повного розчинення.
ІРС-19 (IRS-19) - дозований аерозоль для інтраназального застосування (60 доз, 20 мл) містить лізат бактерій (диплококи пневмонії, стрептококи, стафілококи, нейссерії, клебсієли, морахели, паличку інфлюенци та ін.). Стимулює фагоцитоз, підвищує рівень лізоциму, clgA. Застосовують при ринітах, фарингітах, тонзилітах, бронхітах, бронхіальній астмі з ринітом, отитах. Роблять 2-5 уприскувань на добу в кожну ніздрю до зникнення інфекції.
Бактерійні і дріжджові субстанції
Нуклєїнат натрію. Препарат у вигляді натрієвої солі нуклеїнової кислоти отримують методом гідролізу дріжджових клітин з подальшим очищенням. Є нестабільною сумішшю 5-25 видів нуклеотидів. Має поліпотентну стимулюючу активність відносно клітин імунітету: збільшує фагоцитарну активність мікро- і макрофагів, утворення цими клітинами активних кислотних радикалів, що призводить до посилення бактерицидної дії фагоцитів, підвищує титри антитоксичних антитіл. Призначається всередину в таблетках у наступних дозах на 1 прийом: дітям 1-го року життя - по 0,005-0,01 г, від 2 до 5 років - по 0,015-0,02 г, від 6 до 12 років - по 0,05-0,1 г. Щоденна доза складається з двох-трьох разових доз, розрахованих на вік хворого. Дорослі отримують не більше 0,1 г на 1 прийом 4 рази на добу.
Пірогенал. Препарат отриманий з культури Pseudomonas aeroginosa. Малотоксичний, але викликає лихоманку, короткочасну лейкопенію, яка потім зміняється лейкоцитозом. Особливо ефективна дія на систему клітин фагоцитарної системи, тому часто використовується у комплексній терапії затяжних і хронічних запальних захворювань респіраторного тракту та іншої локалізації. Вводиться внутрішньом’язово. Дітям до 3 років ін’єкції не рекомендуються. Дітям старше за 3 роки вводиться доза від 3 до 25 мкг (5-15 МПД - мінімальних пірогенних доз) на ін’єкцію залежно від віку, але не більше 250-500 МПД. Для дорослих звичайна доза складає 30-150 мг (25-50 МПД) на одну ін’єкцію, максимальна - 1000 МПД. Курс терапії включає від 10 до 20 ін’єкцій, при цьому необхідний контроль показників периферичної крові та імунного статусу.
Пірогеналова проба - тест при лейкопенічних станах для стимуляції екстреного викиду з клітинних депо незрілих форм гранулоцитів. Вводять препарат у дозі 15 МПД на 1 м площі тіла. Інша формула розрахунку - 0,03 мкг на 1 кг маси тіла. Тест протипоказаний при вагітності, гострих лихоманках, лейкопеніях автоімунного генезу.
Препарати дріжджів містять нуклеїнові кислоти, комплекс природних вітамінів і ферментів. Їх звичайно використовують при бронхітах, фурункульозах, виразках і ранах, які тривало не загоюються, анеміях, у період одужання після важких захворювань. До 5-10 г дріжджів додають 30-50 мл теплої води, розтирають і витримують 15-20 хв у теплому місці до утворення піни. Суміш збовтують і випивають за 15-20 хв до їди 2-3 рази на день протягом 3-4 тижнів. Клінічний ефект з’являється через тиждень, імунологічний - пізніше. Для зменшення диспепсії препарат розбавляють молоком або чаєм.
Синтетичні імуномодулятори
Лікопід. Напівсинтетичний препарат, відноситься до мурамілдіпептидів, близьких бактерійним. Є фрагментом клітинної стінки бактерій. Отриманий з клітинної стінки M. lysodeicticus.
Препарат підвищує загальну опірність організму до патогенного чинника, перш за все, за рахунок активації клітин фагоцитарної системи імунітету (нейтрофілів і макрофагів). При пригніченному кровотворенні, наприклад, що викликане хіміотерапією або опромінюванням, застосування лікопіду призводить до відновлення числа нейтрофілів. Лікопід активує Т- і В-лімфоцити.
Показання: гострі і хронічні гнійно-запальні захворювання; гострі і хронічні захворювання дихальних шляхів; ураження шийки матки вірусом папіломи людини; вагініт; гострі і хронічні вірусні інфекції: офтальмогерпес, герпетичні інфекції, оперізуючий лишай; туберкульоз легень; трофічні виразки; псоріаз; імунопрофілактика простудних захворювань.
Призначають курси залежно від захворювання. При хронічних інфекціях дихальних шляхів (бронхіти) у стадії загострення по 1-2 таб. (1-2 мг) під язик - 10 днів. При затяжних рецидивуючих інфекціях по 1 таб. (10 мг) 1 раз на добу 10 днів. Туберкульоз легень: по 1 таб. (10 мг) 1 раз під язик, 3 цикли по 7 днів з інтервалами 2 тижні (2 упаковки по 10 мг на курс). Герпес (легкі форми) - по 2 таб. (по 1 мг х 2) 3 рази на добу під язик 6 днів (4 упак. по 1 мг на курс); при важкому - по 1 таб. (10 мг) 1-2 рази на добу всередину - 6 днів (1-2 упаковки по 10 мг на курс). Дітям призначають таблетки по 1 мг.
Протипоказаний при вагітності. Підвищення температури тіла до 38 °С, що виникає іноді після прийому препарату, не є протипоказанням.
Реосорбілакт - використовується для дезинтоксикації. Можливо, надає імуномодулюючу дію при лікуванні хронічних обструктивних захворювань легень, ревматизму, кишкових інфекцій. Вводять дорослим 100-200 мл, дітям 2,5-5 мл/кг, внутрішньовенно крапельно (40-80 крапель у 1 хв) через день.
Дібазол (Dibazolum) - судинорозширювальний, гіпотензивний засіб. Препарат має адаптогенний та інтерферогенний ефект, підсилює синтез білків і нуклеїнових кислот, експресію IL-2 рецепторів на N-хелперах. Використовується при гострих інфекціях (бактеріальних і вірусних). Оптимальним слід рахувати поєднання дібазолу з лікопідом. Призначається у таблетках по 0,02 г (разова доза - 0,15 г), ампули 1; 2; 5 мл 0,5%, або 1% розчин протягом 7-10 днів. Дітям раннього віку - 0,001 г/добу, до 1 року - 0,003 г/добу, дошкільного віку 0,004 г/добу.
Слід контролювати артеріальний тиск, особливо у дітей підліткового віку, у яких дібазол може викликати порушення регуляції тонусу судин.
Дімексид (диметилсульфоксид) випускається у флаконах по 100 мл, рідина із специфічним запахом, має унікальну проникаючу здатність у тканини, рН 11. Має протизапальний, протинабряковий, бактерицидний та імуномодулюючий ефекти. Стимулює фагоцити і лімфоцити. У ревматології застосовують 15% розчин у вигляді аплікацій на суглоби при ревматоїдному артриті. Використовують при гнійно-септичних і бронхолегеневих захворюваннях. Курс 5-10 аплікацій.
Ізопріназин (гропріназин) - суміш 1 частини інозину і 3 частин р-ацето-амідобензоєвої кислоти. Стимулює клітини фагоцитарного ряду і лімфоцити. Стимулює вироблення цитокінів, ІЛ-2, що істотно змінює функціональну активність лімфоцитів периферичної крові і їх специфічні імунологічні функції: індукується диференціювання 0-клітин у Т-лімфоцити, посилюється активність цитотоксичних лімфоцитів. Майже не токсичний і добре переноситься хворими. Має виражений інтерфероногенний ефект, використовується при лікуванні гострих і затяжних вірусних інфекцій (герпетичної інфекції, кору, гепатиту А і В та ін.). Стимулює зрілі В-клітини. Приймається всередину в таблетках (1 таб. 500 мг) у дозі 50-100 мг на 1 кг маси тіла на день. Добова доза ділиться на 4-6 прийомів. Тривалість курсу 5-7 днів. Показання: вторинні імунодефіцитні захворювання, особливо при герпетичних інфекціях.
Імунофан (Imunofan) - гексапептид (аргиніл-альфа-аспартил-лізил-валін-тирозил-аргинін), має імунорегулюючу, детоксикаційну, гепатопротекторну дію і викликає інактивацію вільнорадикальних і перекисних сполук. Дія препарату розвивається протягом 2-3 годин і продовжується до 4 місяців; нормалізує перекисне окислення ліпідів, пригнічує синтез арахідонової кислоти з подальшим зниженням рівня холестерину в крові і продукції медіаторів запалення. Через 2-3 доби підсилює фагоцитоз. Імунокорегуюча дія препарату виявляється через 7-10 діб, підсилює проліферацію Т-лімфоцитів, збільшує продукцію ІЛ-2, синтез антитіл, інтерферону. Ампули містять 1 мл 0,005% розчину препарату (упаковка 5 ампул). Призначають підшкірно, в/м щодня або через 1-4 дні; 1 курс 5-15 ін’єкцій. При герпетичній інфекції, цитомегаловірусній, токсоплазмозі, хламідіозі, пневмоцистозі: 1 ін’єкція через дві доби, курс лікування 10-15 ін’єкцій.
Галавіт (Galavit) - похідне амінофталгідрозида з протизапальною і імуномодулюючою активністю. Рекомендується при вторинній імунній недостатності і хронічних рецидивуючих, уповільнених інфекціях різних органів і локалізацій. Призначають внутрішньом’язово по 200 мг - 1 доза, потім по 100 мг 2-3 рази на день до зменшення інтоксикації або припинення запалення. Підтримуючий курс через 2-3 дні. Апробований при фурункульозі, кишкових інфекціях, аднекситах, герпесі, хіміотерапії раку; в інгаляціях при хронічних бронхітах.
Поліоксидоній - синтетичний імуномодулятор нового покоління, N-оксидоване похідне поліетиленпіперазину, що має широкий спектр фармакологічної дії і високу імуностимулюючу активність. Встановлений його переважний вплив на фагоцитарну ланку імунітету.
Активує фагоцити і перетравлюючу здатність макрофагів відносно патогенних мікроорганізмів; стимулює клітини ретикулоендотеліальної системи (захоплювати, фагоцитувати і видаляти з циркулюючої крові чужорідні мікрочастки); підвищує адгезію лейкоцитів крові та їх здатність виробляти активні форми кисню при контакті з опсонізованими фрагментами мікроорганізмів; стимулює кооперативну Т- і В-клітинну взаємодію; підвищує природну резистентність організму до інфекцій, нормалізує імунну систему при вторинних імунодефіцитах; має протипухлинну дію. Поліоксидоній призначають хворим 1 раз на добу в/м, використовуючи дози від 6 до 12 мг. Курс введення поліоксидонію - від 5 до 7 ін’єкцій через день або за схемою: 1-2-5-8-11-14 днів введення препарату.
Метилурацил стимулює лейкопоез, підсилює проліферацію і диференціювання клітин, вироблення антитіл. Призначають всередину на 1 прийом: дітям від 1 до 3 років - по 0,08 г, від 3 до 8 років - по 0,1-0,2 г; від 8 до 12 років і дорослим - по 0,3-0,5 г. На добу хворим вводиться 2-3 разові дози. Курс триває 2-3 тижні. При вторинній імунологічній недостатності використовується у хворих з помірними цитопенічними станами.
Теофілін стимулює супресорні Т-клітини у дозі 0,15 мг 3 рази на день протягом 3 тижнів. При цьому відмічається не тільки зниження числа В-клітин, але і пригнічення їх функціональної активності. Може бути використаний у терапії автоімунних захворювань і автоімунного синдрому при імунодефіциті. Проте основне призначення препарату - лікування бронхіальної астми, оскільки він має бронхолітичний ефект.
Фамотидін - блокатор Н2-гістамінних рецепторів, пригнічує Т-супресори, стимулює T-хелпери, експресію ІЛ-2-рецепторів і синтез імуноглобулінів.
Індуктори інтерферону стимулюють вироблення ендогенного інтерферону.
Аміксин - стимулює утворення альфа-, бета- і гамма-інтерферонів, підсилює антитілоутворення, має антибактеріальний і противірусний ефект. Застосовують для лікування гепатиту А і ентеровірусних інфекцій (по 1 таб. 0,125 г для дорослих і 0,06 г - для дітей протягом 2 днів, потім роблять перерву 4-5 днів, курс лікування 2-3 тижні), для профілактики вірусних інфекцій (грип, ОРЗ, ОРВІ) - по 1 таб. 1 раз на тиждень, 3-4 тижні. Протипоказаний при вагітності, хворобах печінки, нирок.
Арбідол - противірусний препарат. Справляє пригнічуючу дію на віруси грипу А і В, має інтерферон-індукуючу активністю і стимулює гуморальні і клітинні реакції імунітету. Форма випуску: таблетки по 0,1 г. Для лікування вірусних інфекцій призначають по 0,1 г 3 рази на день до їди протягом 3-5 днів, потім по 0,1 г 1 раз на тиждень, протягом 3-4 тижнів. Дітям 6-12 років по 0,1 г кожні 3-4 дні 3 тижні профілактично в період епідемії грипу. При лікуванні: дітям 0,1 г 3-4 рази на добу 3-5 днів. Протипоказаний хворим з серцево-судинними захворюваннями, захворюваннями печінки і нирок.
Неовір - індукує синтез альфа-інтерферону, активує стовбурові клітини, NK-клітини, Т-лімфоцити, макрофаги, знижує рівень ФНО-а. У гострому періоді герпес-інфекції призначають 3 ін’єкції по 250 мг з інтервалом 16-24 год. і ще 3 ін’єкції з інтервалом 48 год. У міжрецидивному періоді 1 ін’єкція на тиждень у дозі 250 мг протягом місяця. При урогенітальному хламідіозі 5-7 ін’єкцій по 250 мг з інтервалом 48 год. Антибіотики призначають у день другої ін’єкції. Випускається у вигляді стерильного розчину для ін’єкцій в ампулах по 2 мл, що містять 250 мг активної речовини в 2 мл фізіологічно сумісного буферу. Упаковка з 5 ампул.
Циклоферон - 12,5% розчин для ін’єкцій - 2 мл, таблетки по 0,15 г, мазь 5% по 5 мл. Стимулює утворення а, ß і у-інтерферонів (до 80 Од/мл), збільшує рівень CD4+ і СD4+-Т-лімфоцитов при ВІЛ-інфекції. Рекомендується при герпесі, цитомегаловірусній інфекції, гепатитах, ВІЛ-інфекції, розсіяному склерозі, виразковій хворобі шлунка, ревматоїдному артриті. Разова доза 0,25-0,5 г внутрішном’язово або в/в на 1, 2, 4, 6, 8, 11, 14, 17, 20, 23, 26, 29-й день. Дітям по 6-10 мг/кг/добу в/в або внутрішном’язово. Таблетки по 0,3-0,6 г 1 раз на добу.
Призначають при грипі та респіраторних інфекціях; мазь - при герпесі, вагінітах, уретритах.
Кагоцел - синтетичний препарат на основі карбоксіметилцелюлози і поліфенолу - госиполу. Індукує синтез а- і ß-інтерферонів. Вже після одноразового прийому вони продукуються протягом тижня. Таблетки по 12 мг. Для лікування грипу і ОРВІ дорослим призначають у перші два дні по 2 таблетки 3 рази на день, у подальші два дні - по одній таблетці 3 рази на день. Усього на курс 18 таблеток, тривалість курсу - 4 дні. Профілактика респіраторно-вірусних інфекцій у дорослих проводиться 7-денними циклами: два дні - по 2 таблетки 1 раз на день, 5 днів перерва, потім цикл повторити. Тривалість профілактичного курсу - від одного тижня до декількох місяців. Для лікування герпесу в дорослих призначають по 2 таблетки 3 рази на день протягом 5 днів. Всього на курс 30 таблеток, тривалість курсу 5 днів. Для лікування грипу і ОРВІ дітям у віці від 6 років призначають у перші два дні по 1 таблетці 3 рази на день, у подальші два дні - по одній таблетці 2 рази на день. Усього на курс - 10 таблеток, тривалість курсу - 4 дні.
Імунофан і дібазол - (див. вище) теж є інтерфероногенами.
Дипіридамол (курантил) - судинорозширювальний препарат, застосовується по 0,05 г 2 рази на день з інтервалом 2 год. 1 раз на тиждень збільшує рівень гамма-інтерферону, лікує вірусні інфекції.
Анаферон - містить низькі дози антитіл до гамма-інтерферону, тому має імуномодулюючі властивості. Застосовують при вірусних інфекціях верхніх дихальних шляхів (грип, ОРВІ) по 5-8 таб. на перший день і по 3 на 2-5-й день. Для профілактики - по 0,3 г, 1 таб. протягом 1-3 міс.
Препарати, що одержують з клітин і органів системи імунітету
Тимусні пептиди і гормони Найважливішою особливістю тимічних пептидів (що походять з епітеліоїдних, стромальних клітин, телець Гассаля, тимоцитів та ін.) як гормонів є короткочасність і короткодистантність їх дії на клітини-мішені, чим і визначається терапевтична тактика. Лікувальні препарати отримують різними способами з екстрактів тимусу тварин. Тимусні пептиди мають загальну для всієї групи властивість підсилювати диференціювання клітин лімфоїдної системи, змінюючи не тільки функціональну активність лімфоцитів, але і викликаючи секрецію цитокінів, наприклад ІЛ-2.
Показаннями для призначення препаратів цієї групи є клінічні і лабораторні ознаки недостатності T-клітинного імунітету: інфекційні або інші синдроми, що асоціюються з імунологічною недостатністю; лімфопенія, зниження абсолютного числа Т-лімфоцитів, індексу співвідношення CD4+/CD8+ лімфоцитів, проліферативної відповіді на мітогени, депресія реакцій підвищеної чутливості сповільненого типу в шкірних тестах та ін.
Тимічна недостатність може бути гострою і хронічною. Гостра тимічна недостатність формується при інтоксикаціях, фізичному або психоемоційному стресі, на фоні важко перебігаючих гострих інфекційних процесів. Хронічна характеризує Т-клітинні і комбіновані форми імунодефіцитів. Тимусну недостатність не слід коригувати імуностимулюючими засобами, вона повинна заміщатися препаратами тимусних пептидів-гормонів.
Замісна терапія гострої тимусної недостатності зазвичай вимагає короткого курсу в режимі насичення тимусних пептидів на фоні симптоматичної терапії. Хронічна тимусна недостатність заміщається регулярними курсами тимусних пептидів. Зазвичай перші 3-7 днів препарати вводять у режимі насичення, а потім продовжують як підтримуючу терапію.
Природжені форми імунологічної недостатності Т-клітинного типу майже не піддаються корекції тимусними чинниками, як правило, через генетично детерміновані дефекти клітин-мішеней або продукції медіаторів (наприклад, ІЛ-2 і ІЛ-3). Набуті імунодефіцити добре коригуються тимічними чинниками, якщо генез імунодефіциту обумовлений тимусною недостатністю і, як наслідком, незрілістю Т-клітин. Проте тимусні пептиди не коригують інші дефекти Т-лімфоцитів (ферментні та ін.).
Тималін - комплекс пептидів тимусу телят. Ліофілізований порошок у флаконах по 10 мг розчиняють в 1-2 мл ізотонічного розчину хлориду натрію. Вводять в/м дорослим по 5-20 мг (30-100 мг на курс); дітям до 1 року по 1 мг; 4-6 років по 2-3 мг; 4-14 років - 3,5 мг протягом 3-10 днів. Рекомендується при гострих і хронічних вірусних і бактеріальних інфекціях, опіках, виразках, інфекційній бронхіальній астмі, хворобах, що асоціюються з імунодефіцитом.
Тактивін - комплекс поліпептидів тимусу телят. Випускається у флаконах по 1 мл - 0,01% розчину. При хронічних неспецифічних захворюваннях легень оптимальна доза тактивіну 1-2 мкг/кг. Препарат вводиться по 1 мл (100 мкг) підшкірно протягом 5 днів, потім 1 раз на тиждень протягом 1 міс. Надалі проводяться 5-денні щомісячні повторні курси. Рекомендується при гнійно- септичних процесах, лімфолейкозі, офтальмогерпесі, пухлинах, псоріазі, розсіяному склерозі і захворюваннях, що асоціюються з імунодефіцитом.
Тимостимулін - комплекс поліпетидів тимусу великої рогатої худоби, вводиться в/м в дозі 1 мг на 1 кг маси протягом 7 днів, потім 2-3 рази на тиждень. Такий режим введення був використаний у терапії комбінованих форм первинної імунологічної недостатності. Якнайкращий клінічний ефект спостерігається у хворих при дефектах функціональної активності ефекторів клітинного імунітету. Можливі алергічні реакції на препарат.
Задаксін (тимозин альфа-1) індукує маркери диференціації зрілих Т-клітин на лімфоцитах, виділених з кісткового мозку дорослих тимектомованих мишей, та постдиференційну активність до індукції лімфокінів і рецепторів лімфокінів на лімфоцитах периферичної крові, посилює функцію Т-клітин, збільшуючи ефективність дозрівання Т-клітин та їх здатність продукувати цитокіни, інтерферон-гамма (ІФН-g), інтерлейкін-2 (ІЛ-2) та інтерлейкін-3 (ІЛ-3) після активації мітогенами або антигенами, та регулює і збільшує експресію високоаффінного рецептора ІЛ-2. Крім того, тимозин альфа-1 збільшує активність природних кілерів і посилює відповідь антитіл на Т-клітинозалежні антигени. Тимозин альфа-1 призначають для лікування хронічного гепатиту В та С, в тому числі в складі комбінованої терапії разом з інтерфероном.
Препарат вводять п/ш по 1,6 мл (терапевтична доза - 900 мкг/м ) двічі на тиждень, з 3-4-денними проміжками між ін’єкціями, курс 6-12 міс. Для пацієнтів з масою тіла менше 40 кг доза становить 40 мкг/кг. Задаксін можна застосовувати як монотерапію, так і в поєднанні з інтерфероном (згідно з вказаною дозою та графіком для інтерферону).
Тимулін - поліпептид, що циркулює з кров’ю, виділяється епітелієм вілочкової залози. Препарат підвищує функціональну активність Т-лімфоцитів. У великих дозах він стимулює Т-супресори, у малих - Т-хелпери и Т-ефектори. Найбільший ефект досягається при підшкірному введені 5 мкг щоденно протягом 5-10 днів.
Препарати крові та імуноглобулінів
Пасивна, замісна імунотерапія включає групу методів, заснованих на введенні хворому ззовні готових імунологічних чинників. У клінічній практиці використовуються три види препаратів людського імуноглобуліну: нативна плазма, імуноглобулін для внутрішньом’язового введення та імуноглобулін для внутрішньовенного введення.
Автогемотрансфузія служить альтернативою алогенної гемотрансфузії. При планових операціях рекомендується (Шандер, 1999) завчасна заготовка автокрові з введенням еритропоетину 1 раз на тиждень у дозі 400 Од/кг 3 тижні, а також рекомбінантних стимуляторів лейкопоезу (ГМ-КСЧ), ІЛ-11, стимулюючого тромбоцитопоез.
Лейкоцитарна маса використовується як засіб замісної терапії при імунодефіцитних станах за фагоцитарною системою. Доза лейкомаси складає 3-5 мл на 1 кг маси тіла.
Стовбурові клітини - автологичні і алогенні, кістковомозкові та виділені з крові, вони здатні відновлювати функції органів і тканин за рахунок диференціювання у зрілі клітини.
Плазма крові нативна (рідка, заморожена) містить не менше 6 г загального білку в 100 мл, в т.ч. альбуміну 50% (40-45 г/л), альфа 1-глобуліну - 45%, альфа2-глобуліну - 8,5% (9-10 г/л), бета-глобуліну 12% (11-12 г/л), гамма-глобуліну - 18% (12-15 г/л). У ній можуть міститися цитокіни, ABO-антигени, розчинні рецептори. Випускається у флаконах або пластикатних мішках по 50-250 мл. Плазму нативну слід застосовувати у день її виготовлення (не пізніше 2-3 годин після відділення від крові). Заморожену плазму можна зберігати при температурі -25 °С і нижче протягом 90 днів. При температурі -10 °С термін зберігання до 30 днів.
Переливання плазми здійснюють з урахуванням сумісності за групами крові (АВО). На початку переливання необхідно проводити біологічну пробу і при виявленні ознак реакції припинити трансфузію.
Суху (ліофілізовану) плазму, зважаючи на зниження лікувальної повноцінності внаслідок денатурації частини нестабільних білкових компонентів, значного вмісту полімерних і агрегованих IgG, високої пірогенності, недоцільно застосовувати для імунотерапії синдромів недостатності антитіл.
Імуноглобулін людський нормальний внутрішньом’язовий. Препарати виготовляються з суміші понад 1000 сироваток крові донорів, завдяки чому містять широкий спектр антитіл різної специфічності, що відображає стан колективного імунітету контингенту донорів. Призначаються для профілактики інфекційних захворювань: гепатиту, кору, кашлюку, менінгококової інфекції, поліомієліту. Проте вони малопридатні для замісної терапії синдромів недостатності антитіл при первинних і вторинних імунодефіцитах. Велика частина імуноглобуліну руйнується у місці введення, що, в кращому разі, може викликати корисну імуностимуляцію.
Налагоджений випуск гіперімунних внутрішньом’язових імуноглобулінів, таких як протистафілококовий, протигрипозний, протиправцевий, протиботулічний, що вживаються для специфічної імунотерапії.
Внутрішньовенні імуноглобуліни (ВІГ) безпечні у плані перенесення вірусних інфекцій, містять достатню кількість IgG3, відповідального за нейтралізацію вірусів, з активністю Fc-фрагмента. Показання до застосування:
1. Захворювання, при яких ефект ВІГ переконливо доведений:
- первинні імунодефіцити (Х-зв’язана агаммаглобулінемія; загальний варіабельний імунодефіцит; транзиторна гіпогаммаглобулінемія дітей; імунодефіцит з гіперглобулінемією М; дефіцит підкласів імуноглобуліну G; дефіцит антитіл з нормальним рівнем імуноглобулінів; важкі комбіновані імунодефіцити всіх типів; синдром Віськотта-Олдріча; атаксія-телеангіоектазія; карликовість з вибірково короткими кінцівками; X-зв’язаний лімфопроліферативний синдром.
- вторинні імунодефіцити: гіпогаммаглобулінемія; профілактика інфекцій при хронічному лімфолейкозі; профілактика цитомегаловірусної інфекції при алогенній пересадці кісткового мозку та інших органів; синдром відторгнення при алогенній пересадці кісткового мозку; хвороба Кавасакі; СНІД у педіатричній практиці; хвороба Жільєна Пані; хронічні демієлінізуючі запальні полінейропатії; гостра і хронічна імунна тромбоцитопенічна пурпура, зокрема у дітей і пов’язана з ВІЛ-інфекцією; автоімунна нейропенія.
2. Захворювання, при яких ВІГ ймовірно ефективний: злоякісні новоутворення з дефіцитом антитіл; профілактика інфекцій при мієломній хворобі; ентеропатії, що супроводжуються втратою білка і гіпогаммаглобулінемією; нефротичний синдром з гіпогаммаглобулінемією; неонатальний сепсис; важка міастенія; бульозний пемфігоїд; коагулопатія з наявністю інгібітору до чинника VIII; автоімунна гемолітична анемія; неонатальна авто- або ізоімунна тромбоцитопенічна пурпура; постінфекційна тромбоцитопенічна пурпура; синдром антикардіоліпінових антитіл; мультифокальні нейропатії; гемолітикоуремічний синдром; системний ювенільний артрит; спонтаний аборт (антифосфоліпіновий синдром); хвороба Шенлейна-Геноха; важка IgA-нейропатія; стероїдзалежна бронхіальна астма; хронічний синусит; вірусні інфекції (Епштейна-Барра, респіраторно-синцитіальна, парво-, адено-, цитомегаловірусна та ін.); бактеріальні інфекції; розсіяний склероз; гемолітичні анемії; вірусний гастрит; синдром Еванса.
3. Захворювання, при яких застосування ВІГ, можливо, буде ефективним: судомні напади, що не піддаються лікуванню; системний червоний вовчак; дерматоміозит, екзема; ревматоїдний артрит; опікова хвороба; м’язова атрофія Дюшена; цукровий діабет; тромбоцитопенічна пурпура, пов’язана з введенням гепарину; некротичний ентероколіт; ретинопатія; хвороба Крона; множинна травма, рецидивуючий середній отит; псоріаз; перитоніт; менінгіт; менінгоенцефаліт.
Особливості клінічного застосування ВІГ
Існує декілька варіантів лікувально-профілактичного застосування імуноглобулінів: замісна терапія при імунодефіцитах, ускладнених інфекцією; імунотерапія хворих з важкою інфекцією (сепсис); пригнічуюча імунотерапія при автоалергічних і алергічних захворюваннях.
Гіпогаммаглобулінемії зазвичай зустрічаються у дітей з активними бактерійними інфекціями. У таких випадках імунотерапію слід проводити у режимі насичення, одночасно з активною протимікробною хіміотерапією. Проводять переливання нативної (свіжої або кріоконсервованої) плазми у разовій дозі 15-20 мл/кг маси тіла.
ВІГ вводять у добовій дозі 400 мг/кг внутрішньовенно крапельно або інфузійно по 1 мл/кг/год недоношеним і 4-5 мл/кг/год доношеним дітям. Недоношеним дітям з масою тіла менше 1500 г і рівнем IgG 3 г/л і нижче ВІГ вводять для профілактики інфекцій. При імунодефіцитах з низьким рівнем IgG у крові ВІГ вводять до досягнення концентрації IgG у крові не нижче за 4-6 г/л. При важких гнійно-запальних захворюваннях вводять щодня 3-5 ін’єкцій або через день до 1-2,5 г/кг. У початковий період інтервали між вливаннями можуть бути 1-2 дні, в кінці до 7 днів. Достатніми виявляється 4-5 введень, тож 2-3 тижні хворий у середньому отримує 60-80 мл плазми або 0,8-1,0 г ВІГ на 1 кг маси тіла. За місяць переливається не більше 100 мл плазми, або 1,2 г ВІГ на 1 кг маси тіла хворого.
Після припинення загострень інфекційних проявів у дитини з гіпогаммаглобулінемією, а також по досягненню рівнів не нижче 400-600 мг/дл слід переходити на режим підтримуючої замісної імунотерапії. Клінічно ефективне припинення у дитини загострень осередків інфекції корелює з претрансфузійними рівнями вище 200 мг/дл (відповідно посттранфузійний рівень наступного дня після переливання плазми - вище 400 мг/дл). Це вимагає щомісячного введення 15-20 мл/кг маси тіла нативної плазми або 0,3-0,4 г/кг ВІГ. Для отримання якнайкращого клінічного ефекту необхідна тривала і регулярна замісна терапія. Впродовж 3-6 місяців після завершення курсу імунотерапії спостерігається поступове наростання повноти санації осередків хронічної інфекції. Максимально цей ефект виявляється через 6-12 місяців безперервної замісної імунотерапії.
Інтраглобін-ВІГ містить у 1 мл 50 мг IgG і близько 2,5 мг IgA, застосовують при імунодефіцитах, інфекціях, автоімунних захворюваннях.
Пентаглобін-ВІГ збагачений IgM і містить: IgM - 6 мг, IgG - 38 мг, IgA - 6 мг у 1 мл. Застосовують при сепсисі, інших інфекціях, імунодефіциті: новонародженим 1 мл/кг/год., по 5 мл/кг щодня - 3 дні; дорослим 0,4 мл/кг/год, потім 0,4 мл/кг/год, далі безперервно 0,2 мл/кг до 15 мл/кг/год протягом 72 год. - 5 мл/кг 3 дні, при необхідності - повторний курс.
Октагам-ВІГ містить у 1 мл 50 мг білків плазми, з них 95% IgG; менше 100 мкг IgA, і менше 100 мкг IgM. Близький до нативного IgG плазми крові, присутні всі субкласи IgG. Показання - природжена агаммаглобулінемія, варіабельні та комбіновані імунодефіцити, тромбоцитопенічна пурпура, хвороба Кавасакі, пересадка кісткового мозку.
При імунодефіциті його вводять до рівня IgG у плазмі крові 4-6 г/л. Початкова доза 400-800 мг/кг, з подальшим введенням 200 мг/кг кожні 3 тижні. Для досягнення рівня IgG 6 г/л необхідно ввести 200-800 мг/кг на місяць. Для контролю визначають рівень IgG у крові.
Для лікування і профілактики інфекцій дози ВІГ залежать від виду інфекційного процесу. Як правило, його вводять якомога раніше. При цитомегаловірусній інфекції (ЦМВ) доза повинна складати 500 мг/кг щотижня протягом 12 тижнів, тому що період напіввиведення підкласу IgG3, відповідального за нейтралізацію вірусу, складає 7 днів, а клінічна інфекція проявляється між 4-12-м тижнями після інфікування. Одночасно призначають противірусні препарати, що синергічно діють.
Для профілактики неонатального сепсису у недоношених дітей вагою від 500 до 1750 г рекомендується вводити від 500 до 900 мг/кг/добу IgG для підтримки його концентрації не менше 800 мг/кг під контролем рівня IgG у крові. Підвищення рівня IgG зберігається в середньому 8-11 днів після введення. Введення IgG вагітним після 32 тижня знижувало ризик інфекції у новонароджених.
Препарати ВІГ застосовують і для лікування сепсису, особливо у поєднанні з антибіотиками. Рівень, що рекомендується, у крові більше 800 мг/кг.
Після алогенної трансплантації кісткового мозку для профілактики ЦМВ і інших інфекцій ВІГ вводять щотижня протягом 3 місяців, а потім 500 мг/кг кожні 3 тижні протягом 9 місяців.
При лікуванні автоімунних захворювань дози складають 250-1000 мг/кг протягом 2-5 днів кожні 3 тижні. Дітям з автоімунною тромбоцитопенічною пурпурою вводять по 400 мг/кг 2 дні, дорослим - 1 г/кг протягом 2-х або 5-ти днів.
Механізм дії імуноглобулінів залежить від стану Fc-рецепторів лейкоцитів: зв’язуючись з ними, імуноглобуліни підсилюють функції при інфекції, і, навпаки, пригнічують при алергії.
Антирезусний імуноглобулін пригнічує у резус-негативної жінки синтез антитіл проти резус-позитивного плоду за типом зворотного зв’язку.
Механізм дії IgG полягає в специфічному і неспецифічному ефекті. Специфічний пов’язаний з дією невеликої кількості завжди присутніх антитіл, неспецифічний - з імуномодулюючим ефектом. Обидва ефекти зазвичай опосередковані через Fc-рецептори лейкоцитів. Зв’язуючись з Fc-рецепторами лейкоцитів, імуноглобуліни активують їх функції, зокрема фагоцитоз. Якщо серед молекул імуноглобуліну є антитіла, то вони можуть опсонувати бактерії або нейтралізувати віруси.
Новіков Д.К. і Новікова В.І. (2004) розробили спосіб прогнозування ефективності імуноглобулінових препаратів. Було виявлено, що лікувальний ефект імуноглобулінових препаратів залежить від наявності Fc-рецепторів на лейкоцитах хворих. Спосіб полягає в тому, що в крові хворих перед лікуванням визначають кількість лейкоцитів, що несуть рецептори для Fc-фрагментів імуноглобулінів, і здатність лейкоцитів до сенсибілізації антистафілококовими імунопрепаратами. За наявності 8% і більше лімфоцитів і 10% і більше гранулоцитів у кількості понад 100 в 1 мкл крові, що мають Fc-рецептори, і позитивної реакції на перенесення сенсибілізації прогнозують ефективність імунотерапії.
Результати по впливу імунопрепарату на сенсибілізацію лімфоцитів оцінюють у реакції пригнічення міграції лейкоцитів, використовуючи антигени, що відповідають антитілам в антисироватці, наприклад, антигени стафілокока. Якщо антигени стафілокока пригнічують міграцію лейкоцитів, оброблених антистафілококовою плазмою, але не пригнічують міграцію лейкоцитів, оброблених нормальною плазмою, реакція вважається позитивною.
Запропонований спосіб дозволяє прогнозувати ефективність як специфічної (при використанні імунних препаратів), так і неспецифічної (за Fc-рецепорами) імунотерапії імуноглобулінами.
Моноклональні антитіла мишей проти лімфоцитів і цитокінів людини застосовують для пригнічення автоімунних реакцій, трансплантаційного імунітету (див. нижче).
Препарати кісткового мозку, лейкоцитів і селезінки
Мієлопід отримують з культури кістковомозкових клітин свиней. Він містить імуномодулятори кістковомозкового походження - мієлопептиди. Мієлопід стимулює протипухлинний імунітет, фагоцитоз, клітини-антитілопродуценти, проліферацію гранулоцитів і макрофагів у кістковому мозку. Мієлопід використовується при лікуванні септичних, затяжних і хронічних інфекційних захворювань бактерійної природи, вторинних імунодефіцитів, оскільки має здатність підсилювати синтез антитіл у присутності антигенів. Мієлопід (флакон 5 мг) вводять в/м щодня або через день. Разова доза 0,040,06 мг/кг. Курс терапії складається з 3-10 ін’єкцій через день.
Лейкоцитарний чинник перенесення ("трансфер-чинник") - група біологічно активних речовин, що екстрагуються з лейкоцитів здорових або імунізованих донорів за допомогою багатократних послідовних заморожувань і розморожувань. Трансфер-фактори підсилюють гіперчутливість сповільненого типу до конкретних антигенів. Препарат перешкоджає розвитку імунологічної толерантності, підсилює диференціювання Т-клітин, хемотаксис нейтрофілів, утворення інтерферонів, синтез імуноглобулінів (в основному класу М). Разова доза складає для дорослих 1-3 одиниці сухої речовини. Використовується у лікуванні первинних імунодефіцитів, особливо макрофагального типу, і терапії вторинних імунодефіцитів лімфоїдного типу (при дефектах диференціювання і проліферації Т-клітин, порушенні хемотаксису і презентації антигенів).
Цитокіни - група біологічно активних глікопептидів-медіаторів, що виділяються імунокомпетентними клітинами, а також фібробластами, клітинами ендотелію, епітелію. Основні напрями цитокінотерапії:
- пригнічення продукції цитокінів запалення (ІЛ-1, ФНП-а) за допомогою протизапальних засобів і моноклональних антитіл;
- корекція цитокінами недостатності імунореактивності (препарати ІЛ-2, ІЛ- 1, інтерферони);
- посилення цитокінами імуностимулюючого ефекту вакцин;
- стимуляція цитокінами протипухлинного імунітету.
Беталейкін - рекомбінантний ІЛ-l ß, випускається в ампулах по 0,001; 0,005 або 0,0005 мг (5 ампул). Стимулює лейкопоез при лейкопеніях, викликаних цитостатиками і опромінюванням, диференціювання імунокомпетентних клітин. Застосовують в онкологи, при післяопераційних ускладненнях, затяжних гнійно- септичних інфекціях. Вводять в/в крапельно у дозі 5 нг/кг для імуностимуляції; 15-20 нг/кг для стимуляції лейкопоезу щодня на 500 мл 0,9% розчину натрію хлориду протягом 1-2 год. Курс - 5 інфузій.
Ронколейкін - рекомбінантний ІЛ-2. Стимулює проліферацію T-лімфоцитів, активує їх, внаслідок чого вони стають цитотоксичними, кілерними клітинами, при цьому їх літичні можливості розширюється, і вони стають здатними знищувати патогенні мікроорганізми і малігнізовані клітини. Підсилює утворення імуноглобулінів В-лімфоцитами, активує функцію моноцитів і тканинних макрофагів. Показання: ознаки імунодефіциту, гнійно-запальні захворювання, сепсис, перитоніт, абсцеси і флегмони, піодермії, туберкульоз, гепатит, СНІД, онкологічні захворювання. При сепсисі вводять по 0,25-1 мг (25 000-1 000 000 MО) у 200-400 мл 0,9% розчину хлориду натрію в/в крапельно із швидкістю 1-2 мл/хв протягом 4-6 год., при онкологічних захворюваннях - 1-2 млн ОД 2-5 разів з інтервалами 1-3 дні, по 25 000 МО у 5 мл фізіологічного розчину вводять при синуситах у верхньощелепну або лобову пазухи; інсталяції в уретру при хламідіозі щодня по 50 000 МО (14-20 діб); перорально при ієрсинеозах і діареях по 500 0002 500 000 МО у 15-30 мл дистильованої води натщесерце щоденно 2-3 дні. Ампули по 0,25 мг (250 000 МО), 0,5 мг (500 000 МО), 1 мг (1 000 000 МО).
Нейпоген (філграстим) - рекомбінантний гранулоцитарний колонієстимулюючий чинник (Г-КСЧ), стимулює утворення функціонально активних нейтрофілів і частково моноцитів вже у перші 24 год. після введення, активує гемопоез (для набору автокрові та кісткового мозку з метою пересадки). Застосовують при нейтропеніях, у тому числі при хіміотерапії в дозі 60 млн ОД (2 мл, 10 мкг/кг/доб.) п/ш 1 раз на добу. Якщо число нейтрофілів стає вище 1х109/л 3 дні поспіль, то дозу препарату знижують до 30 млн ОД (1 мл, 5 мкг/кг/доб.) п/ш. Відміну препарату проводять після того, як число нейтрофілів перевищує 1х109/л ще на протязі 3 днів. Для профілактики інфекцій у дозі 30 млн ОД (1 мл, 5 мкг/кг/доб.) підшкірно або в/в через 24 год. після циклу лікування протягом 1014 днів. При вродженій нейтропенії 12 мкг/кг на добу підшкірно щодня.
Лейкомакс (молграмостим) - рекомбінантний гранулоцитарний макрофагальний колонієстимулюючий чинник (ГМ-КСЧ). Застосовують при лейкопеніях у дозі 1-10 мкг/кг/добу, підшкірно за показаннями.
Граноцит (ленограстим) - гранулоцитарний колонієстимулюючий чинник, стимулює проліферацію попередників гранулоцитів, нейтрофілів. Застосовують при нейтропеніях по 2-10 мкг/кг/добу протягом 6 днів.
Лейкінферон - комплекс цитокінів першої фази імунної відповіді, включає ІФН-а, ІЛ-1, ІЛ-6, ІЛ-12, ФНП-а, MIF. При бактеріальних інфекціях курс лікування повинен бути інтенсивним (через день по одній амп. в/м) і лише при відновленні імунітету - підтримуючим (2 рази на тиждень по 1 амп. в/м).
Інтерферони. Класифікація інтерферонів за їх походженням представлена у табл. 1.
Таблиця 1
Класифікація інтерферонів
Джерело інтерферону |
Препарат |
Клітина-мішень |
Ефект |
Лейкоцити |
а-інтерферон (егіферон, велферон) |
Інфікована вірусом клітина, макрофаги, NK, епітелій |
Антивірусний, антипроліферативний |
Фібробласти |
ß-інтерферон (фіблоферон, бетаферон) |
Інфікована вірусом клітина, макрофаги, NK, епітелій |
Антивірусний, антипроліферативний |
Т-, В-клітини чи NK-клітини |
у-інтерферон (гамма-ферон, імуноферон) |
Т-клітини і NK |
Посилення цитотоксичності, антивірусний |
Біотехнологічний |
Рекомбінантний а2-інтерферон (реоферон, інтрон А) |
Те ж |
Те ж |
Біотехнологічний |
Ω-інтерферон |
Те ж |
Противірусний, протипухлинний |
Механізм імуномодулюючої дії інтерферонів реалізується через посилення експресії рецепторів на мембранах клітин і через залучення у диференціювання. Вони активують NK, макрофаги, гранулоцити, пригнічують пухлинні клітини. Ефекти різних інтерферонів відрізняються. Інтерферони I типу - а і ß - стимулюють експресію на клітинах MHC I класу, а також активують макрофаги, фібробласти. Інтерферон-гамма II типу підсилює функції макрофагів, експресію MHC II класу, цитотоксичність NK і Т-кілерів. Біологічне значення інтерферонів не обмежується тільки вираженим противірусним ефектом, вони проявляють антибактеріальну й імуномодулюючу активність.
Інтерфероновий статус імунокомпетентної людини у нормі визначається кількостями слідів цих глікопротеїнів у крові (<4 МОд/мл) і на слизових оболонках, але лейкоцити здорових людей при антигенному подразненні мають виражену здатність синтезувати інтерферони. При хронічних вірусних захворюваннях (герпес, гепатит та ін.) здатність до вироблення інтерферонів у хворих знижена. Спостерігається синдром дефіциту інтерферону. В той же час у дітей у випадках первинних імунодефіцитів лімфоїдного типу інтерферонна функція лейкоцитів збережена. При антигенному стимулі у нормі виробляються всі типи інтерферонів, проте найбільше значення для місцевого противірусного імунного статусу має титр а-інтерферону.
Інтерферони у дозах до 2 млн МОд надають імуностимулюючий ефект, а їх високі дози (10 млн МОд) викликають імуносупресію.
Необхідно пам’ятати, що всі препарати інтерферонів можуть викликати лихоманку, грипоподібний синдром, нейтропенії і тромбоцитопенії, алопецію, дерматити, порушення функції печінки і нирок і ряд інших ускладнень.
Лейкоцитарний а-інтерферон (егіферон, валферон) використовується як профілактичний препарат у формі місцевих аплікацій на слизову оболонку в епідемічні періоди і при лікуванні ранніх стадій гострих респіраторних та інших вірусних захворювань. При вірусних ринітах необхідне введення інтраназально достатньо великої дози (3x106МОд) 3 рази на день у ранній період захворювання. Препарат швидко виводиться із слизом та інактивується його ферментами. Застосування його більше тижня може викликати посилення запалення. Очні інтерферонові краплі використовують при вірусних ураженнях ока.
Інтерферон-ß (бетаферон) застосовують для лікування розсіяного склерозу, він гальмує реплікацію вірусів у мозковій тканині, активує супресори імуної відповіді.
Людський імунний у-інтерферон (гаммаферон, інгарон) має цитотоксичні ефекти, модулює активність Т-лімфоцитів і активує В-клітини. При цьому препарат може викликати пригнічення антитілоутворювання, фагоцитозу і модифікувати відповідь лімфоцитів. Ефект у-інтерферону на Т-клітини зберігається 4 тижні. Застосовують при псоріазі, ВІЛ-інфекції, атопічному дерматиті, пухлинах.
Дози препаратів інтерферону для парентерального введення підбираються індивідуально: від декількох тисяч одиниць на 1 кг маси тіла до декількох мільйонів одиниць на 1 ін’єкцію. Курс 3-10 ін’єкцій. Побічні реакції: грипоподібний синдром. Випускають интерферон у у флаконах по 100 000 МО, 500 000 МО, 1 000 000 МО, 2 000 000 МО.
Рекомбінантний інтерферон альфа-2ß (інтрон А) призначають при наступних захворюваннях:
множинна мієлома - підшкірно 3 рази на тиждень, починаючи з дози 2х105 МОд/м2;
саркома Капоши - по 50х10 МОд/м підшкірно щодня протягом 5 днів, потім слідує перерва у 9 днів, після чого курс повторюють;
злоякісна меланома - по 10х106 МОд/м2 підшкірно 3 рази на тиждень через день не менше 2 місяців;
волохато-клітинний лейкоз - підшкірно по 2х106 МОд/м2 3 рази на тиждень 1-2 міс.;
папіломатоз, вірусний гепатит - початкова доза 3х106 МОд/м2 3 рази на тиждень упродовж 6 місяців після хірургічного видалення папілом і 3-4 місяці - при гепатиті.
Лаферон (лаферобіот) - рекомбінантний інтерферон a-2ß, застосовують у терапії дорослих і дітей при: гострому і хронічному вірусному гепатиті; гострих вірусних і вірусно-бактеріальних захворюваннях, рино- і коронавірусній, парагрипозній інфекціях, ОРВІ; при менінгоенцефаліті; при герпетичних захворюваннях, оперезуючому лишаї, ураженні шкіри, геніталій, кератиті; гострих і хронічних септичних захворюваннях (сепсис, септицемія, остеомієліти, деструктивна пневмонія, гнійний медіастенит); розсіяному склерозі (ін’єкції не менше чим один рік); раку нирок, молочної залози, яєчника, сечового міхура, меланомі (зокрема у дисемінованій формі); гемобластозах: волохатоклітинному лейкозі, хронічному мієлолейкозі, гострому лімфобластному лейкозі, лімфобластній лімфосаркомі, Т-клітинній лімфомі, множинній мієломі, саркомі Капоши; як засіб, який знімає інтоксикацію при опромінюванні і хіміотерапії онкологічних хворих.
Випускається лаферон по 100 тис. МОд, 1 млн МОд, 3 млн МОд, 5 млн МОд, 6 млн МОд, 9 млн МОд і 18 млн МОд.
Призначають: при герпес-зостер обколюють по ходу нерва поблизу висипання 2-3 млн МОд у 5 мл фізрозчину і наносять на папули лаферон, змішаний з косметичною емульсією ЛА-КОС (або дитячим кремом) в співвідношенні 1 млн МОд лаферону на 1-2 см крему; при гострому вірусному гепатиті В в/м по 1-2 млн МОд 2 рази на добу 10 днів; при хронічному вірусному гепатиті В в/м по 5 млн МОд 3 рази в тиждень 4-6 тижнів (при гіпертермічній реакції за 20-30 хв до введення лаферона прийняти 0,5 г парацетамолу, за потребою прийом антипіретиків повторити через 2-3 години після ін’єкції лаферону); при хронічному вірусному гепатиті С в/м у дозі 3 млн МОд 3 рази на тиждень 6 місяців; при ОРВІ і грипі: в/м по 1-2 млн МОд 1-2 рази на день разом з інтраназальним введенням (1 млн МОд розвести у 5 мл фізрозчину, заливати у кожен носовий хід по 0,40,5 мл 3-6 разів на день, розчин підігріти до 30-35 °С); при постгрипозному менінгоенцефаліті вводити в/в 2-3 млн МОд 2 рази на добу (під захистом антипіретиків); при сепсисі в/м (крапельно на фізрозчині) введення у дозі 5 млн МОд 5 днів і більше; при дисплазії епітелію шийки матки, папіломі вірусного і герпетичного генезису, при хламідіозі в/м 3 млн МОд 10 днів і локально: 1 млн МОд лаферону змішати з 3-5 см косметичної емульсії ЛА-КОС (або дитячого крему), наносити за допомогою аплікатора на шийку матки щодня (бажано перед сном); при кератиті, кератокон’юнктивиті, кератоувеїті парабульбарно по 0,250,5 млн МОд 3-10 днів і лаферон в інстиляціях: 250-500 тис. МОд на 1 мл фізрозчину 8-10 разів на день; при бородавках в/м по 1 млн МОд 30 днів; при розсіяному склерозі в/м 1 млн МОд 2-3 рази на день 10 днів, потім 1 млн МОд 2-3 рази на тиждень 6 місяців; при раку різних локалізацій в/м 3 млн МОд 5 днів до хірургічного втручання, потім курсами по 3 млн МОд 10 днів через 1,5-2 місяця; при первинно обмеженій меланобластомі ендолімфатичне введення 6 млн МОд/м2 у комбінації з цитостатиками, підтримуюча терапія тижневими курсами: 2 млн МОд/м2 лаферону через день, 4 рази (курс - 8 млн МОд/м2) щомісячно; множинна 22 мієлома - в/м щодня у дозі 7 млн МОд/м впродовж 10 днів (курс - 70 млн МОд/м2) після курсу хіміо- і гамма-терапії, підтримуюча терапія тижневими курсами у дозі 2 млн МОд/м в/м, 4 введення через день, протягом 6 місяців, інтервал між курсами 4 тижні; саркома Капоши в/м 3 млн МОд/м 10 днів після цитостатичної терапії, підтримуюча терапія тижневими курсами - підшкірно 2 млн МОд/м 4 рази через день, 6 курсів з інтервалом 4 тижні; базально-клітинний рак - підшкірне введення у зону пухлини 3 млн МОд у 1-2 мл води для ін’єкцій, 10 днів, повторний курс через 5-6 тижнів.
Роферон-А - рекомбінантний інтерферон а-2а вводять в/м (до 36 млн МОд) або підшкірно (до 18 млн МОд). При волохато-клітинному лейкозі - 3 млн МОд/добу в/м 16-24 тижні; при мієломній хворобі - 3 млн МОд 3 рази на тиждень в/м; при саркомі Капоши і нирковоклітинній карценомі - 18-36 млн МОд на добу; вірусному гепатиті В - 4,5 млн МОд в/м 3 рази на тиждень 6 міс.
Віферон - рекомбінантний інтерферон a-2ß застосовують у вигляді свічок (по 150 тис МОд, 500 тис МОд, 1 млн МОд), мазі (40 тис МОд у 1 г). Призначають при інфекційно-запальних захворюваннях (ОРВІ, пневмонія, менінгіт, сепсис та ін.), при гепатитах, при герпесі шкіри і слизових оболонок - 1 раз на день або через день у свічках; при герпесі - додатково змащують уражені ділянки шкіри маззю 2-3 рази на добу. Дітям свічки по 150 тис МОд 1 x 3 рази через 8 годин 5 днів. При гепатитах - по 500 тис. МОд.
Реаферон (інтераль) рекомбінантний інтерферон а2 призначають при гепатиті В, вірусному менінгоенцефаліті внутрішньом’язово по 1-2х106 МОд 2 рази на день 5-10 днів, потім дозу знижують. При грипі, кору може застосовуватися інтраназаль-Ко; при генітальному герпесі - мазь (0,5х106 МОд/г), оперізувальному - внутрішньом’язово по 1x106 МОд на день 3-10 днів. Використовують також для лікування пухлин.
Біостимулятори різного походження. Багато сигналів, зв’язуючих ЦНС і імунну систему, передаються біологічно активними речовинами, що виконують у ЦНС функції нейтромедіаторів і нейромодуляторів, а у периферичних тканинах - функції гормонів. До них відносять: гормони, біогенні аміни і пептиди. Нейрорегуляторні біологічні медіатори і гормони впливають на диференціювання лімфоцитів і їх функціональну активність. Наприклад, аденогіпофіз секретує такі імунотропні медіатори, як соматотропін, адрено-кортикотропний гормон, гонадотропні гормони, групу тиреотропних гормонів, а також спеціальний гормон - чинник зростання тимоцитів.
Гепарин - мукополісахарид, стимулює гемопоез, підсилює вихід лейкоцитів з кістковомозкового депо і підвищує функціональну активність клітин, підсилює проліферацію лімфоцитів у лімфовузлах, підвищує резистентність еритроцитів периферичної крові до гемолізу. У дозах 5-10 тис. Од має фібринолітичний, дезагрегуючий тромбоцити і слабкий імуносупресивний ефект, підсилює дію стероїдів і цитостатиків. При внутрішньошкірному застосуванні у декілька точок у малих дозах від 200 до 500 Од надає імунорегулюючий ефект - нормалізує понижений рівень лімфоцитів, їх спектр субпопуляції; надає при цьому стимулюючий ефект на нейтрофіли.
Вітаміни. Під впливом вітамінів змінюється активність біохімічних процесів у клітинах, у тому числі і імунологічних. Деякі форми імунологічної недостатності асоціюються з дефіцитом тих або інших вітамінів. Прикладом може бути первинна форма дефекту фагоцитозу - синдром Чедіак-Хігасі. При цьому захворюванні прийом вітаміну С у дозі 1 г на добу протягом декількох тижнів активує ферментні окислювально-відновні системи фагоцитів (нейтрофілів і макрофагів) до стадії компенсації їх бактерицидної функції.
Аскорбінова кислота нормалізує активність Т-лімфоцитів і нейтрофілів у хворих з початково зниженими показниками. Проте високі дози (10 г) викликають імунодепресію.
Вітамін Е (токоферолу ацетат, а-токоферол) міститься у соняшниковій, кукурудзяній, соєвій, обліпиховій олії, в яйцях, молоці, м’ясі. Має антиоксидантні та імуностимулюючі властивості; застосовується при м’язовій дистрофії, порушенні статевої функції, при хіміотерапії. Призначають всередину і внутрішньом’язово по 0,05-0,1 г на добу 1-2 міс. Призначення вітаміну Е у добовій дозі 300 МОд 6-7 днів перорально збільшує кількість лейкоцитів, Т- і В-лімфоцитів. У комбінації з селеном вітамін Е збільшує кількість антитілоутворюючих клітин. Вважають, що вітамін Е змінює активність ліпо- і циклооксигенази, підсилює продукцію ІЛ-2 та імунітет, пригнічує зростання пухлин. Токоферол у дозі 500 мг щодня нормалізує показники імунного статусу.
Цинку ацетат (10 мг 2 рази на день, 5 мг до 1 місяця) є стимулятором антитілогенеза і гіперчутливості сповільненого типу. Цинк-тимулін вважається одним з основних гормонів тимусу. Препарати цинку підвищують резистентність до респіраторних інфекцій. При дефіциті цього мікроелементу визначається кількісний дефіцит антитіло-продукуючих клітин, дефекти синтезу субкласу IgG2 і IgA. Описана окрема форма первинної імунологічної недостатності - ентеропатичний акродерматит з комбінованою імунологічною недостатністю, яка майже цілком коригується прийомом препаратів цинку, наприклад, сульфату цинку. Прийом препарату здійснюється постійно. Окисел цинку призначають у порошку після їди з молоком, соками. При акродерматиті - 200-400 мг на добу, потім - 50 мг на добу. Для грудних дітей 10-15 мг на добу, підліткам і дорослим - 15-20 мг на добу. Профілактично - 0,15 мг/кг на добу.
Літій має імунотропний ефект. Хлорид літію у дозі 100 мг/кг або карбонат літію у віковій дозі на прийом викликають імуномодулюючий ефект при імунологічній недостатності, обумовленій дефіцитом цього мікроелемента. Літій підсилює гранулоцитопоез, продукцію колонієстимулюючого чинника кістково- мозковими клітинами, що використовується у терапії гіпопластичних станів кровотворення, нейтропеніях і лімфопеніях. Активує фагоцитоз. Схема застосування препарату: дозу поступово підвищують з 100 мг до 800 мг на добу, а потім знижують до початкової.
Фітоімуномодулятори. Настої, відвари трав мають імуномодулюючу (імуностимулюючу) активність.
Елеутерокок при нормальному імунному статусі не змінює показники імунітету. Має інтерфероногенну активність. При дефіциті числа Т-клітин нормалізує показники, підсилює функціональну активність Т-клітин, активує фагоцитоз, неспецифічні реакції імунітету. Застосовують по 2 мл спиртного екстракту за 30 хв до їди 3 рази на день 3-4 тижні. У дітей для профілактики рецидивів ОРЗ по 1 краплі/1 рік життя 1-3 рази на добу 3-4 тижні.
Женьшень підвищує працездатність і загальну опірність організму до захворювань і несприятливих дій, не викликає шкідливих побічних явищ і може застосовуватися тривалий час. Корінь женьшеню - сильний збудник ЦНС, не має негативних ефектів, не порушує сон. Препарати женьшеню стимулюють тканинне дихання, збільшують газообмін, покращують склад крові, нормалізують ритм серця, підвищують світлочутливість очей, прискорюють процеси загоєння, пригнічують життєдіяльність деяких бактерій, підвищують стійкість до радіації. Препарати женшеню рекомендується застосовувати в осінньо-зимовий період. Найбільш стимулюючий ефект спостерігається при використанні порошку женьшеню і настоянки на спирті 40 градусів. Разове дозування складає 15-25 крапель спиртної настоянки (1:10) або 0,15-0,3 г порошку женьшеню. Приймати 2-3 рази на день до їди курсами по 30-40 днів, після чого зробити перерву.
Настій суцвіть ромашки аптечної. Містить ефірні олії, азулен, антимісову кислоту, гетерополісахариди, що мають імуностимулюючу активність. Використовують настій ромашки для підвищення активності імунної системи після переохолодження, при тривалих стресових ситуаціях, в осінньо-весняний період для профілактики простудних захворювань. Настій приймають всередину по 30-50 мл 3 рази на день протягом 5-15 днів.
Ехінацея (Echinacea purpurea) надає імуностимулюючу, протизапальну дію, активує макрофаги, секрецію цитокінів, інтерферонів, стимулює Т-клітини. Застосовують для профілактики простудних захворювань в осінньо-весняний період, а також для лікування вірусних і бактеріальних інфекцій верхніх дихальних шляхів, сечостатевого тракту та ін. Рекомендується 40 крапель 3 рази на день, розведених водою. Підтримуючі дози - 20 крапель 3 рази на день перорально протягом 8 тижнів.
Імунал - 80% соку ехінацеї пурпурної, 20% етанолу. Призначають по 20 крапель всередину кожні 2-3 год. при ГРЗ, грипі, потім 3 рази на день. Курс 1-8 тижнів.
Біостимулятори-адаптогени: настойка лимонника, відвари і настої причепи, чистотілу, календули, фіалки триколірної, солодкового кореня і кульбаби мають імунокоригуюючий ефект. Існують препарати: глицерам, ліквіритон, елексир грудний, калефлон, настойка календули.
Бактеріоімунотерапія. Дисбіози слизових оболонок грають важливу роль у патології. Антибіотикотерапія, цитостатична і променева терапія викликають порушення біоценозу слизових оболонок, у першу чергу кишечника, і тоді виникають дисбактеріози. Пробіотичні лактобактерії і біфідобактерії, колібактерії, виділяючи коліцини, пригнічують зростання патогенних бактерій. Проте важливе не тільки пригнічення патогенних бактерій і грибів, але і те, що при дисбіозі виникає недостатність необхідних біологічно активних речовин, що продукуються нормальною флорою: вітамінів (В 12, фолієвої кислоти), ліпополісахаридів кишкової палички, які стимулюють активність системи імунітету та ін. У результаті дисбактеріози супроводжуються імунодефіцитом. Тому препарати природної флори використовуються для відновлення нормального біоценозу кишечника, що грає важливу роль у стимуляції функцій імунної системи.
Грампозитивні лактобактерії і біфідобактерії стимулюють протиінфекційний і протипухлинний імунітет, індукують толерантність при алергічних реакціях. Вони безпосередньо викликають помірне виділення цитокінів імунокомпетентними клітинами. У результаті посилюється синтез секреторного IgA. З іншого боку, лактобактерії, проникаючи через слизову оболонку, можуть бути причиною інфекції та індукувати системну імунну відповідь, тому пробіотичні бактерії служать сильними імуномодуляторами, особливо в імунодефіцитному організмі. Препарати живих бактерій не застосовують одночасно з антибіотиками і хіміопрепаратами, пригнічуючими їх зростання.
Лактобактерії - антагоністи патогенних мікробів, виділяють ферменти і вітаміни. Рекомендується призначати спільно із специфічними бактеріофагами, що пригнічують патогенну флору. Недоцільно застосовувати їх при кандидозах, оскільки їх кислоти підсилюють зростання грибків.
Біфідумбактерин сухий - висушені живі біфідобактерії. Дорослим по 5 таб. 2-3 рази на день за 20 хв до їди. Курс до 1 міс. Дітям - у флаконах, розводять теплою кип’яченою водою (1 таб. - 1 чайну ложку) по 1-2 дози 2 рази на день. Застосовують при дисбактеріозах, ентеропатіях, штучному вигодовуванні дітей, лікуванні недоношених, гострих кишкових інфекціях (дизентерія, сальмонельоз та ін.), хронічних захворюваннях кишечника (гастрит, дуоденіт, коліт), променевій і хіміотерапії пухлин, кандидозних вагінітах, непереносимості їжі і харчовій алергії, дерматитах, екземі, нормалізації мікрофлори слизової оболонки ротової порожнини при стоматитах, парадонтитах, цукровому діабеті, хронічних захворюваннях печінки і підшлункової залози, роботі у шкідливих і екстремальних умовах.
Біфікол сухий - живі висушені біфідобактерії та кишкова паличка 107. Дорослим і дітям старше за 3 роки - за 20-30 хв до їди по 3-5 таб. 2 рази на день, запивати водою. Курс 2-6 тижнів.
Біфіформ містить не менше 10 Bifidobacterium lobgum, а також 10 Enfgrococcus faecium у капсулах. При дисбактеріозі I-II ступеня по 1 капсулі 3 рази на день, курс 10 днів, при дисбактеріозі II-III ступеня збільшення курсу до 2-2,5 тижнів.
Лінекс - комбінований препарат, містить три компоненти природної мікрофлори з різних відділів кишечника: в одній капсулі - 1,2х10 живих ліофілізованих бактерій Bifidobacterium infantis, Lactobacillus, Cl. dophilus і Str. faecium, стійких до антибіотиків і хіміопрепаратів. Підтримують мікробіоценоз у всіх відділах кишечника - від тонкої кишки до прямої. Призначають: дорослим по 2 капсули 3 рази на день запиваючи кип’яченою водою, молоком; дітям до 2-х років - по 1 капсулі 3 рази на день, запиваючи рідиною або змішуючи з нею вміст капсули.
Колібактерин сухий - висушена жива кишкова паличка, штам M-17, що є антагоністом для патогенних мікробів, стимулює імунітет, а також ферменти і вітаміни. Дорослим 3-5 таб. 2 рази на день за 30-40 хв до їди, запивають лужною мінеральною водою. Курс 3 тижні - 1,5 міс.
Біфікол - комбінований препарат.
Бактисубтіл - споробактерії культури ГР-5832 (АТСС 14893) 35 мг 109 спор, застосовують при діареях, дисбіозах по 1 капс. 3-10 разів на добу за 1 год. до їди.
Ентерол-250, на відміну від бактеріовміщуючих препаратів, має у складі дріжджі-сахароміцети (Saccharomycetes boulardii), які служать антагоністами патогенних бактерій і грибків. Рекомендується при діареях, дисбактеріозах, може застосовуватися у поєднанні з антибактеріальною терапією. Призначають дітям до 3 років по 1 капсулі 1-2 рази на добу 5 днів, дітям старше за 3 роки і дорослим по 1 капсулі 2 рази на добу 7-10 днів.
Хілак-форте містить продукти метаболічної активності пробіотичних штамів лактобацил і нормальних мікроорганізмів кишечника - кишкової палички і фекального стрептокока: молочна кислота, амінокислоти, коротколанцюгові жирні кислоти, лактоза. Сумісний з прийомом антибіотиків. Не рекомендується одночасне застосування антацидних препаратів через можливу нейтралізацію молочної кислоти, що входить у склад хілак-форте. Призначають у дозі 20-40 крапель 3 рази на день протягом 2-3 тижнів (дітям грудного віку 15-30 крапель 3 рази на добу), приймають у невеликій кількості рідини до або під час їди, виключаючи молоко і молочні продукти.
Гастрофарм - живі ліофілізовані клітини Lactobacillus bulgaricus 51 і метаболіти їх життєдіяльності (молочна і яблучна кислоти, нуклеїнові кислоти, ряд амінокислот, поліпептиди, полісахариди). Всередину 3 рази на добу, розжовувавши з невеликою кількістю води. Разова доза для дітей складає 1/2 таб., для дорослих - 1-2 таб.
Імуномодулюючі ефекти антибіотиків. Умовно-патогенні мікроби (стафілококи, стрептококи, кишкова паличка та ін.) є етіологічними чинниками, а також збудниками більшості захворювань, що мають інфекційно-запальний характер. Тому основним лікувальним заходом служить антибактеріальна терапія, зокрема, використання антибіотиків. Спроби "стерилізувати" хворого антибактеріальними засобами ведуть до дисбактеріозів, мікозів, що створюють нові проблеми.
Умовно-патогенні мікроби не викликають хвороби у більшості людей і є нормальними мешканцями шкіри і слизових оболонок. Причина їх активації - недостатня резистентність організму - імунодефіцит. Тому основою інфекційно- запальних хвороб служать уроджені або набуті, гострі і хронічні імунодефіцити, які створюють сприятливі умови для розмноження мікробів, що у нормі постійно елімінуються чинниками імунітету. Прикладом поширеного гострого імунодефіциту є синдром застуди, коли на фоні гіпотермії організму пригнічується природна резистентність до умовно-патогенних мікробів.
Із сказаного виходить, що без відновлення реактивності організму, пригнічення тільки мікрофлори часто є недостатнім для повного одужання. Більш того, багато антибактеріальних засобів пригнічують імунітет, створюють умови для контамінації організму резистентними до антибіотиків штамами. Ще більш посилює проблему поширене "профілактичне" застосування антибактеріальних засобів при вірусних інфекціях. Основні шляхи вирішення проблеми: одночасне застосування антибіотиків і засобів, що нормалізують пригнічені ланки системи імунітету; додаткове застосування засобів імунореабілітації; максимальне збереження і відновлення ендоекології організму. Можливі два види впливу антибіотиків на імунну відповідь: пов’язані з лізисом або пошкодженням бактерій і обумовлені прямим впливом на клітини імунної системи.
1. Ефекти, опосередковані пошкодженими бактеріями:
- пригнічення синтезу клітинної стінки (пеніциліни, кліндацимін, цефалоспоріни, карбапенеми та ін.) знижує стійкість бактеріальних клітин до дії бактерицидних чинників лейкоцитів і макрофагів;
- пригнічення синтезу білка (макроліди, ріфампіцин, тетрациклін, фторхінолони та ін.) викликає зміни клітинної мембрани мікроорганізмів і може підсилювати фагоцитоз за рахунок зниження експресії на поверхні бактерійних клітин білків з антифагоцитарними функціями, в той же час ці антибіотики пригнічують імунну відповідь у зв’язку з порушенням синтезу білка у клітинах системи імунітету;
- дезінтеграція мембрани грамнегативних бактерій і підвищення її проникності (аміноглікозиди, поліміксин В) збільшує чутливість мікроорганізмів до дії бактерицидних чинників.
2. Ефекти антибіотиків, що обумовлені звільненням з мікроорганізмів при їх руйнуванні біологічно активних речовин: ендотоксинів, екзотоксинів, глікопептидів та ін. Невеликі дози ендотоксинів необхідні для нормального розвитку імунітету, сприятливо впливають, стимулюють неспецифічну резистентність до бактеріальних і вірусних інфекцій, а також до раку. Це видно на прикладі кишкової палички, яка є нормальним мешканцем кишечника. При її руйнуванні виділяється невелика кількість ендотоксину, що стимулює місцевий і загальний імунітет. Тому при таких затяжних інфекціях часто ефективні препарати бактеріальних ліпополісахаридів - продигіозан, пірогенал і лікопід. Проте при важкій інфекції і виділенні великої кількості ендотоксину в потік крові, індуковані ним цитокіни (ІЛ-1, ФНП-а) можуть викликати пригнічення фагоцитозу, виражений токсикоз аж до токсико-септичного шоку з падінням серцево-судинної діяльності. З іншого боку, інтенсивний лізис великої кількості бактерій і виділення ендотоксинів можуть привести до побічних реакцій типу Джаріша-Герксгеймера.
Ефекти, обумовлені прямим впливом антибіотиків на систему імунітету:
- бета-лактамні антибіотики підсилюють фагоцитоз і хемотаксис лейкоцитів, але у великих дозах можуть пригнічувати антитілоутворення і бактерицидність крові;
- цефалоспоріни, зв’язуючись з нейтрофілами, підвищують їх бактерицидність, хемотаксис і окислювальний метаболізм у хворих з імунодефіцитами;
- гентаміцин знижує фагоцитоз і хемотаксис гранулоцитів і реакцію бласттрансформації лімфоцитів;
- макроліди (еритроміцин, рокситроміцин і азитроміцин) стимулюють функції фагоцитів, бактерицидність, хемотаксис, синтез цитокінів (ІЛ-1 та ін.);
- фторхінолони підсилюють проліферацію клітин імунної системи, підвищують синтез ІЛ-2, фагоцитоз і бактерицидність;
- тетрациклін, доксициклін пригнічують фагоцити і синтез антитіл.
Імуномодулюючі ефекти антибіотиків на систему імунітету призводять до розвитку алергічних реакцій. Основою служить взаємодія антибіотика як гаптена з клітинами системи імунітету і активація специфічної імунної відповіді.
Основні критерії призначення імуномодулюючих препаратів
Лікарські засоби, дозволені як імунотерапевтичні лікарські засоби (ІТЛС) до медичного застосування за кордоном, і основні захворювання, при яких вони призначаються, представлені в табл. 2. Основні лікарські препарати, дозволені до медичного застосування як ІТЛС в Україні і Росії, наведені в табл. 3.
Підстава для проведення імунотерапії є результатом клініко-імунологічного дослідження. На підставі даних цього обстеження можна виділити 3 групи людей:
1. Особи, що мають клінічні ознаки порушення імунітету і зміни імунологічних показників.
2. Особи, що мають клінічні ознаки порушення імунної системи за відсутності змін імунологічних показників, які виявляються за допомогою звичайних лабораторних тестів.
3. Особи, що мають тільки зміни імунологічних показників, без клінічних ознак недостатності імунної системи.
Таблиця 2
Імунотропні лікарські засоби, дозволені до медичного застосування у західних країнах і Японії
Препарат |
Походження |
Клінічне застосування |
Препарати мікробного походження |
||
БЦЖ (США, Європа) |
Живі мікобактерії |
Рак сечового міхура |
Піцибаніл (Японія) |
Екстракт Sir. Pyrogenes |
Рак шлунка |
Крестин (Японія) |
Грибковий полісахарид |
Те ж |
Лентинан (Японія) |
Грибковий полісахарид |
Те ж |
Біостин (Європа) |
Екстракт KL Pneumoniae |
Запальні захворювання легень |
Бронхо-Ваксон (Європа) |
Екстракт з 8 видів бактерій |
Запальні захворювання легень |
Препарати тимусу |
||
Тимостимулін (Європа) |
Екстракт з суміші тимічних |
Рак, |
пептидів |
інфекції |
|
Тактивін (Росія) |
Екстракт з суміші тимічних |
Рак, |
пептидів |
інфекції |
|
Тимол-увокал |
Екстракт з суміші тимічних |
Рак, |
(Німеччина) |
пептидів |
інфекції |
Тимодулін (Італія) |
Екстракт з суміші тимічних |
Рак, |
пептидів |
інфекції |
|
Хімічно чисті препарати |
||
Ромуртид (Японія) |
Мурамілдипептид |
Стимуляція лейкопоезу |
Тимопептин ТР-5 |
Пентапептид |
Ревматоїдний артрит, інфекції і рак |
Левамізол (США) |
Фенідимідотіазол |
Рак |
Інозин пранобекс |
Інозин солевий комплекс |
Інфекції |
(Європа) |
||
Політан (Франція) |
Полінуклеотид |
Рак молочних залоз |
Таблиця 3
Імунотропні лікарські засоби, дозволені до медичного застосування в Україні і Росії
Препарат |
Походження Клінічне застосування |
|
Препарати мікробного походження |
||
Пірогенал |
Ліпополісахарид Ps. Aeruginosa |
Хронічні інфекції, псоріаз, дерматоз |
Продігіозан |
Ліпополісахарид В. Prodigiosum |
Хронічні інфекції, рани, що довго не загоюються |
Рібомуніл |
Рібосоми К1. pneumoniae Str. pneumoniae Str. Pyogenes H. Influenzae S. pneumoniae |
Хронічні захворювання легень |
Нуклеїнат натрію |
Натрієва соль нуклеїнової кислоти |
Хронічні вірусні і бактеріальні інфекції |
Препарати тимусу |
||
Тактивін |
Поліпептиди з тимусу крупної рогатої худоби |
Захворювання з ураженням Т-системи імунітету, автоімунні процеси, лімфопроліферативні захворювання |
Тималін |
Те ж |
Захворювання з ураженням Т-системи |
Тимоптін |
Те ж |
Захворювання з ураженням Т-системи |
Тимактид |
Те ж |
Захворювання з ураженням Т-системи |
Тимостимулін |
Екстракт тимусу |
Захворювання з ураженням Т-системи |
Вилозен |
Екстракт вилочкової залози (тимусу) |
Алергічні захворювання верхніх дихальних шляхів |
Пептиди, синтезовані з клітин кісткового мозку |
||
Мієлопід |
Пептиди кісткового мозку |
Захворювання з ураженням гуморального імунітету |
Молграмостін (лейкомакс) |
Цитокін, колонієстимулюючий фактор |
Лейкопенії |
Реоферон |
Рекомбінантний а-інтерферон |
Вірусні інфекції, пухлини |
Синтетичні і (або) хімічно чисті препарати |
||
Левамізол |
Первинні, вторинні імунодефіцити, пухлини, автоімунні процеси |
|
Діуцифон |
Захворювання з ураженням Т-системи імунітету |
|
Тимоген |
Глутаміл-триптофан |
Захворювання з ураженням Т-системи імунітету |
Лікопід |
Глюкозамініл мураміл дипептид |
Гострі і хронічні гнійно-запальні процеси, хронічні захворювання легень, псоріаз |
Полудан |
Полиаденіл-уриділова кислота |
Вірусні захворювання очей |
Леакадин |
2-карбомолазирідин |
Лейкопенія, тромбоцитопенія |
Кемантан |
Адамантанова сполука |
Вторинні імунодефіцити, синдром хронічної втоми |
Хворі 1-ї гр. повинні отримувати імунотерапію. Аналіз імунної системи осіб 2-ї гр. дозволяє виявити дефект фагоцитарної, Т- В-систем імунітету, систем комплементу і причину імунологічної недостатності. Хворі, що мають ознаки імунологічної недостатності, також повинні отримувати ІТЛС.
По клінічних проявах можна поставити попередній діагноз і зробити припущення про рівень пошкодження імунної системи. Наприклад, часті бактеріальні інфекції, такі, як отити і пневмонії, найчастіше є результатом дефекту в гуморальній ланці імунітету, тоді як грибкові та вірусні інфекції зазвичай свідчать про переважний дефект у Т-системі імунітету.
На підставі клінічної картини можна зробити припущення про недостатність у системі секреторного IgA, по різній чутливості організму до патогенних мікробів можна судити про дефект у біосинтезі субкласів IgG, про дефекти у системі комплементу і фагоцитозу. Не зважаючи на відсутність видимих змін показників імунної системи у хворих 2-ї групи, проведення курсу імунотерапії повинно здійснюватися під контролем оцінки імунного статусу. Відносно осіб 3-ї групи виникає питання, чи приведуть виявлені зміни до розвитку патологічного процесу або компенсаторні можливості організму в цілому і імунної системи зокрема не дадуть їм розвинутися. Цей контингент потребує проведення імунологічного моніторингу.
Головною мішенню дії препаратів мікробного походження служать клітини моноцитарно-макрофагальної системи, природним завданням яких є елімінація мікробу з організму. Вони підсилюють функціональну активність цих клітин, стимулюючи фагоцитоз і микробіцидність. Паралельно з цим відбувається і активація цитотоксичної функції макрофагів, що виявляється їх здатністю руйнувати in vivo пухлинні клітини. Активовані моноцити і макрофаги починають синтезувати цитокіни: ІЛ-1, ІЛ-3, ФНП, колонієстимулюючий чинник та ін. Наслідком цього є активація як гуморальної, так і клітинної ланки імунітету.
Мішенню для дії препаратів тимічного походження служать Т-лімфоцити, що виявляється індукцією синтезу Т-клітинами цитокінів і посиленням проліферації, диференціювання і цитотоксичних властивостей.
Мішенню для дії препаратів кістково-мозкового походження служать В-лімфоцити, що виявляється посиленням синтезу антитіл.
Вибір імуномодулюючого препарату і схеми його застосування визначаються лікарем-імунологом залежно від тяжкості основного захворювання, супутньої патології, типу виявленого імунологічного дефекту.
Показання до імуномодулюючої (імунокоригуючої) терапії виникають за наявності імунопатології:
- рецидивів змішаної інфекції у зв’язку з імунодефіцитом;
- затяжних і хронічних інфекційно-запальних захворювань, при яких передбачається наявність імунодефіциту;
- алергічних захворювань з недостатністю імунітету.
Імуномодулятори зазвичай не дають ефекту в хворих з первинними генетично детермінованими формами імунодефіциту. Проте при вторинних імунодефіцитах імуномодулююча терапія може виявитися найбільш оптимальним методом відновлення функції системи імунітету і імунореабілітації.
Показання до імуномодулюючої терапії формуються не тільки на підставі клінічних даних про хворого, але і на змінених лабораторних імунологічних показниках.
Для багатьох імуномодулюючих препаратів встановлена залежність спрямованості їх ефекту від дози. Один і той же препарат, залежно від дози, способу застосування і клінічного стану хворого, має протилежні ефекти: підсилює або пригнічує функції імунної системи.
Правила призначення імунотропних препаратів
При ураженні клітин моноцитарно-макрофагальної системи застосовуються: поліоксидоній у дозі від 6 до 12 мг; лікопід у дозі 1 мг, 10 мг. При найбільш важких формах ураження використовуються препарати гранулоцитарно-макрофагальних колонієстимулюючих чинників: молграмостим (лейкомакс) 150 мкг, 300 мкг, 400 мкг; філграстим (нейпоген) 300 мкг, 480 мкг. Для замісної терапії використовується лейкомаса.
При дефектах клітинної ланки імунітету застосовується один з наступних препаратів: поліоксидоній у дозі від 6 до 12 мг; тактивін у дозі 0,01% розчин - 1 мл підшкірно; тимоптин у дозі 100 мкг; тимоген 0,01% розчин - 1 мл в/м; тималін 10 мг в/м 1 раз на день або через день.
При порушенні синтезу антитіл В-лімфоцитами показані мієлопід 0,003 г; поліоксидоній у дозі від 6 до 12 мг.
При порушенні гуморального імунітету (а- або гіпогаммаглобулінемії) проводиться замісна терапія препаратами імуноглобулінів: сандоглобулін 1,0; 3,0; 6,0 і 12 г у флаконі; октагам 50,100, 200 мл у флаконі; інтраглобін 2,5 г; 5,0 г; імуноглобулін нормальний людський для в/в введення 25 мл; біавен 1,0; 2,5. Препарати, що містять IgM, пентаглобін 5% - 10,0 мл; 20,0 мл; 50,0 мл. Замісна терапія проводиться у режимі насичення (рівень імуноглобуліну G не менше 400 мкг/мл), підтримуюча терапія - під контролем лікаря-імунолога.
Основи імунотерапії вірусних інфекцій:
1. Активація внутріклітинного противірусного захисту (інтерферон).
2. Активація фагоцитозу і кілерів (поліоксидоній).
3. Зв’язування вірусів після руйнування уражених клітин і виходу вірусних частинок у периферичну кров (специфічні гаммаглобуліни, плазма крові спільно з антибіотиками і противірусними препаратами - таміфлю).
4. Збільшення синтезу противірусних антитіл (гропрінозин).
Тривалість лікування у стаціонарі від 20 до 30 днів.
Додаткова терапія - екстракорпоральні методи імунокорекції: плазмаферез, імуносорбція, екстракорпоральна імунофармакотерапія.
Вимоги до результатів лікування - припинення клінічних проявів імунної недостатності, зменшення частоти рецидивів захворювання, нормалізація або тенденція до нормалізації початково змінених показників імунітету.
Тривалість усунення імунологічних порушень складає від 30 днів до 6-9 міс. і залежить від властивостей препарату, маркерного показника і характеру захворювання.
Хвороби і ускладнення, обумовлені імунотерапією і імунопрофілактикою
У процесі імунотерапії (ІТ) і імунопрофілактики (ІП) можливе виникнення індукованих ними захворювань. Вони зазвичай обумовлені підвищенням реактивності організму і розвитком алергічних і псевдоалергічних реакцій, зниженням реактивності і розвитком імунодефіцитів, порушенням метаболізму і індукцією ферментопатій. Відповідно видам ІТ розрізняють наступні захворювання:
- хвороби, викликані активною імунотерапією й ІП (поствакцинальні ускладнення, див. далі);
- хвороби, що виникли у зв’язку з пасивною ІТ (анафілактичний шок, сироваткова хвороба);
- патологія імуномодуляції: а) імунодепресивний синдром, б) синдроми імуностимуляції (алергічні, автоімунні і лімфопроліферативні захворювання), в) непередбачувані патологічні імуномодуляції (у зв’язку з порушенням експресії рецепторів або секреції імунотропних чинників);
- інші неспецифічні ускладнення (метаболічні, токсичні та ін.).
Патологія імуномодуляції, в якій слід розрізняти синдроми імунодепресії і імуностимуляції, достатньо часто зустрічається у випадках неадекватного і неправильного застосування імунотерапевтичних засобів. Використання імуномодуляторів завжди припускає пригнічення одних ланок системи імунітету при стимуляції інших. Для профілактики ускладнень важливо контролювати як супресорні, так і стимулюючі ефекти з тим, щоб вони не набували патологічного характеру.
Імунодепресія небезпечна можливістю ускладнень у вигляді бактеріальної, грибкової і вірусної інфекцій. Причому чим сильніше пригнічення імунітету, тим вірогідніше їх виникнення. При місцевому застосуванні імунодепресантів ускладнення, перш за все, наступають у вогнищі їх дії через пригнічення місцевих захисних реакцій і у зв’язку з модифікацією метаболізму тканин. Наприклад, застосування аерозолів глюкокортикостероїдів індукує кандидози слизових оболонок дихальних шляхів.
Синдром імуностимуляції клінічно виявляється у вигляді алергічних і автоімунних захворювань. Окремі його прояви - це різні клінічні форми лікарської алергії (анафілактичний шок, кропив’янка і набряк Квінке, токсикодермія, вісцеральні ураження). Реакції перебігають за негайним і сповільненим типом і можуть бути як дійсно алергічними, так і псевдоалергічними. Лікарські реакції нерідко індукують і автоімунні захворювання (системний червоний вовчак, автоімунні гемолітичні анемії, лейкопенії та ін.). Імуностимуляція може бути причиною розвитку лімфопроліферативних синдромів (лімфоми, лімфолейкози та ін.).
Застосування імунотерапевтичних препаратів може призвести до появи ускладнень, таких як гіперстимуляція відповідної ланки системи імунітету, або, навпаки, до пригнічення синтезу окремих чинників системи імунітету і до виникнення алергічних реакцій на домішки при недостатньому ступені очищення препарату. Ці ефекти виявляються різними видами порушень: метаболічними, токсичними і алергічними, що викликані зміною не тільки функцій системи імунітету, але і нервової й ендокринної систем.
Токсичні і метаболічні ускладнення зазвичай обумовлені прямою дією імунотерапевтичного засобу на відповідну тканину. Більшість препаратів викликають характерні для них ускладнення.
Цитостатики пригнічують проліферацію клітин, пригнічують кровотворення; глюкокортикостероїди модифікують всі види обміну речовин, у зв’язку з чим виникає цілий ряд ускладнень; імуномодулятор левамізол (декаріс) пригнічує лейкопоез, викликає агранулоцитози і шкірні висипи тощо. Багато негативних ефектів імуномодуляторів пов’язано з їх недостатньою виборчою тропністю до системи імунітету, впливом на інші органи і системи. Рекомбінантні, генно-інженерні препарати - інтерферони, інтерлейкіни - як правило, викликають лихоманку, загальне нездужання, лейкопенії або лейкоцитоз та інші негативні ефекти.
Для попередження розвитку ускладнень імунотерапії і імунопрофілактики необхідне обґрунтування заходів, що проводяться, наявність показань і оцінка можливих протипоказань. Це стосується як профілактичної протиінфекційної імунізації, так і протирецидивної імунопрофілактики при алергії, імуномодуляції і імунодепресивній терапії. Активна імунотерапія зазвичай протипоказана при більшості гострих важких захворювань.
ІМУНОПРОФІЛАКТИКА
Імунізація населення з метою створення імунітету проти інфекцій дозволила попередити або різко знизити захворюваність віспою, поліомієлітом, кором, дифтерією, вірусним гепатитом.
Основна мета імунізації - індукція або підвищення специфічного імунітету, що перевищує рівень вірулентності відповідного інфекту, тобто ліквідація існуючого відносного імунодефіциту чутливих індивідів.
Імунопрофілактика (ІП) інфекційних хвороб - спосіб попередження їх розвитку шляхом створення активного або пасивного імунітету. Імунотерапія (ІТ) - спосіб придушення виниклої інфекції за допомогою підвищення імунітету.
Для активної ІП і ІТ використовують вакцини, а для пасивної - протиінфекційні антисироватки.
Вакцини (лат. vacca - корова) - препарати із збудників захворювання або їх протективні антигени, які призначені для створення активного специфічного імунітету з метою профілактики і лікування інфекцій. За способом отримання вакцини класифікуються на живі, вбиті, хімічні, штучні, генно-інженерні та анатоксини.
Живі атенуйовані (ослаблені) вакцини отримують шляхом зниження вірулентності мікроорганізмів при культивуванні їх у несприятливих умовах або при пасивуванні на малосприйнятливих тваринах. До живих вакцин відносяться вакцини проти сказу, туберкульозу, чуми, туляремії, сибірської виразки, грипу, поліомієліту, кору та ін. Живі вакцини створюють напружений імунітет, схожий з природним постінфекційним. Як правило, живі вакцини вводять одноразово, оскільки вакцинний штам персистує в організмі.
Убиті вакцини готують з штамів мікроорганізмів з високою імуногенністю, які інактивують нагріванням, ультрафіолетовим опромінюванням або хімічними речовинами. До таких вакцин відносяться вакцини проти кашлюку, лептоспірозу, кліщового енцефаліту та ін. Нерідко використовують не цілі клітини, а їх екстракти або фракції.
Виділення з мікроорганізмів протективних антигенів дозволило отримати хімічні вакцини. Прикладом такої вакцини є хімічна холерна вакцина, яка складається з анатоксину-холерогену і ліпополісахариду, що витягується з клітинної стінки холерного вібріону.
Аналогами бактеріальних хімічних вакцин є вірусні субодиничні вакцини, що складаються з гемаглютиніну і нейрамінідази, виділених з вірусу грипу (інфлувак, ваксигрип, грипол). Хімічні субодиничні вакцини менш реактогенні. Для підвищення імуногенності до них додають ад’юванти (гідроксид алюмінію, алюмінієво-калієвий галун та ін.), а також імуномодулятори (поліоксидоній у вакцині - грипол).
Анатоксини отримують шляхом обробки екзотоксинів розчином формаліну. При цьому токсин втрачає свої токсичні властивості, але зберігає антигенну структуру й імуногенність, тобто здатність викликати утворення антитоксичних антитіл. Використовуються для створення антитоксичного імунітету при дифтерії, правцю та інших інфекціях, збудники яких продукують екзотоксини.
При створенні генно-інженерних вакцин застосовують перенесення генів, які контролюють потрібні антигенні детермінанти, у геном інших мікроорганізмів, які починають синтезувати відповідні антигени. Прикладом таких вакцин може служити вакцина проти вірусного гепатиту В, що містить HBs-антиген. Її отримують при вбудовуванні гена, який контролює утворення HB s-антигена, у геном клітин еукаріот (наприклад дріжджів).
ДНК-вакцина є нуклеїновою кислотою патогену, яка при введенні в організм викликає синтез білків та імунну відповідь на них.
За складом вакцини можуть бути у вигляді моновакцин (1 мікроорганізм), дівакцин (2 мікроби) або полівакцин (декілька мікробів). Приклад полівакцини - АКДП - асоційована кашлюк-дифтерійно-правцева вакцина, містить убиті бактерії кашлюку, дифтерійний і правцевий анатоксини. Рібомуніл - полікомпонентна вакцина з рибосом і пептидоглікану мікробів, персистируючих у верхніх дихальних шляхах.
Показання для вакцинації. Деякі вакцини (див. табл. 5) використовують для обов’язкової планової вакцинації дітей: протитуберкульозна вакцина БЦЖ, АКДП, вакцини проти поліомієлиту, паротиту, кору, краснухи, гепатиту В (HBs). Інші вакцини застосовують при небезпеці професійних захворювань (наприклад, проти зоонозних інфекцій) або для введення людям у певних районах (наприклад, проти кліщового енцефаліту). Для попередження розповсюдження епідемій (наприклад, при грипі) показана вакцинація за епідеміологічними показаннями. Ефективність вакцинації залежить від створення достатнього імунного прошарку населення (колективного імунітету), для чого необхідна вакцинація 95% людей. Вакцинація передбачає створення у здорових набутого (адаптивного) активного специфічного протиінфекційного імунітету до відповідного інфекту (вірусу, бактерії).
Імунна відповідь на введення вакцини залежить від її вигляду (жива, вбита, анатоксин), віку вакцинованої особи (новонароджений, дорослий) і первинного або повторного введення.
В імунній відповіді на введення вакцини беруть участь макрофаги, Т-лімфоцити (ефекторні - цитотоксичні, регуляторні - хелпери, супресори, Т-клітини пам’яті), В-лімфоцити (і В-клітини пам’яті), антитіла, що продукуються плазматичними клітинами (Ig M, G, А), а також цитокіни (монокіни, лімфокіни).
Після введення вакцини макрофаги захоплюють антигенний матеріал, розщеплюють його внутріклітинно і представляють фрагменти антигена на своїй поверхні в імуногенній формі (епітопи). Т-лімфоцити розпізнають представлені макрофагом антигени і активізують В-лімфоцити, які перетворюються на клітини, що продукують антитіла (плазматичні клітини).
При надлишку продукції антитіл у процес включаються Т-супресори, крім того, на IgG можуть вироблятися антиідіопатичні антитіла, що переривають процес вироблення антитіл.
Періоди первинної імунної відповіді за рівнем антитіл:
Перший - латентний, інтервал часу між введенням антигена (вакцини) в організм і появою антитіл в крові. Його тривалість складає 1-2 тижні. У цей період антитіла у крові не визначаються.
Другий - період підйому рівня антитіл, для нього характерне швидке наростання рівня антитіл у крові. Тривалість цього періоду складає 3-4 тижні. Першими з’являються антитіла IgM-класу, через 7 днів і пізніше наростає рівень IgG-антитіл (окрім новонароджених і дітей раннього віку). Значно пізніше (14-21 день) спостерігається підйом рівня IgA-антитіл.
Вторинне введення вакцин індукує швидке збільшення кількості IgG-антитіл, подальші ревакцинації ще більш стимулюють їх утворення. Відбувається це за рахунок швидкого вступу до реакції В- і Т-клітин пам’яті. Якщо інфект (вірус, бактерія, токсин) нейтралізується IgG-антитілами, що спостерігається при деяких вірусних і позаклітинних бактеріальних інфекціях (кір, дифтерія, грип), то їх наявність забезпечує створення імунітету. Оптимальний проміжок часу між першим і другим введенням вакцини - 1-2 місяці.
Третій - період зниження рівня антитіл у крові - наступає після досягнення максимального рівня антитіл у крові, причому їх кількість знижується спочатку швидко, а потім поволі протягом декількох років.
Механізми специфічного клітинного імунітету (Т-кілери, В-лімфоцити) в сукупності з клітинами вродженого імунітету (макрофаги, гранулоцити) визначають виникнення імунітету практично до всіх інфекцій, зокрема до "антитілозалежних", проте їх участь при стандартному дослідженні вакцинованих зазвичай не враховується, хоча саме вона є визначальною. Дане твердження стосується, перш за все, живих вакцин, що мають суворі обмеження для застосування за наявності відхилень у системі імунітету, а також у період реконвалесценції після перенесених інфекційних захворювань, включаючи ГРЗ.
Основою збереження імунітету є імунологічна пам’ять, яка виникає після синтезу IgG-антитіл. Тому в дітей раннього віку, в яких переважає IgM-відповідь і немає або слабкий синтез IgG-антитіл, імунологічна пам’ять на вакцину не формується. Цю проблему долають ревакцинацією у пізнішому віці, хоча це і небайдуже для організму. Носії "пам’яті" - довгоживучі імунні Т- і В-лімфоцити - індукують швидку, вторинну імунну відповідь на інфект при його попаданні в організм, що і забезпечує імунітет.
До одних інфектів імунітет зберігається довічно (кір, поліомієліт, кашлюк, паротит), до інших - довго (дифтерія, правець, сибірська виразка та ін.), до третіх - короткочасно (грип, черевний тиф, дизентерія та ін.), що залежить від антигенної мінливості збудників і механізмів імунітету до нього.
Вимоги до вакцин: а) бути високоімуногенними і створювати достатньо стійкий імунітет; б) бути нешкідливими і не викликати побічних реакцій; в) не містити інших мікроорганізмів.
Слід зазначити, що всі вакцини - імуномодулятори, тобто змінюють реактивність організму. Підвищуючи її проти данного мікроорганізму, вони можуть знижувати її по відношенню до іншого. Багато вакцин, стимулюючи реактивність, ініціюють алергічні і автоімунні реакції. Особливо часто такі побічні ефекти вакцин спостерігають у хворих з алергічними захворюваннями (табл. 4.).
Таблиця 4
Перелік медичних протипоказань до проведення профілактичних щеплень
Вакцина |
Протипоказання |
Усі вакцини і анатоксини |
Важкі ускладнення від попередньої дози у вигляді анафілактичного шоку. Алергія на будь-який компонент вакцини. Прогресуючі захворювання нервової системи, гідроцефалія і гідроцефальний синдром у ступені декомпенсації, епілепсія, епілептичний синдром з судомами 2 рази на місяць і частіше. Гостре захворювання або загострення хронічного.* |
Усі живі вакцини |
Природжені комбіновані імунодефіцити, первинна гіпогаммаглобулінемія (введення вакцин не протипоказане при селективному імунодефіциті IgA і IgM), транзиторна гіпогаммаглобулінемія і злоякісні новоутворення, вагітність, СНІД, перебування на імуносупресивній терапії. |
БЦЖ |
Маса дитини менше 2000 г: при масі 1500-1999 г - щеплення не проводять до 1 міс. життя, при масі 1000-1499 г - до 2 міс. Ускладнені реакції на попереднє введення вакцини (лімфоаденіт, келоїдний рубець, холодний абсцес, виразка шкіри більше 10 мм у діаметрі, остеомієліт, генералізована БЦЖ-інфекція). Тубінфікування. Дефекти фагоцитозу. |
Оральна поліомієлітна вакцина (ОПВ) |
Дітям, яким протипоказане введення живих вакцин, а також членам їх сімей рекомендоване проведення щеплень інактивованою поліомієлітною вакциною (ІПВ). |
АКДП |
Судоми в анамнезі (замість АКДП вводять АДП або вакцину з ацеллюлярним коклюшевим компонентом) |
ЖКВ (жива корева вакцина), ЖПВ (жива паротитна вакцина), вакцина проти краснухи чи тривакцина (кір, паротит, краснуха) |
Алергічні реакції на аміноглікозиди. Анафілактичні реакції на яєчний білок. Введення препаратів крові. |
* Планова вакцинація відкладається до закінчення гострих проявів захворювання і загострення хронічних захворювань і проводиться відразу після одужання або під час ремісії. Гостре респіраторне захворювання, що має легкий перебіг і без підвищення температури тіла, не є протипоказанням до проведення планової вакцинації. Контакт з інфекційним хворим, карантин не є протипоказаннями до проведення планової вакцинації. Особливості вакцинації проти туберкульозу. З метою імунотерапії вакцини використовують при хронічних затяжних інфекціях (убиті стафілококова, гонококова, бруцельозна вакцини).
Шляхи введення вакцин: нашкірно (проти віспи і туляремії), внутрішньошкірно (БЦЖ), підшкірно (АКДП), перорально (поліомієлітна), інтраназально (протигрипозна), внутрішньом’язово (проти гепатиту В).
Вакцини, особливо живі, для збереження властивостей вимагають особливих умов зберігання і транспортування (постійно на холоді - "холодний ланцюг" при температурі +5...+8 ºС).
Календар щеплень декларує терміни щеплень для кожної вакцини, правила застосування і протипоказання (табл. 5.). Багато вакцин, згідно календарю щеплень, через певні проміжки часу вводять повторно - роблять ревакцинацію. Через вторинну імунну відповідь, у зв’язку з наявністю анамнестичної реакції відповідь посилюється, титр антитіл збільшується.
Таблиця 5
Календар профілактичних щеплень в Україні
Строки початку проведення вакцинації |
Найменування вакцини |
3-5-й день життя дитини |
БЦЖ або БЦЖ-М |
1 місяць |
Вакцина проти гепатиту В |
2 місяці |
Вакцина проти гепатиту В |
3 місяці |
АКДП, оральна поліомієлітна вакцина (ОПВ) |
4 місяці |
АКДП, оральна поліомієлітна вакцина (ОПВ) |
5 місяців |
АКДП, оральна поліомієлітна вакцина (ОПВ) |
7 місяців |
Вакцина проти гепатиту В |
12 місяців |
Вакцина проти кору, епідемічного паротиту та краснухи * |
18 місяців |
АКДП, оральна поліомієлітна вакцина (одноразово) |
24 місяці |
Оральна поліомієлітна вакцина (одноразово) |
6 років |
АДП, оральна поліомієлітна вакцина, вакцина проти кору |
7 років |
БЦЖ ** |
11 років |
АДП-М |
14 років |
АДП-М, БЦЖ ** |
15-16 років (дівчата) |
Вакцина проти краснухи |
18 років |
АДП-М |
Дорослі |
АДП-М (АД-М) (одноразово кожні 10 років до 50 років) |
* Вакцинація проти кору, епідемічного паротиту і краснухи проводиться тривакциною (кір, краснуха й епідемічний паротит) за умови здійснення виробництва вітчизняних препаратів або закупівель зарубіжних вакцин, зареєстрованих в установленому порядку. За відсутності комбінованої вакцини щеплення проводяться проти кору і паротиту одночасно різними шприцами у різні частини тіла.
** Ревакцинація проводиться дітям, неінфікованим туберкульозом після попередньої постановки проби Манту з 2 ТІ.
Протиінфекційні вакцини календаря профілактичних щеплень
Вакцина кашлюк-дифтерійно-правцева адсорбована (АКДП) для профілактики кашлюку, дифтерії, правця. Містить у 1 мл убиті бактерії кашлюку (20 млрд), а також дифтерійний (30 Од) і правцевий (10 ОД) анатоксини. Сорбент - алюмінію гідроксид, консервант - мертіолят. Вводять з 3 місячного віку внутрішньом’язово по 0,5 мл триразово з інтервалом 45 діб, ревакцинацію у 18 міс. проводять одноразово. Імунітет проти кашлюку у 70-80% вакцинованих, проти дифтерії і правця - у 95%. Дітям, що перенесли кашлюк, вводять АДП-анатоксини.
Дітям, прищепленим АКДП-вакциною одноразово, роблять одну ін’єкцію, ревакцинація через 9-12 місяців, прищепленим АКДП-вакциною двократно ревакцинація через 9-12 місяців.
"Тетракок" - адсорбована комбінована вакцина для профілактики дифтерії, правця, кашлюку і поліомієліту. На відміну від попередньої - консерванти 2 феноксиетанол, формальдегід. Містить 30 МОд дифтерійного анатоксину, 60 МОд - правцевого, 4 МОд убитої вакцини кашлюку, по 1 дозі інактивованих вірусів поліомієліту типів 1, 2, 3. Дітям у віці 3 міс. - 4 роки роблять 3 ін’єкції внутрішньом’язово з інтервалом 1-2 міс. і ревакцинацією через рік. Імунітет до 4-х інфекцій зберігається до 5 років. Реактогенність - лихоманка, неврологічні ускладнення, обумовлені бактеріями кашлюку.
Ацеллюлярна АКДП вакцина інфанрікс включає кашлюк-анатоксин, гемаглютинін і мембранний протеїн, а також дифтерійний і правцевий анатоксини. Менш реактогенна, ніж АКДП. Вводять по 0,5 мл у 3, 4, 5 і 6 місяців в/м; ревакцинація у 18 міс. одноразово. Існують комбіновані варіанти цієї вакцини з гепатитною, поліомієлітною та ін.
Анатоксин дифтерійно-правцевий очищений адсорбований, рідкий (АДП- анатоксин). У 1 мл міститься 60 (LF) дифтерійного та 20 ЄС правцевого анатоксинів, адсорбент - алюмінію гідроксид, консервант - мертіолят. Профілактика дифтерії і правця у дітей у віці від 3 місяців до 6 років, що перехворіли кашлюком або що мають протипоказання до введення АКДП-вакцини. У перші дві доби після щеплення можливі лихоманка, незначна гіперемія і набряк у місці ін’єкції, алергічні реакції. Вводять 0,5 мл в/м 2 ін’єкції з інтервалом 1 місяць, ревакцинація через 9-12 місяців.
Анатоксин дифтерійно-правцевий очищений адсорбований, із зменшеним вмістом антигенів, рідкий. У 1 мл міститься 10 (LF) дифтерійного і 10 ЄС правцевого анатоксинів, адсорбент - алюмінію гідроксид, консервант - мертіолят. Профілактика дифтерії і правця у дітей у віці 6 років і старше, підлітків і дорослих. По 0,5 мл в/м або підшкірно при первинній вакцинації двократно з інтервалом 1-1,5 місяців, при ревакцинації - одноразово.
Анатоксин дифтерійний очищений адсорбований, із зменшеним вмістом антигена, рідкий. У 1 мл міститься 10 (LF) дифтерійного анатоксина, адсорбент - алюмінію гідроксид, консервант - мертіолят; 0,5 мл в/м або підшкірно одноразово. Профілактика дифтерії у дітей у віці 6 років і старше, для того щоб отримати повний курс імунізації, необхідно 2 введення АД-М-анатоксину з інтервалом 30 днів, ревакцинацію проводять через 6-9 міс., потім чергові ревакцинації через 10 років АДП-М-анатоксином. АД-М-анатоксин - один з найменш реактогенних препаратів.
Анатоксин правцевий очищений адсорбований, рідкий. Активну імунізацію дітей проти правця, як і дифтерії, проводять у плановому порядку адсорбованою кашлюк-дифтерійно-правцевою вакциною (АКДП), або адсорбованим дифтерійно-правцевим анатоксином (АДП-анатоксином), або АДП- М-анатоксином. У 1 мл АП-анатоксину входить 20 ЄС правцевого анатоксину, адсорбент - алюмінію гідроксид, консервант - мертіолят. Екстренну специфічну профілактику правця проводять при травмах з порушенням цілісності шкірних покривів і слизових оболонок, обмороженні, укусах тварин. 0,5 мл підшкірно у підлопаткову ділянку по схемі згідно інструкції по застосуванню АП-анатоксину.
Вакцина туберкульозна (БЦЖ) суха для внутрішньошкірного введення забезпечує формування імунітету проти туберкульозу у 70-80% людей. Проте останніми роками ефективність її знизилася. Протипоказання: для новонароджених з масою тіла менше 2500 г; генералізована БЦЖ-інфекція у інших дітей в сім’ї, імунодефіцит (первинний). Для решти груп: позитивна і сумнівна реакція Манту з 2 ТІ ППД-л, туберкульоз або інфікування мікобактеріями в анамнезі.
Застосовують для профілактики туберкульозу у дітей і у дорослих до 30 років. Представляє собою живі мікобактерії (500 тис. - 1,5 млн) вакцинного штаму БЦЖ-1, ліофілізовані в 1,5% розчині глутамінату натрію. У ампулі 1,0 мг (розводять у 2 мл фізіологічного розчину хлориду натрію) БЦЖ - 20 доз, вводять внутрішньошкірно по 0,05 мг в об’ємі 0,1 мл на межі верхньої і середньої третини плеча на 3-4-й день після народження. Ревакцинацію роблять при негативній внутрішньошкірній пробі Манту, для якої вводять внутришкірно 0,1 мл (2 ТОд) очищеного туберкуліну (ПДЦ) і враховують результат через 72 год. Проба вважається позитивною, якщо діаметр інфільтрату більше 5 мм. Вакцина протипоказана при недоношеності, важких захворюваннях і Т-клітинних імунодефіцитах (можлива БЦЖ-інфекція), туберкульозі або інфікуванні мікобактеріями.
Вакцина туберкульозна БЦЖ-М для профілактики туберкульозу у недоношених і ослаблених дітей вводиться внутрішньошкірно, доза містить удвічі менше (0,025 мг) мікобактерій, ніж БЦЖ. Ампули по 20 доз (0,5 мг).
Вакцина проти кору культуральна жива суха приготована з вакцинного штаму Л-16 вірусу, вирощеного у культурі клітин ембріонів японських перепелів, містить 20 мкг гентаміцину, желатин і білки сироватки крові великої рогатої худоби. Для профілактики кору у дітей і підлітків. Вакцинація - у віці 12 місяців по 0,5 мл підшкірно. Ревакцинація у 6 років. За епідпоказаннями вводять дітям старше 12 міс. Протипоказана при алергії на аміноглікозиди і перепелині яйця, а також при імунодефіцитах.
Рувакс, жива гіператенуйована вірусна вакцина для профілактики кору. Отримана при культивуванні вакцинного штаму Шварц на первинній культурі клітин курячих ембріонів; містить людський альбумін, сліди неоміцину. Дози: з 3 місяців по 0,5 мл підшкірно або в/м, триразово з інтервалом не менше 1 місяця, ревакцинація через 1 рік після останньої ін’єкції, потім кожні 10 років. У 5-15% випадків у прищеплених розвиваються специфічні реакції у період з 5-6 по 15-й день у вигляді підвищення температури тіла до 39 °С, кашлю, кон’юнктивіту, риніту, короподібного висипу.
Вакцина паротитна жива суха з ослабленого штаму вірусу, вирощеного на клітинах ембріонів японських перепелів для профілактики паротиту у дітей і підлітків. Вакцинація проводиться у віці 12-25 місяців, підшкірно по 0,5 мл (не раніше, ніж через 6 місяців після кору). Містить гентаміцин, желатин, стабілізатори. Можливі катаральні явища, гіперемія зіву, рідко - серозний менінгіт.
Тримовакс містить живі атенуйовані віруси кору - 1000 тканинних цитопатогенних доз - 50 (ТЦПД-50), паротиту (5000 ТЦПД-50), краснухи (1000 ТЦПД-50). Вводять дітям у 12 міс., підшкірно або внутрішньом’язово, а в 6 років ревакцинація тільки проти кору.
Оральна поліомієлітна вакцина типів 1, 2 і 3 (ОПВ). Тривалентний препарат з живих атенуйованих штамів Себіна вірусу поліомієліту типів 1, 2 і 3. У 1 прищепній дозі не менше ТЦД 50 1 000 000 типу 1, не менше 100 000 типу 2 і не менше 300 000 типу 3. Стабілізатор - магнію хлорид (18 мг у 1 дозі), консервант - канаміцину сульфат (30 мкг у 1 дозі). Показання: планова профілактика поліомієліту в дітей, старших за 3 місяці; екстренна профілактика поліомієліту за епідемічними показаннями, проведення національних днів імунізації проти поліомієліту. Побічні ефекти: можлива кропив’янка, набряк Квінке, украй рідко у прищеплених або в осіб, що контактували з прищепленими, виникають вакцино-асоційовані захворювання (у 1 з 2-3-х млн прищеплених). Дози: по 2 або 4 краплі (залежно від форми випуску) всередину трьохкратно у 3, 4, 5 і 6 місяців, ревакцинація триразова у 18, 20 місяців і 14 років. Щеплення за епідемічними показаннями проводять при захворюванні поліомієлітом.
Інактивована поліомієлітна вакцина для профілактики Імовакс Поліо (ІПВ). Забезпечує формування імунітету до поліовірусів типів 1, 2 і 3. Дози: з 3-х місяців по 0,5 мл підшкірно або в/м, триразово з інтервалом не менше 1 місяць, ревакцинація через 1 рік після останньої ін’єкції, потім кожні 10 років. Можлива поява еритеми у місці ін’єкції, в окремих випадках незначне підвищення температури тіла.
Вакцина проти краснухи жива атенуйована Ервевакс. Атенуйований штам вірусу краснухи Вістар RA-27/3, що культивується на диплоїдних клітинах людини MRC-5. Прищепна доза не менше 1000 ТЦД 50 вірусу краснухи і не більше 25 мкг неоміцину В-сульфату, стабілізатори - лактоза, сорбіт, маніла, альбумін людський. Показання: профілактика краснухи у дітей і дорослих. Жінкам дітородного віку слід уникати вагітності протягом 3 місяців після вакцинації. Дози: 0,5 мл підшкірно. Первинна вакцинація дітей 12-15 місяців, друге щеплення у 6 років. Якщо раніше вакцинація проводилася тільки один раз, то препарат дорослим вводять одноразово, так само як і не прищепленим дівчатам у віці 13 років.
Жива гіператенуйована вакцина для профілактики краснухи Рудівакс. Ліофілізована вірусвмісна рідина, отримана методом культивування вакцинного штаму Шварц на первинній культурі курячих ембріонів, містить людський альбумін, сліди неоміцину.
Вакцина проти кору, паротиту і краснухи жива MMR II. Attenuvax - жива вакцина проти кору, приготована у первинній культурі клітин курячого ембріону з додаванням атенуйованого штаму Ендерс вірусу; Mumps-vax - жива вакцина паротиту з штаму Джерілл Лінн, приготована у первинній культурі клітин курячого ембріона; Meruvax II - жива вакцина проти краснухи штаму RA27/3 з атенуйованого вірусу краснухи, вирощеного в культурі диплоїдних клітин людини WI-38. У одній прищепній дозі не менше 1000 ТЦД 50 вірусу кору, 20000 ТЦД 50 вірусу паротиту, 1000 ТЦД 50 вірусу краснухи і не більше 25 мкг неоміцину. Дози: 0,5 мл підшкірно (переважно у зовнішню верхню частину плеча). Перша вакцинація у 12-15 міс., друге щеплення у 6 років. На практиці дана вакцина може застосовуватися для підлітків і дорослих.
Рекомбінантна вакцина для профілактики гепатиту В є очищеним білком поверхневого антигена вірусу гепатиту В (HBsAg), виділеним з дріжджів продуцентів, переважно Saccharomyces cerevisiae, адсорбованим на гелі алюмінію гідроксиду, консервант - мертіолят. Дози: в/м дорослим у дельтовидний м’яз, дітям у передньо-бокову частину стегна. Згідно календаря щеплень вакцинація проти гепатиту В проводиться новонародженим у перші 12 год. життя, потім через 1 міс. і через 5-6 міс. одночасно з третьою дозою АКДП-препарату; для вакцинації новонароджених, матері яких є носіями HBsAg, при цьому першу дозу вводять у перші 24 год. після народження, бажано одночасно з імуноглобуліном проти гепатиту В (у переднє-бокову частину різних стегон).
Вакцина гепатиту В рекомбінантна дріжджова рідка Комбіотех. Вакцинацію дітей до року проводять згідно календаря щеплень проти вірусного гепатиту В. Разова доза для дорослих і дітей старше 11 років складає 1 мл (20 мкг HBsAg), для дітей до 10 років - 0,5 мл (10 мкг HBsAg). Пацієнтам відділення гемодіалізу вводять подвійну дозу для дорослих (2 мл).
Вакцина проти гепатиту В ДНК рекомбінантна Ебербіовак. Для дорослих і дітей старше 10 років - 20 мкг (1 мл), для новонароджених і дітей молодше 10 років - 10 мкг (0,5 мл).
Вакцини, які вживаються за епідеміологічними показаннями
Полісахаридна полівалентна пневмококова вакцина Пневмо 23. Кожна доза вакцини (0,5 мл) містить: очищені капсульні полісахариди Steptococcus pneumoniae 23 серотипів: 1, 2, 3, 4, 5, 6В, 7F, 8, 9N, 9V, 10А, ПА, 12F, 14, 15В, 17F, 18С, 19А, 19F, 20, 22F, 23F, 33F по 0,025 мкг кожного, консервант - фенол, максимум 1,25 мг. Вакцина викликає формування імунітету до капсульних полісахаридів 23 поширених серотипів пневмококів. Збільшення рівня антитіл у крові відбувається протягом 10-15 днів і досягає максимальних величин до 8-го тижня після вакцинації. Після вакцинації антитіла у крові зберігаються 5-8 років. Показання: профілактика інфекцій пневмококової етіології (зокрема, пневмонії) у осіб старше за 2 роки, що входять в групи ризику: старше 65 років, особам з ослабленою імунною системою (що перенесли спленектомію, страждаючим серповидно-клітинною анемією, таким, що мають нефротичний синдром). Використання вакцини не рекомендується для осіб, що проходили протипневмококову вакцинацію протягом попередніх 3-х років. Дози: при первинній імунізації вакцина вводиться підшкірно або в/м одноразово у дозі 0,5 мл, ревакцинацію проводять не частіше ніж з інтервалом у 3 роки одноразовою ін’єкцією в дозі 0,5 мл.
Вакцина менінгококова групи А, полісахаридна, суха для профілактики менінгіту у дітей і підлітків у вогнищах захворювання. Дітям від 1 до 8 років включно по 0,25 мл (25 мкг), старше 9 років і дорослим по 0,5 мл (50 мкг) одноразово підшкірно у підлопаткову ділянку або верхню частину плеча.
Полісахаридна менінгококова вакцина А+С. У 1 дозі 0,5 мл міститься по 50 мкг очищених полісахаридів Neisseria meningitides груп А і С. Вакцинація забезпечує не менш ніж у 90% прищеплених формування імунітету до менінгококів серогруп А і С тривалістю не менше 3 років. Показання: профілактика інфекцій за епідпоказаннями, що викликаються менінгококами А і С, у дітей з 18 місяців і дорослих. У разі контакту з особами, інфікованими менінгококами серогрупи А, можливе використання вакцини у дітей з 3 місяців. Дози: 0,5 мл підшкірно або в/м одноразово.
Вакцина лептоспірозна концентрована інактивована рідка - для профілактики лептоспірозів у дітей 7 років і старше, а також дорослих (скотарів), підшкірно 0,5 мл, ревакцинація через 1 рік. Містить інактивовані лептоспіри чотирьох серогруп.
Вакцина бруцельозна жива суха для профілактики бруцельозу козяче-овечого типу; вводять за показаннями особам 18 років і старше нашкірно або підшкірно, ревакцинація через 10-12 місяців.
Вакцина проти Кулихоманки М-44 жива суха нашкірна - вводять робітникам у неблагополучних тваринницьких господарствах і лаборантам. Містить суспензію живої культури вакцинного штаму М-44 Coxiella burnetii.
Вакцина черевнотифозна спиртна суха. Черевнотифозні бактерії, інактивовані етиловим спиртом. Забезпечує розвиток імунітету у 65% вакцинованих протягом 2-х років. Показання: профілактика черевного тифу у дорослих (чоловіки до 60 років, жінки до 55 років). Дози: перше щеплення 0,5 мл підшкірно, друге щеплення через 25-30 діб 1 мл підшкірно, ревакцинація через 2 роки 1 мл підшкірно.
Вакцина жовтої лихоманки жива суха. Ліофілізована вірус-вмісна суспензія тканини курячих ембріонів, заражених атенуйованим вірусом жовтої лихоманки штам 17 Д, очищена від клітинного детриту. Імунітет розвивається через 10 діб після вакцинації у 90-95% і зберігається не менше 10 років; показання: профілактика жовтої лихоманки у дорослих і дітей з 9 місяців, що постійно проживають в ендемічних по жовтій лихоманці районах, або перед поїздкою в ці райони.
Вакцина Е висипно-тифозна комбінована жива суха для профілактики за епідпоказаннями висипного тифу у дорослих, вводять підшкірно, ревакцинація через 2 роки. Містить живі рикетсії авірулентного штаму, вирощеного на курячих ембріонах.
Вакцина висипно-тифозна хімічна суха для профілактики в осіб у віці 16-60 років за епідемічними показаннями, вводять підшкірно. Містить антигени рикетсії.
Вакцини проти особливо небезпечних інфекцій
Вакцина проти сибірської виразки жива суха для профілактики сибірської виразки - щеплення планове і за епідемічними показаннями, застосовується у різних дозах нашкірно або підшкірно, скарифікаційно двократно з ревакцинацією через 1 рік. Містить живі спори вакцинного штаму СТІ-1.
Вакцина туляремічна жива суха для профілактики туляремії - щеплення планове або за епідемічними показаннями, нашкірно або внутрішньошкірно, ревакцинація - через 5 років (за відсутності реакції на тулярін - алерген з бактерії).
Вакцина чумна жива суха ЄВ для профілактики чуми за епідпоказаннями, починаючи з 6-річного віку, вводять підшкірно, внутрішньошкірно або нашкірно, або інгаляційно. Імунітет до 1 року.
Вакцина чумна жива суха для перорального застосування. У 1 таб. (прищепна доза) 20-100 млрд живих мікробів вакцинного штаму чумного мікробу ЄВ лінії НІЇЕГ. Викликає розвиток напруженого імунітету через 3 тижні строком до 1 року. 1 таб. розсмоктують або розжовують (не проковтувати).
Вакцина холерна корпускулярна інактивована суха. Містить в 1 мл 80 млрд. інактивованих холерних вібріонів (класичних або Ель-Тор). Розвивається імунітет на строк до 6 місяців. Дози: вакцину ресуспендують у 0,9% розчині натрію хлориду з розрахунку 1 доза у 0,5 мл і вводять у підлопаткову ділянку (шприцом) або у ділянку дельтовидного м’яза (ін’єктором, що без голки) двократно з інтервалом 7-10 діб. Ревакцинація через 6 місяців одноразово у тій же дозі.
Вакцина холерна (холероген-анатоксин і О-антиген) суха і рідка для профілактики холери за епідпоказаннями. У 1 мл міститься 5 мг білка, 2400 ЄС холерогена-анатоксину і 90 умовних ОД О-антигена. Викликає розвиток антибактеріального і анатоксичного імунітету на строк до 6 місяців. Вводять одноразово і ревакцинацію проводять не раніше ніж через 3 місяці після вакцинації.
Вакцина жовтої лихоманки жива суха для профілактики з 9-місячного віку за епідпоказаннями.
Противірусні вакцини
Інфлювак - субодинична вакцина, вирощена на курячих ембріонах. У 1 дозі (0,5 мл) міститься 15 мкг гемаглютиніну підтипів A (H1N1 і H3N2) і типу В. Антигенний склад вакцини щорічно оновлюється. Інактивація формаліном, консервант - мертіолят. Дози: дорослим і підліткам (з 14 років) 0,5 мл глибоко підшкірно або в/м одноразово. Раніше невакцинованим рекомендується вводити 2 дози вакцини з інтервалом у 4 тижні. Хворим з імунодефіцитами і дітям до 6 років по 0,5 мл двократно з інтервалом у 4 тижні. Можлива вакцинація дітей, починаючи з 6-місячного віку, вагітних жінок з 2-3-го триместру і у період лактації. Форма випуску: шприци 0,5 мл.
Грипол - вакцина грипозна тривалентна полімер-субодинична, містить протективні поверхневі антигени гемаглютиніну і нейрамінідази, які виділені з вірусів грипу А і В, у комплексі з імуностимулятором поліоксидонієм. Призначена для профілактичної імунізації проти грипу осіб від 6 до 60 років. Випускається в ампулах по 0,5 мл (1 доза). Дози: дітям від 6 місяців до 3 років 0,5 мл двократне в переднє-бокову частину стегна з інтервалом 3-4 тижні. З 3 років і дорослим 0,5 мл одноразово, в/м або глибоко підшкірно у верхню третину зовнішньої поверхні плеча.
Ваксигрип - інактивована спліт-вакцина. Містить очищені білки вірусів грипу типу A (H1N1), А (H3N2) і В. Антигенний склад вакцини змінюється щорічно відповідно до рекомендацій ВООЗ. Вакцина отримана з вірусів грипу, вирощених на курячих ембріонах, консервант - мертіолят. У 1 дозі (0,5 мл) по 15 мкг гемаглютиніну кожного підтипу (типу) вірусів грипу. Дози: дорослим 0,5 мл глибоко підшкірно або в/м у верхню третину зовнішньої поверхні плеча на декілька сантиметрів нижче плечового суглоба одноразово. Дітям 6-47 місяців по 0,25 мл двократно з інтервалом 4-6 тижнів (дітям, раніше імунізованим грипозною вакциною, однократно).
Флюарікс - розщеплена грипозна вакцина, містить очищені білки вірусів грипу типу А, A (H3N2) і В, інактивовані формаліном. У 1 дозі (0,5 мл) по 15 мкг гемаглютиніну кожного підтипу, консервант - мертіолят. Показання: активна профілактика грипу з 6 місяців. Дози: дорослим і дітям старше 6 років 0,5 мл глибоко підшкірно або в/м у верхню третину зовнішньої поверхні плеча одноразово. Дітям 1-6 років по 0,25 мл двократно з інтервалом 4-6 тижнів (дітям, раніше імунізованим грипозною вакциною, одноразово). Форма: шприци 0,5 мл.
Вакцина гепатиту А культуральна концентрована очищена інактивована адсорбована, рідка (Геп-а-ін-вак). Інактивовані віріони гепатиту А, вирощені на культурі льоток, що перевиваються, 4647, очищені, концентровані і адсорбовані на алюмінію гідроксиді. Одна доза для дорослих містить не менше 50 ІФА ОД антигена вірусу гепатиту А, для дітей і підлітків 25 ІФА ОД, консерванту не містить. Дози: дорослим (старше 18 років) по 0,5 мл (50 ІФА ОД), дітям і підліткам по 0,25 мл (25 ІФА ОД) двократно в/м з інтервалом 6 місяців.
Хаврікс. Доза (0,5 мл) містить 720 ОД антигена вірусу гепатиту А, інактивованого формальдегідом і адсорбованого на алюмінію гідроксиді, і сліди неоміцину. Консервант - 2-феноксіетанол.
Вакцина герпетична культуральна інактивована суха для профілактики рецидивів і лікування важкої, тривало перебігаючої герпетичної інфекції. Містить убиті формаліном віруси простого герпесу I і II типів, вирощені у культурі фібробластів курячих ембріонів (є гентаміцин). Вводиться у період ремісії внутрішньошкірно по 0,1-0,2 мл 5 разів з інтервалом 3-4 дні.
Вакцина кліщового енцефаліту культуральна очищена концентрована інактивована для профілактики у дітей і дорослих в ендемічних районах, вводять підшкірно або внутрішньом’язово. Ліофілізована суспензія антигена вірусу кліщового енцефаліту, вирощеного в культурі клітин курячого ембріона та інактивованого формаліном, у кінцевій концентрації 0,2%. Містить бичачий сироватковий альбумін. Доза: по 0,5 мл глибоко підшкірно або в/м (у ділянку дельтовидного м’яза плеча) двократно з інтервалом 5-7 місяців (допустиме скорочення інтервалу до 2-х місяців). Ревакцинацію проводять одноразово через 1 рік після первинного курсу, далі кожні 3 роки.
Вакцина кліщового енцефаліту культуральна інактивована Енцепур. У 1 дозі (0,5 мл) - 1,5 мкг інактивованого вірусу кліщового енцефаліту, вирощеного в культурі клітин курячого ембріону, 1 мг алюмінію гідроксиду, не більше 0,005 мг формальдегіду, а також сліди неоміцину, хлортетрацикліну, гентаміцину. Дози: по 0,5 мл в/м (переважно в дельтовидний м’яз). Курс вакцинації складається з основної вакцинації і ревакцинації. Основну вакцинацію можна проводити за двома схемами. Схема А: дві ін’єкції з інтервалом 1-3 місяці, третя - через 9-12 місяців після другої. Щеплення починають в осінньо-зимній період. Схема В (швидка): дві ін’єкції з інтервалом 7 діб, третя - через 21 добу після першої, четверта - через 9-12 місяців.
Вакцина японського енцефаліту культуральна інактивована рідка для профілактики в дорослих в ендемічних районах, курс вакцинації - 3 ін’єкції з інтервалом 7-10 і 60 днів.
Вакцина антирабічна культуральна інактивована суха містить вірус сказу (штам Внуково-32) 0,5 МОд, інактивований ультрафіолетовими променями (доданий канаміцин і бичачий сироватковий альбумін), застосовують для профілактичної вакцинації співробітників лабораторій, що працюють з вірусом сказу, і для лікування. Курс застосування - внутрішньом’язово по 2,5 мл на 0, 7 і 30-ту добу після укусу. Через 3 тижні після 3-го введення вакцини доцільно досліджувати сироватку крові прищепленого на вміст вірус-нейтралізуючих антитіл. Якщо титр антитіл виявиться менше 0,5 МОд (1:50), то слід ввести 4-ту дозу вакцини (3,0 мл). Одноразова ревакцинація рекомендується через 1 рік 1 мл і далі через кожні 3 роки, якщо людина продовжує перебувати у зоні високого ризику. При важких і середньої тяжкості укусах застосовують у поєднанні з антирабічним імуноглобуліном.
Вакцина антирабічна культуральна концентрована очищена інактивована суха. Містить штам фіксованого вірусу сказу Внуково-32, вирощеного в культурі клітин нирок сірійських хом’яків, інактивованого ультрафіолетовим опроміненням і формальдегідом. У 1 мл не менше 2,5 МОд і канаміцину сульфат. Для профілактики сказу у ветеринарів, собаководів, тваринників, мисливців, лаборантів.
Профілактичний курс імунізації проводять особам, професійно пов’язаним з ризиком зараження сказом (собаколови,співробітники ветеринарних діагностичних лабораторій, мисливці, лісники, працівники боєнь, таксидермісти, особи, що працюють з "вуличним" вірусом сказу) і складається з 3-х внутрішньом’язових введень вакцини у товщу дельтовидних м’язів плеча у дозі 1,0 мл на 0, 7 і 30-й день. Через 3 тижні після 3-го введення вакцини доцільно досліджувати сироватку крові прищепленого на вміст вірус-нейтралізуючих антитіл. Якщо титр антитіл буде менше 0,5 МОд (1:50), то слід ввести 4-ту дозу вакцини (3,0 мл). Одноразова ревакцинація рекомендується через 1 рік 1 мл і далі через кожні 3 роки, якщо людина продовжує перебувати у зоні високого ризику.
Лікувальна і профілактична імунізація укушених, подряпаних, забруднених слиною скажених тварин. Курс застосування - внутрішньом’язово по 1 мл на 0, 3, 7, 14, 30, 90-ту добу після укусу. При важких і середньої тяжкості укусах застосовують у поєднанні з антирабічним імуноглобуліном.
Протипоказання до застосування вакцин з профілактичною метою:
- гострі інфекційні та неінфекційні захворювання;
- хронічні захворювання у стадії загострення;
- у стадії ремісії щеплення проводять не раніше, ніж через місяць після одужання;
- інтервал після останнього щеплення повинен бути не менше 1 міс. Інакше антитіла, що збереглися після попереднього введення вакцини, здатні інактивовувати антиген, що вводиться;
- алергічні реакції на білок курячого яйця.
При температурі вище 37,5 °С вакцинацію не проводять.
Лікувальні вакцини
Після вакцинації стимулюється як специфічний, так і неспецифічний імунітет. Тому багато вакцин використовують з лікувальною метою як імуномодулятори при лікуванні не тільки захворювань з етіологічно визначеним мікроорганізмом, але і поза таким зв’язком як імуностимулятори.
Вакцина бруцельозна лікувальна. У 1 мл - млрд убитих нагріванням бруцел Brucella abortus і Brucella melitensis відповідно 2:1, консервант - фенол. Показання: лікування гострого, підгострого і хронічного бруцельозу у стадії декомпенсації. Мінімальна доза для внутрішньовенного введення - 200 тис., максимальна - 250 млн мікробних клітин. Внутрішньошкірно вводять у різні точки, віддалені одна від одної на 40-60 мм (у ділянці суглобів плеча і стегна), в об’ємі 0,1 мл; мінімальна доза - 200 тис., максимальна - 300 млн мікробних клітин. При нормальній реактивності вводять по 1, 5, 10, 15, 20, 25 і 50 млн мікробних тіл з інтервалами 3-5 діб. При гіперреактивності інтервал між введенням збільшують до 3-5 діб.
Вакцина гонококова. Убита гонококова вакцина є стимулятором активного імунітету проти гонококової інфекції. Застосування показане при недостатній ефективності антибіотикотерапії, при мляво перебігаючих рецидивах, торпідних і хронічних формах захворювання, у чоловіків з ускладненою і у жінок з висхідною гонореєю (при стиханні гострих запальних явищ), у гінекологічній практиці при лікуванні запальних процесів. Дози: вакцину вводять в/м у сідничну ділянку або підшкірно. Початкова доза при ускладненій гонореї 0,2-0,3 мл, при торпідній і хронічній формах - 0,3-0,4 мл. Препарат вводять з інтервалом 1-2 доби залежно від реакції, дозу збільшують кожного разу на 0,15-0,3 мл.
Анатоксин стафілококовий очищений рідкий. У 1 мл - 12±2 ЄС стафілококового анатоксину. Викликає утворення специфічних антитіл до екзотоксину стафілокока і має імуномодулюючі властивості. Показання: специфічна імунотерапія дорослих, що страждають гострою або хронічною стафілококовою інфекцією. Дози: вводять підшкірно під кут лопатки. Повний курс лікування включає 7 ін’єкцій з інтервалом 2 доби у наростаючих дозах: 0,1, 0,3, 0,5, 0,7, 0,9, 1,2 і 1,5 мл. При швидкому клінічному ефекті курс можна скоротити до 5 ін'єкцій.
Вакцина стафілококова лікувальна рідка. Комплекс розчинних термостабільних антигенів, отриманий з суспензії мікробних клітин стафілококу, прогрітих при 100 °С протягом 1 год. Показання: лікування гнійничкових захворювань шкіри стафілококової етіології (фурункулів, карбункулів, гідраденитів, піодермії та ін.). Дози: вводять підшкірно у ділянку плеча або у підлопаткову ділянку щодня. Початкова доза 0,2 мл (дорослим і дітям з 7 років) або 0,1 мл (дітям від 6 місяців до 7 років), потім щодня протягом 8 діб збільшують дозу на 0,1 мл (всього 9 ін’єкцій). Кожну подальшу ін’єкцію роблять на відстані 20-30 мм від місця попередньої або в іншу руку.
Вакцина стафілококова суха для імунотерапії. Стафілококова вакцина суха для імунотерапії складається з водорозчинних антигенів стафілокока. Має антиген-специфічну активність відносно стафілокока, індукує у прищеплених вироблення антитіл. Разом із специфічною дією є активним імуномодулятором, стимулюючи неспецифічну реактивність організму. Застосовують для лікування хворих із затяжною хронічною стафілококовою інфекцією або при її асоціації з інфекціями іншої етіології. Дози: вакцину вводять під шкіру нижнього кута лопатки. Місце введення обробляється розчином йоду або спиртом. Мінімальний курс складається з 5 ін’єкцій з інтервалом 3-4 доби. Доза вакцини на першу ін’єкцію - 0,1 мл, на подальші - 0,2 мл.
Поствакцинальні реакції й ускладнення
Поствакцинальні реакції (ПВР) - це побічні, клінічні і лабораторні ознаки нестійких, небажаних, патологічних (функціональних) змін в організмі, що виникають у зв’язку з проведенням щеплення (зберігаються 3-5 днів і самостійно проходять).
Поствакцинальні реакції діляться на місцеві і загальні.
Місцеві поствакцинальні реакції: ущільнення тканин; гіперемія, що не перевищує 80 мм у діаметрі; легка болісність у місці введення вакцини.
До загальних поствакцинальних реакцій відносять реакції, що не прив’язані до локалізації ін’єкції, і такі, що зачіпають увесь організм: генералізований висип; підвищення температури тіла; порушення сну, неспокій; головний біль; запаморочення, короткочасна втрата свідомості; у дітей - тривалий незвичайний плач; ціаноз, похолодання кінцівок; лімфоаденопатія; анорексія, нудота, біль у животі, диспепсія, діарея; катаральні явища, не пов’язані з тим, що почалися до або відразу після щеплення, ГРЗ; міалгія, артралгія.
У цілому, звичайні побічні реакції - це реакція організму на введення чужорідного антигена і, в більшості випадків, відображення процесу вироблення імунітету. Наприклад, причиною підвищення температури тіла, що виникло після щеплення, є викид у кров особливих посередників імунної реакції - прозапальних інтерлейкінів. Якщо побічні реакції мають неважкий характер, то в цілому це навіть сприятлива ознака у плані вироблення імунітету. Наприклад, невелике ущільнення, що виникло в місці щеплення вакциною проти гепатиту В, свідчить про активність процесу вироблення імунітету, а отже, щеплена людина буде реально захищена від інфекції.
По тяжкості перебігу поствакцинальні реакції діляться на звичайні та важкі (сильні). До важких реакцій відносять місцеві: у місці введення препарату набряк м’яких тканин більше 50 мм у діаметрі, інфільтрат більше 20 мм, гіперемія більше 80 мм у діаметрі; і загальні: підвищення температури тіла понад 39 °С.
Місцеві реакції розвиваються відразу після введення препарату і обумовлені в основному баластними речовинами вакцин.
Терміни появи загальних вакцинальних реакцій:
- для неживих вакцин 1-3 дні після імунізації (у 80-90% випадків перша доба);
- для живих вакцин - з 5-6-го по 12-14-й дні, з піком проявів з 8-го по 11-й дні після щеплення.
Поствакцинальні реакції не є протипоказанням для проведення подальших щеплень даною вакциною.
Поствакцинальні ускладнення (ПВУ) - це стійкі функціональні і морфологічні зміни в організмі, які виходять за рамки фізіологічних коливань і призводять до значних порушень стану здоров’я.
Поствакцинальні ускладнення не сприяють розвитку імунітету. До ускладнень не відносять події, що співпадають за часом з проведеною вакцинацією (наприклад, інтеркурентне захворювання у поствакцинальному періоді). Поствакцинальні ускладнення перешкоджають повторному введенню тієї ж вакцини.
Можливі причини поствакцинальних ускладнень: недотримання протипоказань; індивідуальні особливості людини, що вакцинується; "програмна помилка" (порушення правил і техніки вакцинації); неналежна якість вакцини, в т. ч. через порушення транспортування і зберігання.
Загальноприйняті критерії зв’язку подій у поствакцинальному періоді з вакцинацією:
- патологічні процеси, що виникають після щеплення ("несприятливі події", або "побічні ефекти" за термінологією ВООЗ), не слід вважати поствакцинальними ускладненнями до тих пір, поки не буде встановлена їх можливий причинно-наслідковий, а не тільки тимчасовий зв’язок з вакцинацією;
- епідеміологічні (більша частота у вакцинованих, ніж у невакцинованих);
- клінічні (схожість поствакцинального ускладнення з ускладненням відповідної інфекції, час появи після щеплення);
- вірусологічні (наприклад, відсутність дикого поліовірусу при вакцино-асоційованому поліомієліті).
Клінічні форми поствакцинальних ускладнень:
- місцеві поствакцинальні ускладнення - абсцеси; підшкірний холодний абсцес; поверхнева виразка більше 10 мм; регіональний(і) лімфоаденит(и); келоїдний рубець;
- загальні поствакцинальні ускладнення з боку нервової системи - судоми фебрильні; судоми афебрильні; вакцино-асоційований менінгіт/енцефаліт; анестезія/парестезія; гострий млявий параліч; вакцино-асоційований паралітичний поліомієліт; синдром Гийєна-Барре (полірадикулоневрит); підгострий склерозуючий паненцефаліт;
- інші поствакцинальні ускладнення - анафілактичний шок і анафілактоїдні реакції; алергічні реакції (набряк Квінке, висип за типом кропив’янки, синдром Стивенса-Джонсона, Лайелла); гіпотензивний-гіпореспонсивний синдром (гостра серцево-судинна недостатність, гіпотонія, зниження тонусу м’язів, короткочасне порушення або втрата свідомості, судинні порушення в анамнезі); артрити (але не як симптом сироваткової хвороби); безперервний пронизливий крик у дитини (тривалістю від 3 годин і більш); паротит, орхіт; тромбоцитопенія; генералізована БЦЖ-інфекція, остеомієліт, остеїт, тромбоцитопенічна пурпура.
У табл. 6 представлені основні поствакцинальні реакції і ускладнення залежно від виду застосованої вакцини.
Таблиця 6
Поствакцинальні реакції (ПВР) і ускладнення (ПВУ) залежно від виду застосованої вакцини
Код |
Назва ПВР / ПВУ |
АКДП, АаКДП, АДП, комбіновані вакцини на основі АКДП та АаКДП |
Проти кору, паротиту, краснухи (комбіновані та монопрепарати), ветряної віспи |
БЦЖ |
Оральна поліомієлітна вакцина |
Інактивована поліомієлітна вакцина |
Проти гепатиту В |
Полісахаридні вакцині (Ніb, менінгококова, пневмококова) |
Інші вакцини |
1 |
Підвищення температури до 39 °С |
- |
|||||||
2 |
Підвищення температури понад 39 °С (сильна загальна) |
<72 днів |
4-15 днів |
<48 годин |
- |
<72 години |
<72 години |
||
3 |
Температура, яка не зареєстрована у медичній документації |
- |
<48 го дин |
<48 годин |
|||||
4 |
Біль, набряк м’яких тканин > 50 мм, гіперемія у місці введення > 80 мм, інфільтрат > 20 мм (сильна місцева) |
<48 годин |
Специф. реакція |
- |
<48 годин |
||||
5 |
Лімфоаденопатія |
<7 днів |
4-30 днів |
- |
- |
- |
- |
- |
- |
6 |
Головний біль |
<48 годин |
4-15 днів |
- |
<72 |
- |
<72 |
||
7 |
Дратівливість, порушення сну |
- |
години |
- |
години |
<48 годин |
|||
8 |
Висипання неалергічного генезу |
- |
- |
- |
- |
- |
<72 години |
||
9 |
Анорексія, нудота, біль у животі, диспепсія, діарея |
<72 години |
- |
<72 години |
- |
<5 днів |
|||
10 |
Катаральні явища |
- |
- |
- |
- |
<72 години |
- |
||
11 |
Міалгія, артралгія |
- |
- |
- |
- |
<72 години |
|||
12 |
Абсцеси |
- |
- |
- |
- |
- |
- |
- |
|
13 |
Анафілактичний шок і анафілактоїдні реакції |
< 24 години |
- |
- |
< 24 години |
||||
14 |
Алергічні реакції (набряк Квінке, висип типу кропив’янки, синдром Стивенса- Джонсона, Лайєла) |
<72 години |
- |
- |
<72 години |
<72 години |
<72 години |
<72 години |
|
15 |
Гіпотензивний-гіпореспонсивний синдром (гостра серцево-судинна недостатність, гіпотонія, зниження тонусу м’язів, короткочасне порушення або втрата свідомості, судинні порушення в анамнезі) |
- |
- |
- |
- |
||||
16 |
Артрити |
- |
4-30 днів |
- |
- |
- |
5-30 днів |
- |
|
17 |
Безперервний пронизливий крик у дітей (тривалістю від 3 годин і більше) |
<48 годин |
- |
- |
- |
- |
- |
<48 годин |
|
18 |
Судоми фебрильні |
<72 години |
4-15 днів |
- |
- |
- |
<72 години |
||
19 |
Судоми афебрильні |
7-14 днів |
- |
- |
- |
- |
- |
||
20 |
Менінгіти / енцефаліт |
< 30 днів |
4-42 дні |
- |
- |
- |
< 15 днів |
- |
|
21 |
Анестезія / парестезія |
- |
- |
- |
- |
||||
22 |
Гострий млявий параліч |
- |
- |
- |
3-40-й день |
- |
- |
- |
|
23 |
Вакцино-асоційований Паралітичний поліомієліт |
- |
- |
- |
- |
- |
- |
||
24 |
Синдром Гийєна-Барре (полірадикуло-неврит) |
< 31 день |
- |
- |
- |
< 31 день |
|||
25 |
Підгострий склерозовальний паненцефаліт |
- |
- |
- |
- |
- |
- |
- |
|
26 |
Паротит, орхіт |
- |
4-42 дні |
- |
- |
- |
- |
- |
|
27 |
Тромбоцитопенія |
< 31 день |
4-15 днів |
- |
- |
- |
- |
- |
|
28 |
Підшкірний холодний абсцес |
- |
- |
через 1,5-6 міс. |
- |
- |
- |
- |
|
29 |
Поверхнева виразка більше 10 мм |
- |
- |
- |
- |
- |
- |
||
30 |
Регіональний лімфоаденіт(и) |
- |
- |
через 2-6 міс. |
- |
- |
- |
- |
|
31 |
Келоїдний рубець |
- |
- |
через 5-12 міс. |
- |
- |
- |
- |
|
32 |
Генералізована БЦЖ-інфекція, остеомієліт, остеїт |
- |
- |
через 2-18 міс. |
- |
- |
- |
- |
|
Щеплення однозначно не є причиною симптомів (температура, шкірні висипи та ін.), навіть при їх появі у типові для поствакцинальних ускладнень терміни, якщо вони зберігаються більше 2-3 днів і/або якщо до них приєднуються нові симптоми (блювота, пронос, менінгеальні ознаки та ін.).
Клінічні критерії диференційної діагностики поствакцинальних ускладнень:
- реакції на живі вакцини (окрім алергічних реакцій негайного типу в перші декілька годин після щеплення) не можуть з’явитися раніше 4-го дня і пізніше, ніж через 12-14 днів після проти кору і 30 днів після оральної поліомієлітної вакцини (ОПВ) і антипаротитної вакцини;
- алергічні реакції негайного типу розвиваються не пізніше, ніж через 24 год. після будь-якого виду імунізації, а анафілактичний шок не пізніше, ніж через 4 год.;
- кишкові, ниркові симптоми, серцева і дихальна недостатність не характерні для ускладнень вакцинації і є ознаками супутніх захворювань;
- катаральний синдром може бути специфічною реакцією на вакцинацію проти кору, якщо виникає не раніше 5-го дня і не пізніше 14-го дня після щеплення; він не характерний для інших вакцин;
- артралгії і артрити характерні тільки для вакцинації проти краснухи;
- захворювання вакцино-асоційованим поліомієлітом (ВАП) розвивається у строк 4-30 діб після імунізації у прищеплених і до 60 діб у контактних; 80% всіх випадків захворювання пов’язано з першим щепленням, при цьому ризик захворювання в імунодефіцитних осіб у 3-6 тис. разів перевищує ризик у здорових.
ВАП обов’язково супроводжується залишковими явищами (мляві периферичні парези і/або паралічі і м’язова атрофія).
Особливості діагностики поствакцинальних ускладнень
• При розвитку важких форм неврологічних захворювань (енцефаліт, мієліт, полірадикулоневрит, менінгіт та ін.) з метою виключення інтеркурентних захворювань необхідне дослідження парних сироваток.
• Перша сироватка повинна бути узята в можливо раніші терміни від початку захворювання, а друга - через 14-21 добу.
• У сироватках належить визначити титри антитіл до вірусів грипу, парагрипу, герпесу, коксаки, ехо-вірусів, аденовірусів. При цьому титрування першої і другої сироваток слід здійснювати одночасно. Перелік серологічних досліджень, що проводяться, за показаннями може бути розширений.
• У разі здійснення люмбальної пункції необхідно провести вірусологічне дослідження спинномозкової рідини з метою індикації як вакцинних вірусів (при щепленнях живими вакцинами), так і вірусів можливих збудників інтеркурентного захворювання.
• Матеріал у вірусологічну лабораторію слід доставляти або у замороженому стані, або при температурі танучого льоду. У клітинному осаді ліквору, отриманого центрифугуванням, можлива індикація вірусних антигенів у реакції імунофлюоресценції.
• При серозному менінгіті, що розвинувся після вакцинації паротиту, і при підозрі на ВАП слід виключити їх ентеровірусну етіологію.
• При постановці клінічного діагнозу БЦЖіту його верифікація бактеріологічними методами передбачає виділення культури збудника з подальшим доказом його приналежності до Mycobacterium bovis BCG.
Моніторинг поствакцинальних реакцій і ускладнень - це система постійного стеження за безпекою медичних імунобіологічних препаратів в умовах їх практичного застосування. За висновком ВООЗ: "Виявлення поствакцинальних ускладнень з подальшим їх розслідуванням і прийнятими заходами підвищує сприйняття імунізації суспільством і покращує медичне обслуговування. Це, в першу чергу, збільшує охоплення населення імунізацією, що призводить до зниження захворюваності. Навіть якщо причина не може бути встановлена або захворювання було викликане вакциною, сам факт розслідування випадку медичними працівниками підвищує довіру суспільства до щеплень".
Моніторинг ПВУ проводиться на всіх рівнях медичного обслуговування населення: первинному районному, міському, обласному, всеукраїнському. Його мета: вдосконалення системи заходів щодо попередження ускладнень після застосування медичних імунобіологічних препаратів.
Завдання: виявлення ПВУ, визначення характеру і частоти ПВУ для кожного препарату, визначення чинників ризику, сприяючих розвитку ПВУ, зокрема кліматогеографічних, соціально-економічних і екологічних, а також обумовлених індивідуальними особливостями прищепленого.
Виявлення поствакцинальних реакцій і ускладнень здійснюють працівники на всіх рівнях медичного обслуговування і спостереження: медичні працівники, які проводять вакцинацію; медичні працівники, які проводять лікування ПВР і ПВУ у всіх медичних установах (як державної, так і недержавної форми власності); батьки, що заздалегідь проінформовані про можливі реакції після вакцинації.
При розвитку незвичайної ПВР або підозрі на ПВУ необхідно негайно інформувати керівника лікувально-профілактичної установи або особу, що займається приватною медичною практикою, і направити екстрене повідомлення про незвичайну ПВР або підозру на ПВУ (згідно формам медичної облікової документації, затвердженої МОЗ України) у територіальну СЕС впродовж 24 годин після їх виявлення.
Кожен випадок поствакцинального ускладнення (підозри на ускладнення), що потребує госпіталізації, а також що завершився летальним результатом, розслідується комісійними фахівцями (педіатром, терапевтом, імунологом, епідеміологом та ін.), які призначаються головним лікарем обласної (міської) СЕС. Ускладнення після БЦЖ- вакцинації розслідуються при обов’язковій участі лікаря-фтизіатра.
Імунні антисироватки та імуноглобуліни
Серотерапія і серопрофілактика - використання препаратів сироватки крові з метою лікування або профілактики інфекційних захворювань. Імунні сироватки та імуноглобуліни застосовують при багатьох інфекціях як з метою екстреної імунопрофілактики (при безпосередній загрозі захворювання), так і з метою імунотерапії для створення штучного пасивного імунітету.
Гетерологичні (ксеногенні) антисироватки отримують шляхом гіперімунізації коней та інших тварин, від яких можна забрати достатньо багато крові. Існують антимікробні і антитоксичні сироватки, останні застосовуються найчастіше. Силу антитоксичних сироваток вимірюють у міжнародних одиницях (МОд) за здатністю нейтралізувати певну дозу токсину. До антитоксичних відносяться протидифтерійна, протиправцева, протигангренозна, противоботулічна і протистафілококова сироватки.
Антитоксичні сироватки необхідно вводити якомога раніше від початку захворювання, оскільки антитіла здатні нейтралізувати токсин тільки до його адсорбції на клітинах-мішенях.
Сироватки вводять після обов’язкового попереднього визначення алергії до кінського білка, оскільки вони можуть викликати шок і сироваткову хворобу, особливо при повторному введенні. Для цього за методом Безредка кінську сироватку в розведенні 1:100 в об’ємі 0,1 мл вводять внутрішньошкірно у передпліччя (ампула маркована червоним кольором). Результат враховують через 20-30 хв. За відсутності вираженої шкірної реакції (менше 1 см в діаметрі) вводять 0,1 мл нерозведеної сироватки підшкірно. За відсутності реакції водять решту дози.
Новим напрямом отримання гетерологічних антитіл є моноклональні антитіла, що отримуються з мишачих гібридів.
Протиправцева сироватка кінська (ППС) застосовується для профілактики і лікування правця. Отримують після імунізації коней правцевим анатоксином. З метою профілактики вона застосовується при травмах з порушенням цілісності шкірних і слизових покривів. ППС вводять підшкірно у дозі 3000 міжнародних одиниць (МОд). He підлягають профілактичній імунізації за допомогою сироватки особи, яким проведена імунізація препаратом, що містить правцевий анатоксин, менш, ніж 2 роки назад. Сироватка протипоказана особам з алергією на кінський білок або яким раніше вводили дану сироватку; таким необхідний донорський протиправцевий імуноглобулін.
З лікувальною метою антиправцева сироватка вводиться при появі перших симптомів правця у можливо раніші терміни, у дозі 100-200 тис. МОд, внутрішньовенно, краплинним методом і 5-10 тис. МОд внутрішньом’язово у тканини, що оточують рану.
Екстрена специфічна профілактика правця. Екстрену профілактику правця проводять активно-пасивним методом у наступних випадках:
- при травмах з порушенням цілісності шкірних покривів і слизових оболонок;
- при обмороженнях і опіках II, III і IV ступенів;
- при абортах і пологах поза медичними установами;
- при гангрені або некрозі тканин будь-якого типу, абсцесах;
- при укусах тваринами;
- при проникаючих пошкодженнях шлунково-кишкового тракту.
Для екстреної профілактики правця застосовують АП-анатоксин (можливе використання і АДП-М-анатоксина), протиправцевий людський імуноглобулін (ППЛІ) або використовують протиправцеву сироватку, кінську, очищену, концентровану, рідку (ППС).
АС-анатоксин вводять підшкірно у підлопаткову ділянку. ППЛІ вводять у дозі 250 МОд внутрішньом’язово у верхнє-зовнішній квадрант сідниці. ППС вводять підшкірно у дозі 3000 МОд. Перед введенням ППС для виявлення чутливості до чужорідного білка ставлять внутрішньошкірну пробу з 1:100 сироваткою, яка знаходиться в коробці з препаратом (ампула маркірована червоним кольором), відповідно до інструкції, що додається.
Схема обрання профілактичних засобів при проведенні екстреної профілактики правця представлена у табл. 7.
Якщо дитина, згідно наявним документам, отримала повний курс планової імунізації, то, незалежно від терміну останнього щеплення, вказані препарати не застосовують.
У випадку, якщо ревакцинація не проводилася, незалежно від термінів вводять 0,5 мл АП-анатоксину.
При двох щепленнях, якщо пройшло не більше 5 років, вводять 0,5 мл АП-анатоксину, якщо більше 5 років - 1 мл АП-анатоксину, 250 МОд ППЛІ або 3000 МОд ППС.
При одному щепленні, якщо пройшло не більше 2 років, вводять 0,5 мл АС-анатоксину, якщо більше 2 років - 1 мл АС-анатоксину, 250 МОд ППЛІ або 3000 МОд ППС.
Неприщеплені діти у віці до 5 міс. отримують 250 МОд ППЛІ або 3000 МОд ППС.
Діти старше 5 міс. отримують 1 мл АП-анатоксину, 250 МОд ППЛІ або 3000 МОд ППС.
За відсутності у дитини документів, підтверджуючих проведення щеплень, а також протипоказань до щеплень в анамнезі, їй вводять 0,5 мл АС-анатоксину і лише при інфікованих ранах - ППЛІ або ППС.
Таблиця 7
Схема екстреної специфічної профілактики правця
Попередні щеплення проти правця |
Вік |
Строк після останнього щеплення |
Призначені препарати |
|
АП (1) |
ППЛІ або ППС (2), (8) |
|||
Документи про щеплення є |
||||
Повний курс щеплень у відповідності з віком (3) |
Діти і підлітки |
Будь-який |
- (4) |
- |
Курс планових щеплень без останньої вікової ревакцинації |
Діти і підлітки |
Будь-який |
+ |
- |
Повний курс імунізації (5) |
Дорослі |
< 5 років |
- |
- |
> 5 років |
+ |
- |
||
Два щеплення |
Усі вікові групи |
< 5 років |
+ |
- (6) |
> 5 років |
+ |
+ |
||
Одне щеплення |
Усі вікові групи |
< 5 років |
+ |
- (6) |
> 5 років |
+ |
+ (7) |
||
Не прищеплені |
< 5 міс |
- |
+ (7) |
|
> 5 міс |
+ |
+ (7) |
||
Немає документального підтвердження про попередні щеплення |
||||
Протипоказань до щеплень не було |
< 5 міс |
- |
+ |
|
> 5 міс |
+ |
- (6) |
||
Останні |
Усі вікові групи |
+ |
+ |
|
Примітки:
1. При екстреній профілактиці замість АП можна використовувати АДІ 1-М (дифтерійно-правцевий анатоксин).
2. Застосовувати один з вказаних препаратів (ППЛІ або ППС), при цьому ППЛІ вводити переважно.
3. Це стосується також дітей і підлітків, які щепилися поза календарем, але отримали ревакцинацію: чергові планові або екстрені ревакцинації з приводу травм слід робити не частіше, ніж 1 раз у 5 років.
4. При інфікованих ранах, якщо після попередньої ревакцинації пройшло більше 5 років, вводять АП.
5. Повний курс імунізації АП для дорослих складається з двох щеплень з інтервалом 30-40 діб і ревакцинації через 6-12 місяців. При скороченій схемі повний курс імунізації включає одноразову вакцинацію АП у подвоєній дозі та ревакцинацію через 6-12 місяців.
6. При інфікованих ранах вводять ППЛІ або ППС.
7. Усі особи, що отримали активно-пасивну профілактику (тобто у тому числі і вакцину), для завершення курсу імунізації і для виключення необхідності повторного введення ППС через 6-12 місяців повинні бути ревакциновані АП.
8. Перед введенням ППС для виявлення чутливості до чужорідного білка обов’язково ставлять внутрішньошкірну пробу з розведеною сироваткою. Особам з позитивною шкірною пробою (діаметр набряку і гіперемії у місці введення 1 см і більш), введення ППС протипоказано. Особам з негативною шкірною пробою вводять підшкірно 0,1 мл нерозведеної сироватки і за відсутності реакції через 30 хв - решту дози. Завжди напоготіві слід мати шприц з адреналіном.
На введення протиправцевої сироватки (ППС) можливі алергічні реакції: негайні - такі, що наступають одразу після введення (анафілактичний шок) або через декілька годин; ранні - на 2-6-ту добу після введення (гостра кропив’янка, набряк Квінке) і віддалені - на 2-му тижні і пізніше (сироваткова хвороба).
Ці реакції виявляються симптомокомплексом сироваткової хвороби (підвищення температури тіла, поява на шкірі різноманітних висипів, свербіж, боль у суглобах, припухлість лімфатичних вузлів, збільшення печінки і селезінки тощо), в окремих випадках - анафілактичним шоком.
Враховуючи можливість розвитку анафілактичного шоку, за кожним прищепленим передбачено спостереження протягом 1 год. У разі появи перших ознак ускладнення повинна бути надана адекватна медична допомога (див. Шок анафілактичний. Сироваткова хвороба).
Антирабічний імуноглобулін (АРІ) з сироватки коня рідкий виділяють з сироватки крові коней, імунізованих вакциною проти сказу. Він застосовується негайно у комбінації з антирабічною вакциною при захворюванні або укусах людини підозрілою або скаженою твариною по 40 МОд/кг навколо ран і в їх глибину і внутрішньом’язово у місця, куди не вводили вакцину.
Екстрена профілактика сказу. Екстрену профілактику сказу проводять антирабічною культуральною інактивованою сухою вакциною (КОКАВ або РАБІВАК). Разом з вакциною при середньоважких і важких пошкодженнях застосовують антирабічний імуноглобулін (кінський) - гетерогенний, отриманий з гіперімунної кінської сироватки.
Лікувально-профілактичну імунізацію проводять особам, інфікованим (можливо інфікованим) вірусом сказу при укусах, пораненнях, забрудненні слиною, що нанесені тваринами, за спеціально розробленою схемою, залежно від тяжкості пошкодження і стану здоров’я тварин (або відсутності даних про це).
Вакцина антирабічна культуральна очищена концентрована інактивована суха (Кокавілі), вакцина антирабічна культуральна інактивована суха (РАБІВАК) - вакцинний вірус сказу, штам Внуково-32. Одна доза - 1,0 мл, активність 2,5 МОд/мл. Препарат випускається у комплекті з розчинником: 1,0 мл дистильованої води в ампулі. Вакцину зберігають і транспортують при температурі від +2 до +8 °С.
Імуноглобулін антирабічний з кінської сироватки випускають в ампулах по 5,0; 10,0 мл і в розведенні 1:100 по 1,0 мл в ампулі (для визначення чутливості хворого до кінської сироватки). Хворому проводять пробу на переносимість кінської сироватки. Для цього за методом Безредка імуноглобулін антирабічний у розведенні 1:100 в об’ємі 0,1 мл вводять внутрішньошкірно у передпліччя. Результат враховують через 20-30 хв. За відсутності вираженої шкірної реакції (менше 1 см в діаметрі) вводять 0,1 мл нерозведеного імуноглобуліну антирабічного підшкірно. За відсутності реакції через 20-30 хв дозу антирабічного імуноглобуліну вводять з розрахунку 40 МОд на 1 кг маси тіла хворого внутрішньом’язово навколо рани і у глибину рани. Якщо анатомічне розташування пошкодження (кінчики пальців та ін.) не дозволяє ввести всю рекомендовану дозу навколо рани, то залишок імуноглобуліну вводять внутрішньом’язово в інші місця (м’яз сідниці, верхньої частини стегна, плеча, лопатки). Зазвичай водять по 2,5 мл імуноглобуліну антирабічного у 2 місця в товщу раневої поверхні і дельтовидних м’язів плеча або у сідниці.
Лікувально-профілактична імунізація проводиться відповідно схеми (табл. 8). Курс імунізації повинен бути початий негайно, як тільки постраждалий звернувся за медичною допомогою. Протипоказання відсутні. Якщо проводитиметься комбіноване лікування антирабічним імуноглобуліном (АРІ) і антирабічною вакциною (КОКАВ), то обидва препарати вводяться одночасно (спочатку вводиться АРІ, потім КОКАВ у різні місця).
Особам, що щепляться повторно, курс вакцинації може бути скорочений з урахуванням тривалості і давності попереднього курсу, а також характеру укусу і відомостей про тварину. Якщо постраждалий раніше був імунізований з профілактичною метою або піддався курсу вакцинації протягом 7-12 днів і більше та з моменту вакцинації пройшло не більше 3 міс., то при забрудненні слиною і легких укусах вакцинація не потрібна. Курс вакцинації менше 7 днів не враховується. При тривалішому інтервалі між вакцинацією і контактом з твариною (але не більше 1 року) достатньо скороченого курсу вакцинації по 1,0 мл в 0, 3 і 7-й дні; якщо пройшов рік і більше або був проведений неповний курс імунізації, то поступають відповідно наведеній схемі лікувально-профілактичних щеплень КОКАВ і АРІ.
Таблиця 8
Схема лікувально-профілактичних щеплень КОКАВ і АРІ
Характер контакту |
Дані про тварину |
Лікування |
1-ша категорія пошкодження |
||
Немає пошкоджень і забруднення слиною шкірних покривів. Немає прямого контакту |
Хвора на сказ |
Не призначається |
2-га категорія пошкодження |
||
Забруднення слиною непошкоджених шкірних покривів, садно, поодинокі поверхневі укуси або подряпини тулуба, верхніх і нижніх кінцівок (крім голови, обличчя, шиї, кистей, пальців рук і ніг, промежини, геніталій), нанесені домашніми і сільськогосподарськими тваринами |
Якщо протягом 10 діб спостереження за твариною вона залишається здоровою, то лікування припиняють (тобто після 3-ї ін’єкції). Якщо спостереження за твариною неможливе (вбита, загинула, втекла, зникла та ін.), лікування продовжити за вказаною схемою |
Почати лікування негайно: КОКАВ по 1,0 мл в 0, 3, 7, 14, 30-й і 90-й дні |
3-тя кат |
егорія пошкодження |
|
Будь-які забруднення слиною слизових оболонок, будь-які укуси голови, обличчя, шиї, кистей, пальців рук і ніг, промежини, геніталій; множинні і глибокі одиночні укуси будь-якої локалізації, нанесені домашніми і сільськогосподарськими тваринами. Будь-які забруднення слиною і пошкодження, нанесені дикими тваринами: м’ясоїдними, кажанами і гризунами |
Якщо протягом 10 діб спостереження за твариною вона залишається здоровою, то лікування припиняють (тобто після 3-ї ін’єкції). Якщо спостереження за твариною неможливе (вбита, загинула, втекла, зникла і ін.), лікування продовжити за вказаною схемою |
Почати комбіноване лікування негайно і одночасно: АРІ (див. Доза антирабічного імуноглобуліну) на 0 день + КОКАВ по 1,0 мл на 0, 3, 7, 14, 30-й і 90-й дні |
Примітка: під контактом маються на увазі укушені рани, подряпини, садна і місця забруднення слиною
Реакції на введення антирабічного імуноглобуліну. На введення вакцини і імуноглобуліну може виникнути місцева реакція: почервоніння, припухлість і загальне підвищення температури тіла. Можливий розвиток алергічних реакцій: сироваткової хворобі.
Сироватка протидифтерійна кінська очищена застосовується з лікувальною метою за медичними показаннями після внутрішньошкірної проби. Отримують після імунізації коней дифтерійним анатоксином. При важкій клінічній формі дифтерії або у запущених випадках сироватку вводять у дозі 30-150 тис. МОд, підшкірно, внутрішньом’язово або внутрішньовенно у ділянку сідниць або стегон.
Сироватки протиботулічні типів А, В, Е, очищені концентровані рідкі використовуються з лікувальною метою, а також у ряді випадків для профілактики ботулізму. Їх введення необхідне після шкірної проби (0,1 мл 1:100) у можливо ранішні терміни після постановки діагнозу ботулізму. До виявлення типу збудника проводиться лікування полівалентною сироваткою типів А, В, Е, яка вводиться у дозі 10 тис. МОд, розведення у 200 мл підігрітого розчину хлориду натрію, внутрішньовенно, дози збільшують при важкій формі.
З профілактичною метою здоровим людям, що спожили харчовий продукт, який викликав захворювання ботулізмом, протиботулічна сироватка типів А, В, Е вводиться у дозі 5 тис. МОд внутрішньом’язово одноразово.
Сироватка антитоксична протигангренозна полівалентна очищена концентрована рідка випускається у вигляді полівалентного препарату до токсинів Clostridium perfringens, Closridium novyi, Clostridium septicum. З профілактичною метою сироватка застосовується при пораненнях різного характеру, що супроводжуються великим пошкодженням м’язової тканини, при ускладнених відкритих переломах, забрудненні ран землею у випадках вогнепальних поранень. Доза сироватки для профілактики - 30 тис. МОд (по 10 тис. МОд кожного компоненту). Для лікування хворих газовою гангреною використовуються значно більші дози - не менше 150 тис. МОд (по 50 тис. МОд кожної моновалентної сироватки), які вводяться внутрішньовенно 1 мл за 5 хв, потім 1 мл/хв (після перевірки шкірною пробою на чутливість до кінського білка).
Протисиньогнійний імуноглобулін готується з сироватки овець, застосовують при важкій синьогнійній інфекції.
Імуноглобулін проти кліщового енцефаліту з сироватки коней рідкий призначений для профілактики кліщового енцефаліту в разі присмоктування кліщів у вогнищах кліщового енцефаліту. Вводиться одноразово у віковому дозуванні. Обов’язкове проведення внутрішньошкірної проби з розведеним імуноглобуліном.
Імуноглобулін протилептоспірозний з сироватки волів, гіперімунізованих лептоспірозним антигеном - сумішшю вбитих культур штамів 6 серологічних груп лептоспір. Препарат застосовують у гострий період з першого дня захворювання, особливо при важких формах, вводиться внутрішньом’язово. Для дорослих і дітей з 14 років - 5,0-10,0 мл, для дітей 8-13 років - 3,0 мл. Загальна доза для дорослих і дітей з 14 років не повинна перевищувати 20,0-30,0 мл, для дітей 8-13 лет - 10,0 мл. Обов’язкове проведення внутрішньошкірної проби з протилептоспірозним імуноглобуліном, розведенням 1:100.
Глобулін проти сибірської виразки кінський рідкий містить антитіла до збудника сибірської виразки. З профілактичною метою препарат вводять внутрішньом’язово одноразово у можливо короткі терміни після підозрюваного зараження у дозі 20-25 мл дорослим, 12 мл підліткам і 5-8 мл дітям до 14 років. Лікувальна доза складає 30-50 мл при средньоважкому і важкому перебігу хвороби і 75-100 мл при сепсисі. Проведення внутрішньошкірної проби з імуноглобуліном, розведення 1:100 у дозі 0,1 мл, перед введенням глобуліну обов’язково.
Лактоглобулін протиколіпротейний коров’ячий для перорального застосування сухий є очищеною фракцією глобулінів молозива імунізованих корів. Містить антитіла до патогенних Escherichia coli серогруп 026, 055, 0111, 0119, Proteus vulgaris серогрупи 043 і Proteus mirabihs серогрупи 035. Лакгоглобулін приймають за 20-30 хв до годування. Вміст флакона розводять кип’яченою водою кімнатної температури з розрахунку 10 мл на одну дозу препарату. Препарат призначають дітям у віці до 6 місяців - по 2 дози 2 рази на добу протягом 7-14 діб; у важких випадках можна збільшити прийом препарату до 3 разів на добу і продовжити курс лікування до 21 дня.
Алогенні антисироватки отримують з сироватки крові донорів, заздалегідь вакцинованих специфічними антигенами. Препарати імуноглобулінів, отримані з нормальної або імунної сироватки, вводять внутрішньом’язово, а спеціальні дезагрегуючі імуноглобуліни внутрішньовенно.
Нормальний донорський імуноглобулін містить багато антитіл різної специфічності, направлених проти всіх інфекції, перенесених донором, або що утворилися в результаті вакцинації. Як правило, такі імуноглобуліни використовуються для імунотерапії затяжних, уповільнених інфекцій.
Внутрішньовенний імуноглобулін (ВІГ) показаний для замісної терапії при первинних імунодефіцитах (агаммаглобулінемія) і при вторинних імунодефіцитах при важких гнійно-септичних захворюваннях.
Імуноглобулін людини нормальний для внутрішньом’язового введення випускається у ампулах по 1,5 мл. Він застосовується для профілактики кору, інфекційного гепатиту, кашлюку, менінгококової інфекції, поліомієліту, грипу тому, що містить невелику кількість антитіл проти цих інфектів.
Профілактика кору. З 3 міс. особам, що не хворіли на кір і невакцинованим, не пізніше 4 діб після контакту з хворим: дітям - 1,5 або 3 мл (залежно від стану здоров’я і часу з моменту контакту), дорослим - 3 мл одноразово. Профілактика поліомієліту. Неприщепленим дітям або таким, що не пройшли повний курс вакцинації, якомога раніше після контакту з хворим паралітичною формою поліомієліту - 3-6 мл одноразово. Профілактика гепатиту А. Дітям 1-6 років - 0,75 мл, 7-10 років - 1,5 мл, старше 10 років і дорослим - 3 мл одноразово; повторне введення за показаннями не раніше ніж через 2 міс. Профілактика і лікування грипу. Дітям до 2 років - 1,5 мл, 2-7 років - 3 мл, старше 7 років і дорослим - 4,5-6 мл одноразово. При важких формах грипу показане повторне введення через 24-48 год. Профілактика кашлюку. Дітям, що не хворіли кашлюком, - по 3 мл двократно з інтервалом 24 год. Профілактика менінгококової інфекції. Дітям від 6 міс. до 7 років, не пізніше 7 діб після контакту з хворим генералізованою формою інфекції (незалежно від серогрупи збудника) - 1 мл (до 3 років включно) або 3 мл (старше за 3 роки).
Ііперімунні імуноглобуліни цілеспрямованої дії отримують з сироватки крові спеціально імунізованих донорів. Ці препарати містять високий титр антитіл до відповідних збудників і використовують для екстреної імунотерапії і імунопрофілактики правця, грипу, кліщового енцефаліту, стафілококової інфекції.
Імуноглобулін людини антистафілококовий застосовують для лікування захворювань стафілококової етіології у дітей і дорослих. При генералізованій стафілококовій інфекції імуноглобулін вводять в/м 1 раз на добу. Мінімальна разова доза становить 5 МОд анти-а-стафілолізину на 1 кг ваги тіла (для дітей до 5 років разова доза - не менше 100 МОд). При локалізованій стафілококовій інфекції мінімальна разова доза препарату - не менше 100 МОд. Курс лікування 3-5 ін’єкцій, які вводять щоденно або через день залежно від важкості захворювання, стану хворого і терапевтичного ефекту. Випускається в ампулах по 3 мл (300 МОд), 5 мл (300 МОд).
Протиправцевий донорський імуноглобулін. З метою його отримання заздалегідь відбирають донорів з числа осіб, імунізованих правцевим анатоксином. Донорів імунізують повторно правцевим анатоксином і через 3 тижні з їх крові виділяють гамма-глобулінову фракцію з кількістю правцевого антитоксину 12-14 МОд на 1 мл. Протиправцевий донорський імуноглобулін використовують для екстреної профілактики правця у людей з підвищеною чутливістю до кінського білка.
Імуноглобулін людини проти вірусу герпесу простого 1-го типу для в/м введення. Застосовують для лікування гострої або загострення хронічної герпес- вірусної інфекції 1-го типу (herpes labialis). Вводять імуноглобулін по 4,5 мл (3 амп.) в/м 1 раз у 3 дні, до 5 ін’єкцій. Випускається в ампулах по 1,5 мл у вигляді 10%-ного розчину імунологічно активної фракції білка.
Імуноглобулін людини проти вірусу герпесу простого 2-го типу для в/м введення. Застосовують для лікування гострої або загострення хронічної герпес- вірусної інфекції 2-го типу (herpes genitalis). Первинна і рецидивуюча генітальна герпетична інфекція - в/м 1,5 мл (1 доза) один раз на три дні. Курс лікування - 7 ін’єкцій, а також місцево - обробка пухирчастих герпетичних висипань. Герпетична генітальна інфекція у вагітних жінок - перший курс лікування проводять після 12 тижнів вагітності. Препарат вводять в/м 1,5 мл (1 доза) 1 раз на три дні, всього 6 ін’єкцій. Другий курс проводять після 36 тижнів вагітності. Препарат вводять в/м 1,5 мл (1 доза) 1 раз на три дні, 6 ін’єкцій. Препарат також застосовується у вигляді місцевих інстиляцій в уретру і піхву. Імуноглобулін вводять інтравагінально шприцем без голки протягом 5 днів після попереднього промивання піхви фізіологічним розчином. Випускається в ампулах по 1,5 мл.
Зостевір (імуноглобулін проти вірусу Varialla zoster людини рідкий) для в/м введення. Застосовують для лікування гострої або загострення хронічної герпес-вірусної інфекції 6-го типу (herpes zoster), також ослабленим хворим з імунодефіцитами, після імуносупресії, пересадки кісткового мозку. Вводять імуноглобулін по 3 мл (2 амп.) в/м, 1 раз у 3 дні до 9 ін’єкцій. Випускається в ампулах по 1,5 мл.
Герпімун 6 (імуноглобулін проти вірусу герпесу 6-го типу людини рідкий) для в/м введення. Застосовують для лікування хворих герпетичною інфекцією з ураженням нервової системи, викликаною вірусом герпесу 6-го типу. Вводять в/м по 3 мл (2 амп. по 1,5 мл) один раз на три дні до 9 ін’єкцій. Випускається в ампулах по 1,5 мл.
Імуноглобулін людини антицитомегаловірусний для в/м введення. Застосовують для лікування цитомегаловірусної інфекції у дорослих і дітей. Вводять в/м 1 раз на добу. Для лікування ЦМВ-інфекції у новонароджених вводять по 0,5 мл на 1 кг ваги тіла на добу з інтервалом 2-3 доби. Курс лікування до 3 ін’єкцій. Для лікування ЦМВ-інфекції у дітей молодшого віку вводять по 1,5 мл (1 амп.) з інтервалом між ін’єкціями 5 діб. Курс лікування до 5 ін’єкцій. Жінкам з важким акушерським анамнезом, у тому числі вагітним, по 1,5 мл (1 ампула) 1 раз у 3 дні. Курс лікування до 5 ін’єкцій. При ураженні ЦНС у дорослих вводять по 4,5 мл (3 амп. по 1,5 мл) 1 раз у 3 дні. Курс лікування до 5 ін’єкцій. Випускається в ампулах по 1,5 мл.
Цитобіотект (імуноглобулін антицитомегаловірусний людини рідкий) для внутрішньовенного введення застосовують: при гострій інфекції ЦМВ у недоношених новонароджених і грудних дітей; за показаннями дітям з первинними і вторинними імунодефіцитами; для лікування ЦМВ-інфекції у реципієнтів після трансплантації кісткового мозку або органів і тканин. Вводять внутрішньовенно крапельно (1 мл/хв). У якості одноразової дози 50 МОд/кг ваги тіла. При трансплантації введення (1 мл/кг ваги тіла) слід починати у день перед трансплантацією і у день трансплантації. Терапія маніфестуючої инфекції - 2 мл/кг кожні два дні до зникнення клінічних симптомів. Випускається у флаконах 10% 10 мл, 5% 50 мл.
Імуноглобулін людини проти вірусу Епштейна-Барр. Застосовують для лікування захворювань, викликаних вірусом Епштейна-Барр (ВЕБ), у тому числі енцефаліту, енцефаломієліту, менінгоенцефаліту, арахноенцефаліту, арахноїдиту, енцефалополірадикуліту, інфекційного мононуклеозу. Дорослим імуноглобулін вводять внутрішньом’язово по 4,5 мл (3 амп. по 1,5 мл) 1 раз на 3 дні. Курс лікування до 5 ін’єкцій. Для лікування інфекційного мононуклеозу ВЕБ-етіології дітям старшим 3 років імуноглобулін вводять внутрішньом’язово по 3 мл (2 амп. по 1,5 мл) 1 раз на 3 дні. Курс лікування до 5 ін’єкцій. Випускається в ампулах по 1,5 мл.
Гепатоімун (імуноглобулін проти вірусу гепатиту В людини рідкий). Термінова профілактика гепатиту В: після контакту з інфікованим матеріалом (кров, плазма, сироватка), після поранення медичними інструментами. При потраплянні інфекційного матеріалу на слизові оболонки (у рот, очі та ін.). З метою термінової профілактики гепатиту В препарат вводять в/м у дозі 6-10 МОд препарату на 1 кг ваги тіла якомога раніше після контакту (протягом 24-48 год.). Термінова профілактика у дорослих і дітей старше 10 років, що відносяться до груп підвищеного ризику інфікування вірусом гепатиту В (контактні у джерелах гепатиту В. Перед операціями, гемотрансфузіями, гемодіалізом тощо), не щеплених проти гепатиту В, препарат вводять з розрахунку 6-8 МОд на 1 кг ваги тіла. Дітям до 10 років препарат вводять у дозі 100 МОд. Випускається в ампулах по 1 мл (1 мл - 50 МОд).
Імуноглобулін людини антихламідійний застосовують для лікування хламідійної інфекції (ураження урогенітальних шляхів - сальпінгіт, сальпінгоофорит, кольпіт, уретрит, простатит, цистит, уретропростатит, невиношування вагітності, безпліддя та ін.). Для лікування урогенітальної хламідійної інфекції у дорослих, у тому числі вагітних жінок, імуноглобулін вводять по 1,5 мл (1 доза) один раз на 3 дні в/м до 6 ін’єкцій. Препарат також застосовується у вигляді місцевих інстиляцій в уретру і піхву в дозі 1,5 мл (1 амп.). Випускається в ампулах по 1,5 мл (1 доза).
Уреаплазма-імун (Імуноглобулін проти Urea plasma urealiticum людини рідкий) застосовують для лікування уреаплазмозу. Препарат вводять в/м по 3 мл (2 амп. по 1?5 мл) раз на 3 дні до 7 ін’єкцій. Випускається в ампулах по 1,5 мл (1 доза).
Мікоплазма-імун (Імуноглобулін проти р120 Mycoplasma hominis людини рідкий) застосовують для лікування мікоплазмозу. Препарат вводять в/м по 3 мл (2 амп. по 1?5 мл) 1 раз на 3 дні до 7 ін’єкцій. Випускається в ампулах по 1,5 мл (1 доза).
Імуноглобулін людини проти Toxoplasma Gondii застосовують для лікування токсоплазмозу (ураження уро-генітальних шляхів, жінкам з важким акушерським анамнезом, у тому числі вагітним). Перший курс лікування вагітних жінок з симптомами токсоплазмової інфекції або хронічного токсоплазмозу і пов’язаної з ним акушерської патології проводиться після 12-15 тижнів вагітності. Імуноглобулін вводять в/м по 1,5 мл 1 раз у 3 дні курсом 7-10 ін’єкцій. Другий курс лікування проводиться після 30 тижнів вагітності за такою ж схемою. Перший курс лікування хворих з симптомами ураження урогенітальних шляхів на фоні токсоплазмозу проводиться за такою ж схемою. Жінкам призначають другий курс лікування імуноглобуліном через 4 тижні після першого, під наглядом лікаря. Випускається в ампулах по 1,5 мл (1 доза).
Імуноглобулін людини антирезус Rh0(D) застосовують Rh0(D)-негативним жінкам, не сенсибілізованим Rh0(D)-антигеном - таким, що не виробили резус- антитіл, народивши Rh0(D)-позитивну дитину, а також при штучному перериванні вагітності жінкам, не сенсибілізованим Rh0(D)-антигеном у випадку резус-позитивної належності Rh0(D) крові чоловіка. Імуноглобулін вводять по 7 мл (1 доза) в/м одноразово. Породіллі - протягом перших 48 год. після пологів. При штучному перериванні вагітності - безпосередньо після закінчення операції, під спостереженням лікаря. Випускається у флаконах по 7 мл (1 доза).
Імуноглобулін для профілактики і лікування кліщового енцефаліту готують з сироваток крові імунізованих донорів з підвищеним рівнем антитіл до вірусу кліщового енцефаліту. У випадках присмоктування кліщів вводять в/м одноразово - 1 мл 10% розчину дітям до 12 років, від 16 років і старше - по 3 мл. Для лікування вводять по 3 мл в/м через 10-12 год. перші 3 дні.
Препарати на основі моноклональних антитіл, які отримують з антитілоутворюючих гібридних клітин тварин і людини. Основним напрямом їх застосування є пригнічення збудника або модифікація імунної відповіді шляхом зв’язування деяких ключових його чинників моноклональними антитілами. Наприклад, отримані такі антитіла проти респіраторно-синцитального вірусу; ФНП-а для пригнічення запалення при сепсисі, CD20+-лімфоцитів для лікування ревматоїдного артриту і системного червоного вовчаку. Нижче перераховані деякі варіанти використання моноклональних антитіл:
- антитіла до TNF-a - адалімумаб (хуміра) вводять п/ш у живіт або передню поверхню стегна у дозі 40 мг/0,8 мл 1 раз на 2 тижні;
- антитіла проти CD20 В-лімфоцитів для імуносупресії - рітуксимаб (мабтера) призначають по 500 мг 1 раз на тиждень в/в крапельно;
- антитіла проти активованих лімфоцитів - лефлуномід (лефно, арава) блокує синтез піримідину, призначають 100 мг 1 раз на добу впродовж 3 днів, потім по 20 мг 1 раз на добу;
- антитіла проти рецепторів до інтерлейкіну-1 - анакінра (кенерет) призначають всередину по 100 мг 1 раз на день; тоцилизумаб (актемра) - антитіло до рецептору IL-6, вводять в/в в дозі 8 мг/кг 1 раз на тиждень (завершена III фаза випробувань та подана заявка в FDA на отримання ліцензії на застосування) при лікуванні ревматоїдного артриту;
- антитіла проти IgE - при важких алергічних реакціях (ксолар).
ІМУНОРЕАБІЛІТАЦІЯ
Імунореабілітація (ІР) - комплекс імунологічних, імунокоригуючих, соціальних, екологічних, біомедичних заходів імунопрофілактики, що направлені на відновлення (нормалізацію, досягнення клініко-імунологічної ремісії, зникнення або мінімалізацію рецидивів при хронічній формі) зміненої імунологічної реактивності хворого, популяції або певного контингенту населення.
Спеціалізована імунореабілітація проводиться для захворювань, у патогенезі яких превалюють симптоми імунопатології(автоімунні й імунодефіцитні захворювання) і для неї методи імунокорекції є провідними.
Прикладна імунореабілітація використовується при решті захворювань, де необхідна базисна терапія.
Комплексна програма імунореабілітації включає заходи:
- клінічний (14-45 днів) - базисна імунореабілітація з використанням методів імунокорекції, спрямованих на відновлення функцій імунної системи;
- амбулаторний (до 3-х років) - відновна імунореабілітація, що запобігає рецидивам;
- санаторно-курортний - підтримуюча імунореабілітація, що застосовується після зникнення ознак хвороби.
Індивідуальна імунореабілітація спрямована на хворого з імунодефіцитом з метою відновлення реактивності або на хворого з алергією для зниження підвищеної реактивності.
Популяційна імунореабілітація спрямована на відновлення системи імунітету групи населення. Імунореабілітації можуть піддаватися колективи підприємств з виробництвом, де шкідливі умови праці призводять до зміни реактивності - імуномодуляції. Ця ІР колективу тісно пов’язана з соціальною ІР, що передбачає комплекс заходів з поліпшення умов праці і соціального захисту. Імунореабілітація особливо необхідна населенню, що проживає в екологічно несприятливих регіонах, таких як зони Чорнобиля, Семипалатинська та інші забруднені радіонуклідами райони.
Екологічна імунореабілітація - це усунення імунотропної дії чинників зовнішнього середовища, які призводять до тимчасових імуномодуляцій у здорових людей і викликають стійкі імуномодуляції у хворих, що реалізовуються як імунодефіцити, алергія, автоімунні захворювання, лімфопроліферативні синдроми. Тому заходи по ліквідації забруднення навколишнього середовища - повітря, води, рослин, отримання екологічно чистої їжі - складають основу екологічної ІР. Переселення, зміна місцевості, особливо для чутливих людей, на більш або менш тривалий період - один із заходів екологічної імунореабілітації організму. Якщо такі заходи супроводжуються поліпшенням соціально- економічних умов життя і системою оздоровчих заходів, то вони служать основою комплексної імунореабілітації. Іноді ці заходи достатні для усунення транзиторних, тимчасових несприятливих імуномодуляцій.
Проте при стійких імуномодуляціях, ускладнених клінічними проявами інфекційно-запальних або алергічних захворювань, потрібний додатковий комплекс заходів як безлікарської, так і лікарської дії на організм у вигляді обґрунтованих схем імунореабілітації.
Застосування імунокоригуючих, імуномодулюючих засобів повинно обґрунтовуватися як клінічними, так і лабораторними даними обстеження хворого. Переважно на першому етапі слід використовувати засоби рослинного походження типу препаратів ехінацеї і адаптогенів, що у необхідних випадках можна комбінувати з тимічними імуномодуляторами, які зазвичай не дають ускладнень.
Кожен віковий період вимагає особливих підходів до імунотерапії та імунореабілітації, що пов’язано з особливостями вікової імунопатології: у дітей це вроджена імунопатологія та імунодефіцити, що виявляються як вірусно- бактеріальні процеси; у юнацький період - це особливості подальшого становлення і модуляції системи імунітету, в середньому віці - професійні і екологічні види патології; у літньому віці - системно-соматичні, комбіновані порушення.
Методика проведення глюкокортикостероїдної терапії
Основними механізмами дії глюкокортикостероїдів є геномні і негеномні. Геномний механізм дії глюкокортикостероїдів полягає у регулюванні транскрипції генів, контролюючих синтез протеїнів і ДНК. Дія глюкокортикостероїдів на ГК-рецептори веде до ланцюга подій за участю мессенджерної і нуклеарної РНК, результатом чого є стимуляція або пригнічення транскрипції генів. Глюкокортико- стероїди впливають на гени, контролюючі утворення прозапальних цитокінів, таких як IL-1a, IL-4, IL-6, IL-9, і гамма-інтерферон.
Глюкокортикостероїди діють на клітинні і гуморальні імунні функції. Під їх впливом виникає лімфоцитопенія внаслідок гальмування продукції і виходу з кісткового мозку лімфоїдних клітин, пригнічення їх міграції і перерозподілу лімфоцитів в інші лімфоїдні відділи. Глюкокортикостероїди впливають на кооперативну взаємодію Т- і В-клітин в імунній відповіді. Вони диференційовано впливають на різні субпопуляції Т-лімфоцитів - знижують рівень Т-клітин, що несуть рецептори до Fc-фрагмента IgM, і не змінюють рівень Т-лімфоцитів, що несуть рецептори для Fc-фрагмента IgG.
На відміну від геномних, негеномні ефекти глюкокортикостероїдів є результатом прямої физико-хімічної взаємодії з біологічними мембранами і/або стероїдселективними мембранними рецепторами. Протизапальний негеномний ефект глюкокортикостероїдів пов’язують із стабілізацією мембран лізосом, зменшенням проникності клітинних мембран, зниженням капілярної проникності і локального кровотоку в ділянках запалення, зменшенням набухання
ендотеліальних клітин, зниженням здатності імунних комплексів проникати через базальну мембрану, гальмуванням зростання фібробластів, придушенням синтезу колагену і мукополісахаридів, звуженням судин у вогнищі запалення і зменшенням їх проникності (частково за рахунок пригнічення синтезу простагландинів), зменшенням у вогнищі запалення кількості моноцитів і мононуклеарних клітин, а також дією на поліморфноядерні лейкоцити. Таким чином, провідна роль у протизапальному ефекті глюкокортикостероїдів належить зменшенню міграції і накопиченню лейкоцитів у вогнищах запалення. Під впливом глюкокортикостероїдів погіршується бактерицидна активність, порушується Fс-рецепторне скріплення моноцитів і макрофагів, знижуються рівні еозинофілів, моноцитів і лімфоцитів у крові.
Причому, якщо при використанні глюкокортикостероїдів у дозі до 30 мг у преднізолоновому еквіваленті терапевтичний результат практично повністю визначається геномними механізмами, то в дозі понад 30 мг преднізолонового еквіваленту значущими стають негеномні ефекти, роль яких стрімко наростає у міру підвищення дози.
Добові дози глюкокортикостероїдів можна поділити на наступні: низькі - 7,5 мг і нижче, середні - 7,5-30 мг, високі - 30-100 мг, дуже високі - більше 100 мг, пульс-терапія - 250 мг в/в у перерахунку на преднізолон.
Залежно від характеру захворювання, його гостроти і тяжкості, а також залучення до патологічного процесу життєво важливих органів і систем, відрізняються шляхи введення і дозування глюкокортикостероїдів. При проведенні пероральної терапії середніми і високими дозами глюкокортикостероїдів використовуються безперервний і переривчасті (альтернативний і інтермітуючий) варіанти методик їх прийому. Безперервний варіант передбачає щоденний прийом добової дози (одноразово в ранковий час або в декілька прийомів). Останній метод прийому глюкокортикостероїдів показаний у гострих клінічних ситуаціях, що протікають з високою лихоманкою і важкою поразкою внутрішніх органів. Одноразовий прийом при безперервному (щоденному) варіанті знижує їх побічні ефекти на шлунково-кишковий тракт і функцію надниркових залоз, зберігаючи при цьому достатню клінічну ефективність. При альтернативному варіанті встановлену 48-годинну дозу глюкокортикостероїдів призначають одноразово вранці через день, що зменшує частоту і тяжкість таких побічних ефектів, як зниження функції наднирників, появу інтеркурентних інфекцій і посилення катаболізму. При інтермітуючому варіанті терапії глюкокортикостероїдами прийом встановленої сумарної тижневої дози препарату здійснюється протягом 3-4 днів, а в дні тижня, що залишилися, робиться перерва, що також знижує побічні ефекти препаратів.
Після досягнення ремісії або адекватного контролю захворювання під впливом глюкокортикостероїдної терапії необхідно знизити дозу препарату або відмінити його. Швидкість зниження дози глюкокортикостероїдів визначається величиною їх первинного дозування і тривалістю їх прийому. У хворих, одержуючих спочатку високі і дуже високі дози глюкокортикостероїдів протягом декількох тижнів, ця доза може зменшуватися на 10% з інтервалом у 4 дні. Якщо ж хворий отримував цю дозу протягом декількох місяців, то 10% зменшення первинної дози слід проводити з інтервалом у декілька тижнів. У хворих, одержуючих середні дози ГК, знижувати їх на 10% можна кожні два тижні. У хворих, тривало одержуючих середні, високі і дуже високі дози глюкокортикостероїдів, при зниженні дозувань, коли вони досягають 7,5 мг преднізолону або 6 мг медролу на добу, в подальшому зменшувати дозу слід на 1 мг в місяць для адекватнішого відновлення гіпоталамо-гіпофізарно-надниркової функції. Тест з АКТГ дозволяє судити про відновлення гіпофізарно-наднирникової функції. При проведенні цього тесту її відновлення констатується, якщо через 30 хв після введення 250 мкг АКТГ в/м рівень плазмового кортизолу підвищується на 6-20 мкг/мл.
Вираженість імунодепресивного ефекту глюкокортикостероїдів не завжди корелює з протизапальним ефектом. Найбільш суттєвий імунодепресивний ефект in vitro демонструють метилпреднізолон і бетаметазон, проміжний дексаметазон, преднізолон, гідрокортизон і найменший преднізон. Преднізолонові еквіваленти глюкокортикостероїдів представлені в таблиці 9 (один еквівалент рівний 5 мг преднізолону).
Таблиця 9
Глюкокортикостероїди для в/м і в/в введень і їх преднізолонові еквіваленти
Препарат, мг/мл |
Преднізолонові еквіваленти |
Дексаметазона натрія фосфат 4 |
8 |
Гідрокортизона ацетат 25 |
1 |
Метілпреднізолона ацетат 20, 40, 60 |
5, 10, 20 |
Преднізолон 30 |
6 |
Триамцінолона ацетонід 10 і 40 |
2,5 та 10 |
Примітка: один еквівалент дорівнює 5 мг преднізолону.
Застосування глюкокортикостероїдів пов’язане з можливістю ускладнень, ризик яких асоціюються з рівнями їх дозувань і тривалістю використання. Найбільш часті ускладнення глюкокортикостероїдної терапії представлені в табл. 10.
Таблиця 10
Ускладнення терапії глюкокортикостероїдами
Метаболічні |
Диспротеїнемія Ожиріння Посилення глюконеогенезу Гіперосмолярна некетонемічна кома |
Ендокринні |
Депресія гіпоталамо-гіпофізарно-надниркової осі Уповільнення зростання у дітей Порушення менструального циклу Розвиток синдрому Кушинга |
М’язово-скелетні |
Остеопороз Асептичний (аваскулярний) некроз кісток Міопатія |
Шкіряні |
Стоншування шкіри Петехіальний шкірний висип Стрії Акне Гірсутизм Погане загоєння ран |
Кардіоваскулярні та ниркові |
Затримка солі і води Підвищення продуктів азотистого обміну Гіпокаліємія Гіпокаліємічний алкалоз Артеріальна гіпертензія Збільшення чи виникнення протеїнурії |
Шлунково-кишкові |
Гастрит і пептична виразка Перфорації тонкого і товстого кишечника Панкреатит |
Церебральні |
Психічні порушення |
Очні |
Катаракта Глаукома |
Порушення імунних функцій |
Загострення або розвиток бактеріальних вірусних, грибкових і паразитарних інфекцій |
Глюкокортикостероїди добре переносяться вагітними. Плацента володіє здатністю конвертувати преднізолон і метилпреднізолон у неактивний преднізолон. У той же час, дексаметазон вільно проходить через плаценту, в зв’язку з чим його концентрація у матері і плода однакова. Виходячи з цього, якщо глюкокортико-стероїди показані для лікування вагітної, то повинні використовуватися преднізолон або метилпреднізолон.
Основними показаннями для призначення глюкокортикостероїдів при патології імунної системи є автоіммунні захворювання, системні і геморагічні васкуліти, гломерулонефрит, хвороба Крона, неспецифічний виразковий коліт, автоімунний гепатит, міокардит, бронхіальна астма, саркоїдоз легень, гемобластози, алергічні захворювання, включаючи анафілактичний шок, синдром відторгнення трансплантату.
Завдання для заключного контролю знань
11. Завданнями імунотерапії є:
A. Стимулювання зниженої імунореактивності.
B. Ослаблення підвищеної імунореактивності.
C. Заміщення бракуючих чинників імунореактивності.
D. Жодне з вищеперерахованих.
12. Клінічними критеріями призначення імуностимулюючої терапії є:
A. Хронічна гнійна інфекція.
B. Низька ефективність лікування основного захворювання (запального процесу) загальноприйнятими засобами.
C. Лікування високими дозами імунодепресантів.
D. Тривала глюкокортикостероїдна, антибактеріальна, променева терапія.
E. Жоден з вищеперерахованих.
13. Імунотропні препарати можна розділити за дією на імунну систему на:
A. Імуносупресори.
B. Імуностимулятори.
C. Імуномодулятори.
D. Тимічні.
E. Синтетичні.
F. Рослинні.
14. Які імуномодулятори відносяться до препаратів бактеріального походження?
A. Імунофан.
B. Циклоферон.
C. Бронхомунал.
D. Нуклеїнат натрію.
E. Тималін.
F. Ронколейкін.
G. Віферон.
H. Імунал.
15. Які імуномодулятори відносяться до синтетичних препаратів?
A. Імунофан.
B. Циклоферон.
C. Бронхомунал.
D. Нуклеїнат натрію.
E. Тималін.
F. Ронколейкін.
G. Віферон.
H. Імунал.
16. Які імуномодулятори відносяться до препаратів інтерферону?
A. Імунофан.
B. Циклоферон.
C. Бронхомунал.
D. Нуклеїнат натрію.
E. Тималін.
F. Ронколейкін.
G. Віферон.
H. Імунал.
17. Які імуномодулятори відносяться до препаратів-інтерфероногенів?
A. Імунофан.
B. Циклоферон.
C. Бронхомунал.
D. Нуклеїнат натрію.
E. Тималін.
F. Ронколейкін.
G. Віферон.
H. Імунал.
18. Які імуномодулятори отримують з органів імунної системи?
A. Імунофан.
B. Циклоферон.
C. Бронхомунал.
D. Нуклеїнат натрію.
E. Тималін.
F. Ронколейкін.
G. Віферон.
H. Імунал.
19. Які імуномодулятори є аналогами цитокінів?
A. Імунофан.
B. Циклоферон.
C. Бронхомунал.
D. Нуклеїнат натрію.
E. Тималин.
F. Ронколейкін.
G. Віферон.
H. Імунал.
20. Які імуномодулятори відносяться до препаратів рослинного походження?
A. Імунофан.
B. Циклоферон.
C. Бронхомунал.
D. Нуклеїнат натрію.
E. Тималін.
F. Ронколейкін.
G. Віферон.
H. Імунал.
21. Проведення імунотерапії обґрунтоване в ситуаціях:
A. Особам, що мають клінічні ознаки порушення імунітету і зміни імунологічних показників.
B. Особам, що мають клінічні ознаки порушення імунної системи за відсутності змін імунологічних показників, що виявляються за допомогою звичайних лабораторних тестів.
C. Особам, що мають тільки зміни імунологічних показників без клінічних ознак недостатності імунної системи.
D. Особам, що не мають змін імунологічних показників і без клінічних ознак недостатності імунної системи.
22. Які імуномодулятори слід переважно призначати при ураженні клітин моноцитарно-макрофагальної системи?
A. Поліоксидоній.
B. Тималін.
C. Мієлопід.
D. Імуноглобулін людський нормальний.
23. Які імуномодулятори слід переважно призначати при дефектах клітинної ланки імунітету?
A. Поліоксидоній.
B. Тималін.
C. Мієлопід.
D. Імуноглобулін людський нормальний.
24. Які імуномодулятори слід переважно призначати при порушенні синтезу антитіл В-лімфоцитами?
A. Поліоксидоній.
B. Тималін.
C. Мієлопід.
D. Імуноглобулін людський нормальний.
25. Які імуномодулятори слід переважно призначати при порушенні гуморального імунітету (агаммаглобулінемії)?
A. Поліоксидоній.
B. Тималін.
C. Мієлопід.
D. Імуноглобулін людський нормальний.
26. Імунізацію проти кору, краснухи, паротиту починають у віці:
A. 12 міс.
B. 6 міс.
C. 3-х років.
D. 18 міс.
E. Вірної відповіді немає.
27. Кому з перерахованих дітей у віці 7 і/або 14 років необхідна вакцинація вакциною БЦЖ?
A. Реконвалесцентам інфекційних захворювань.
B. Реконвалесцентам неінфекційних захворювань.
C. Дітям з сумнівною реакцією Манту з 2 ТІ.
D. Дітям з негативною реакцією Манту з 2 ТІ.
E. Дітям з імунодефіцитними станами.
28. Укажіть, у якому віці дітям починають вакцинацію проти краснухи?
A. 12 місяців.
B. 5 місяців.
C. 6 місяців.
D. Перша доба життя дитини.
E. Не проводиться.
29. Які можуть бути прояви ураження нервової системи після щеплень?
A. Енцефаліт.
B. Менінгіт.
C. Полінейрорадікулопатія.
D. Вакцино-асоційований паралітичний поліомієліт.
E. Усі відповіді вірні.
30. Проти яких захворювань проводять щеплення дітям у віці 6 років?
A. Дифтерії, правця.
B. Поліомієліту, НІВ-інфекції.
C. Кору, вітряної віспи.
D. Краснухи, пневмококової інфекції.
E. Паротиту, грипу.
31. З яким інтервалом і якими препаратами необхідно періодично проводити ревакцинацію для підтримки імунітету проти правця на достатньому рівні?
A. З інтервалом 10 років, введенням АП-анатоксину або АДП-М анатоксину.
B. З інтервалом 5 років, введенням АП-анатоксину або АДП-М анатоксину.
C. З інтервалом 10 років, введенням АП-анатоксину і АДП-М анатоксину.
D. З інтервалом 10 років, введенням АП-анатоксину або АКДП-вакцини.
E. З інтервалом 5 років, введенням АП-анатоксину.
32. Через декілька хвилин після введення АДП-М у чоловіка з’явилося відчуття страху, наростаюча слабкість, відчуття стискання за грудиною. Шкірні покриви бліді, покриті холодним липким потом. Хворий знепритомнів, з’явилися судоми. Зіниці розширені, на світло не реагують. Пульс частий, ниткоподібний. Артеріальний тиск не визначається. Дихання утруднене. Який стан розвинувся у хворого?
A. Септичний шок.
B. Анафілактичний шок.
C. Колапс.
D. Непритомність.
E. Набряк Квінке.
33. Під час проведення вакцинації у пацієнта 3., 34 років, почалися явища анафілактичного шоку за асфіктичним типом: запаморочення, спастичний кашель, прискорене дихання. Які препарати необхідно ввести у першу чергу при наданні невідкладної допомоги?
A. Тавегіл 1% 2 мл.
B. Преднізолон 60 мг.
C. Еуфілін 2,4% 5 мл.
D. Кордіамін 1% 2 мл.
E. Адреналін 0,1% 1 мл.
34. Після проведення вакцинації у пацієнта швидко розвинувся набряк тканин обличчя, шкіра щільна, злегка гиперемована, безболісна, обличчя нагадує маску. Яке ускладнення розвинулося?
A. Абсцес.
B. Флегмона.
C. Анафілактичний шок.
D. Набряк Квінке.
E. Кропив’янка.
35. У хворої після внутрішньом’язового введення вакцини на лівій половині обличчя навколо рота, на губах, слизовій оболонці ротової порожнини з’явився набряк (твердий, без ямок при натиску). Через 2 год. з’явилася осиплість голосу, кашель, утруднений вдих. Яка причина погіршення стану?
A. Кропив’янка.
B. Токсикодермія.
C. Набряк Квінке у ділянці обличчя і голосових зв’язок.
D. Медикаментозна хвороба.
E. Анафілактичний шок.
36. Дитині 7 років, здорова. У пологовому будинку зроблено щеплення БЦЖ. Рубчик 5 мм. Проведена реакція Манту 3 дні тому, результат - папула 3 мм. Вирішить питання про ревакцинацію проти туберкульозу.
A. Ревакцинацію БЦЖ провести через 1 місяць.
B. Ревакцинацію БЦЖ не проводити.
C. Назначити повторне проведення реакції Манту через 1 місяць, після чого ввести БЦЖ.
D. Ревакцинацію БЦЖ провести не пізніше, як за 2 тижні.
E. Ревакцинацію БЦЖ провести у 11 років.
37. У дитини у віці 4 місяців на друге введення АКДП-вакцини в першу добу мала місце патологічна реакція (судоми). Як бути в майбутньому відносно щеплень для цієї дитини?
A. Щеплення проти дифтерії, правця, кашлюку припинити.
B. У подальшому для імунізації дитини використовувати препарат АаКДП.
C. У подальшому для імунізації дитини використовувати препарат АДП.
D. У подальшому для імунізації дитини використовувати препарат АДП-М.
E. Провести лікування дитини і продовжити щеплення препаратом АКДП.
38. У 11 класі середньої школи захворіла дитина на кір. Кому потрібно провести щеплення проти кору?
A. Хлопець 15 років, проти кору не щеплений. У віці 4 роки перехворів на кір.
B. Дівчина 15 років, проти кору щеплена у віці 1 рік, ревакцинації не має. На кір не хворіла.
C. Дівчина 15 років, двічі щеплена проти кору - у віці 1 рік та у віці 6 років.
D. Хлопець 16 років, у віці 1 рік щеплений вакциною КПК, у віці 6 років щеплений ЖКВ, на кір не хворів.
E. Хлопець 15 років, у віці 2 роки щеплений вакциною КПК, у 7 років перехворів на кір.
39. Для складання місячного плану щеплень проти туберкульозу необхідно вирішити, кого не потрібно включати до плану щеплень проти туберкульозу.
A. Дитина 7 років, реакція Манту негативна, два місяці тому перенесла менінгококовий назофарингіт.
B. Підліток 14 років, реакція Манту негативна, 3 місяці тому ревакцинований АДП-М.
C. Дитина 7 років, реакція Манту негативна, 2 місяці тому перехворіла на грип.
D. Дитина 7 років, реакція Манту позитивна.
E. Дитина 7 років, реакція Манту негативна, рік тому щеплена проти кору, епідемічного паротиту, краснухи.
40. Дитині 3 роки 6 місяців. У 3 і 4 місяці отримала щеплення проти дифтерії вакциною АКДП. Як проводити щеплення проти дифтерії у подальшому?
A. Продовжувати імунізацію АКДП-вакциною.
B. Почати імунізацію знову.
C. Продовжувати імунізацію АДП-вакциною.
D. Продовжити імунізацію АДП-М-вакциною.
E. Провести щеплення АДП-вакциною у 6 років.
Вірні відповіді на питання: 11 - ABC; 12 - ABCD; 13 - ABC; 14 - CD; 15 - A; 16 - G; 17 - B;
18 - E; 19 - F; 20 - H; 21 - ABC; 22 - A; 23 - B; 24 - C; 25 - D; 26 - A; 27 - D; 28 - A; 29 - E; 30 - A; 31 - А; 32 - B; 33 - BE; 34 - D; 35 - C; 36 - B; 37 - B; 38 - B; 39 - D; 40 - C.