Биохимические основы жизнедеятельности организма человека - Волков Н.И., Несен Э.Н. 2000
Биохимические основы жизнедеятельности организма человека
Биохимия липидов
Нарушение обмена липидов
Обусловлены нарушения обмена липидов различными причинами. Так, например, недостаточное качественное и количественное поступление липидов с пищей приводит к общему нарушению липидного обмена в организме, развитию гиповитаминозов жирорастворимых витаминов (A, D, Е, К). Снижение потребления с пищей растительного масла — основного источника ненасыщенных жирных кислот также вызывает специфические нарушения.
Нарушения могут происходить на разных стадиях обмена липидов. Ухудшение переваривания и всасывания жиров наблюдается в случаях, когда в кишечник не поступает желчь в достаточных количествах, а также при недостаточной секреции липолитических ферментов. Выделение желчи может тормозиться при многих заболеваниях печени (гепатите, циррозе) и желчного пузыря, в том числе при закупорке выводных протоков желчными камнями. Количество липазы значительно уменьшается в кишечнике при опухолях поджелудочной железы и других заболеваниях. Всасывание жиров ослабляется при воспалении слизистой оболочки тонкой кишки, а также при усиленной перистальтике. Пониженное усвоение жиров приводит к значительному выделению их из организма.
Одной из распространенных форм нарушения тканевого обмена жиров является ожирение. При ожирении усиливаются процессы синтеза жирных кислот и триглицеридов, что приводит к их накоплению и отложению в клетках. Такое состояние опасно для организма, поскольку нередко приводит к нарушениям сердечно-сосудистой системы.
Проблема ожирения имеет важное значение, так как люди с избыточной массой тела живут в среднем на 7 лет меньше, чем люди с нормальной массой тела для своего возраста и рода деятельности. Кроме того, они примерно в 3—4 раза чаще умирают от болезней сердечно-сосудистой системы, сахарного диабета и др. Следовательно, вопрос ожирения — это вопрос долголетия. Причинами ожирения могут служить:
✵ энергетический дисбаланс, когда количество энергии, поступающей в организм в виде пищи, значительно больше количества расходуемой энергии;
✵ нарушение липидного обмена, когда процессы синтеза жиров превышают их распад;
✵ гормональные нарушения.
При ожирении рекомендуется диета с пониженной калорийностью: до 1750—1800 ккал ⋅ сут-1 вместо 2500—2700 ккал ⋅ сут-1, рекомендуемых для здоровых людей. Снижение калорийности достигается в основном за счет уменьшения количества углеводов до 150 г ⋅ сут-1 при норме 450 г ⋅ сут-1. Количество белков, витаминов и минеральных солей остается неизменным. Одним из средств лечения ожирения в зависимости от состояния здоровья человека являются физические упражнения, выполняемые под наблюдением врача.
Нарушение обмена холестерина вызывает одно из распространенных заболеваний — атеросклероз, что связано с устойчивым повышением холестерина в крови. При атеросклерозе в стенках сосудов откладываются липиды — в основном эфиры холестерина, в меньшем количестве — сфингомиелины. Отложение холестерина и других липидов, а также их солей в стенке сосудов приводит к ее перерождению, снижению эластичности и прочности стенок кровеносных сосудов. Могут образовываться также холестериновые бляшки, способные перекрывать просвет капилляров (рис. 77). Все это нарушает процессы кровообращения и обмена веществ между клетками и кровью. Поэтому данное заболевание связано не только с патологией артерий, но и с нарушением всего обмена веществ и нервного аппарата, регулирующего кровообращение и питание стенок кровеносных сосудов. При атеросклерозе уровень холестерина в крови повышается в 2—5 раз (до 5 г ⋅ л-1) по сравнению с нормой (1,5— 2,5 г ⋅ л-1). Повышается также уровень ß-липопротеидов. Причина данного явления обусловлена нарушением равновесия между количеством распавшегося и синтезированного холестерина в организме. С пищей в организм поступает около 0,2—0,5 г ⋅ сут-1 холестерина. Столь небольшое его количество практически не влияет на уровень холестерина в организме, поэтому основную роль в возникновении повышенного уровня холестерина играет эндогенный холестерин, содержание которого в организме может достигать 0,8—1,5 г ⋅ сут-1. Возникновению атеросклероза способствует избыточное потребление жиров и углеводов, а также усиленный синтез холестерина из ацетил-КоА.
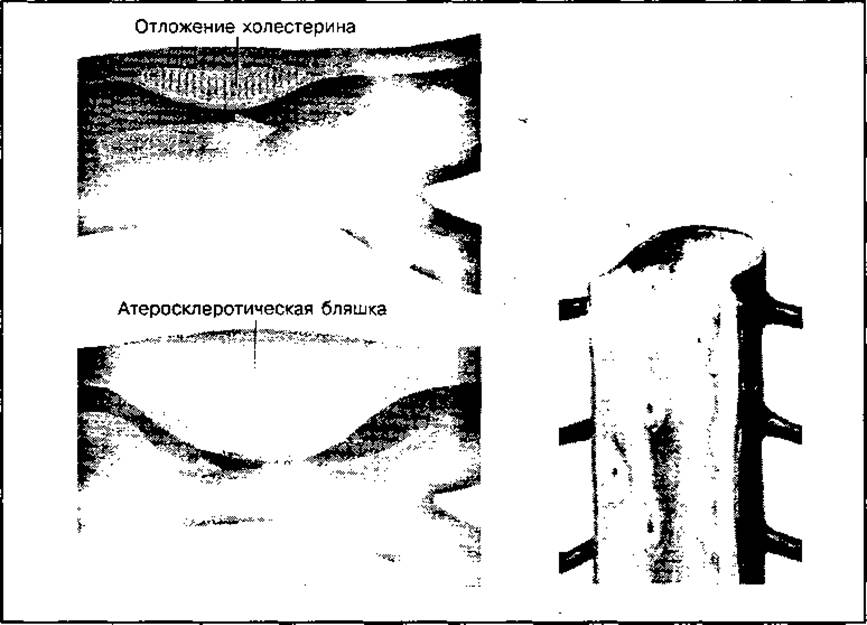
Рис. 77 Образование холестериновых бляшек
С возрастом содержание холестерина и его эфиров в крови повышается, что приводит к атеросклеротическим изменениям кровеносных сосудов у людей пожилого возраста. Атеросклероз, в свою очередь, может вызвать такие заболевания, как инсульт, инфаркт, атрофия конечностей. Занятия физическими упражнениями активизируют липидный обмен, способствуют выведению холестерина из организма, задерживают развитие возрастной гиперхолестеринемии и атеросклероза.
Жировая дистрофия печени характеризуется накоплением в ней триглицеридов (жиров) и приводит к дегенеративным изменениям клеток печени. В этом случае содержание жира в печени может достигать 40—50 % при норме 5 %. Возникает ожирение печени (жировая инфильтрация), нарушаются ее функции. В печени активно происходит синтез фосфолипидов из нейтральных жиров, фосфорной кислоты и, в большинстве случаев, азотистого основания — холина. Для образования холина необходимо поступление в организм с пищей достаточного количества аминокислоты метионина, являющейся донором метильных групп. При недостатке метильных групп нарушается синтез холина и последующее образование фосфолипидов, в результате чего в печени накапливается жир. Для синтеза фосфолипидов необходимы липотропные вещества, к которым относятся ненасыщенные жирные кислоты, входящие в состав растительных масел. Растительные масла содержат большое количество фосфолипидов и ненасыщенных жирных кислот, препятствующих избыточному накоплению холестерина, его отложению в сосудах и других тканях, что способствует выведению его из организма.
Ненасыщенные жирные кислоты, являясь разобщителями окислительного фосфорилирования, ускоряют процессы окисления в митохондриях и тем самым регулируют избыточное отложение жиров. К липотропным факторам относятся также холин, метионин, инозит, серин, пиридоксальфосфат (витамин В6) — вещество, облегчающее декарбоксилирование серинфосфатидов, донор метильных групп — метионин, фолиевая кислота и витамин В12, участвующие в переносе метильных групп, липокаин, образующийся в эпителии мелких протоков поджелудочной железы. Они активируют образование в печени фосфолипидов, предохраняя ее от ожирения. Липотропные факторы широко применяются для регуляции липидного обмена в медицине, а также в спортивной практике.
Утомление, вызываемое длительной мышечной деятельностью, приводит к угнетению образования фосфатидов в печени. Мобилизуемые из депо и доставляемые кровью жиры, не успевая расщепляться и преобразовываться в фосфолипиды, накапливаются в клетках печени, а при жировой инфильтрации клеток резко ослабляется функциональная деятельность печени. Предупреждение жировой инфильтрации достигается путем обогащения пищи холином, метионином, ненасыщенными жирными кислотами, витамином В15, т. е. липотропными веществами, способствующими синтезу фосфатидов. В случае их недостатка синтез фосфолипидов тормозится, а жирные кислоты используются для синтеза только триглицеридов, избыток которых и приводит к инфильтрации ими клеток печени.
Таким образом, для улучшения обмена липидов и предупреждения его нарушения используются аэробные физические нагрузки, которые активируют утилизацию жиров и предотвращают ожирение организма. Кроме того, с продуктами питания могут вноситься вещества, улучшающие биосинтетическую функцию печени, способствующие синтезу фосфолипидов и препятствующие отложению жира про запас.