ПІДРУЧНИК ДИТЯЧА ГІНЕКОЛОГІЯ - 2013
Розділ 10. ЗАПАЛЬНІ ЗАХВОРЮВАННЯ СТАТЕВИХ ОРГАНІВ У ДІВЧАТ-ПІДЛІТКІВ
КЛІНІКА, ДІАГНОСТИКА ТА ЛІКУВАННЯ ЗАПАЛЬНИХ ЗАХВОРЮВАНЬ СТАТЕВИХ ОРГАНІВ У ДІВЧАТОК І ПІДЛІТКІВ
В Україні зростає кількість запальних захворювань серед дівчат віком 15-17 років, яких, за рекомендаціями ВООЗ, слід включати до групи ризику серед молоді. Частота запальних захворювань статевих органів серед дівчат-підлітків зросла на 25 %, що призводить до збільшення випадків неплідності у шлюбі. Запальні процеси статевих органів посідають перше місце у структурі гінекологічних захворювань у дівчаток віком від 1 до 9 років (нейтральний період). Клінічне значення запальних уражень визначається не лише їх частотою, але й порушеннями основних функцій жіночого організму (менструальної, репродуктивної, статевої) у зрілому віці. Тривалі запальні захворювання викликають зміни функціональної активності в системі гіпоталамус — гіпофіз — яєчники, що може призвести до зростання частоти інших гінекологічних захворювань.
Вульвовагініти у дівчаток залишаються найбільш частою патологією, що посідає чільне місце у структурі дитячої гінекологічної захворюваності (від 70 до 93 %).
Вульвовагініт — запальний процес вульви і (або) піхви як неінфекційного, так і інфекційного генезу. Однак неінфекційне запалення незабаром (через 3-7 днів) набуває рис бактеріального запального процесу. Характерно, що у дівчаток, на відміну від дорослих, ізольоване ураження вульви (вульвіт, вестибуліт) і піхви (кольпіт) спостерігається відносно рідко.
Розповсюдженість неспецифічних вульвовагінітів у дівчаток становить 2,68-3,21 на 1000 дітей. У структурі гінекологічної захворюваності частка вульвовагінітів коливається від 42,3 до 85 %. Найчастіше на вульвовагініт хворіють дівчатка віком 2-7 років.
Гострий вульвовагініт часто перебігає з вираженим больовим синдромом, дизуричними явищами, які викликають неспокій дитини, плач під час сечовипускання, гостру затримку сечі; доросліші дівчатка відчувають болісність і труднощі при ході, біль при сечовипусканні. Іноді пацієнтки неправильно вказують локалізацію болю — внизу живота або у верхній частині ніг, замість ділянки статевих органів.
Хронічний вульвовагініт частіше перебігає із незначною симптоматикою (відмічається свербіж і різкий запах піхвових виділень) або безсимптомно.
Симптоми: білі; біль у ділянці статевих органів; свербіж; дизуричні розлади; гіперемія та набряк вульви, присінка піхви й уретровагінального кута; запальні зміни в сечі.
Класифікація запальних урогенітальних захворювань у дівчаток (В. Ф. Коколіна, О. В. Зубакова, 1998)
I. Інфекційні.
1. Неспецифічні:
— неспецифічний бактеріальний вульвовагініт.
2. Специфічні:
— гонорея;
— трихомоноз;
— хламідіоз;
— бактеріальний вагіноз;
— уреа-, мікоплазмоз;
— дифтерійний вульвовагініт;
— генітальний туберкульоз;
— кандидозний вульвовагініт;
— вірусний вульвовагініт (цитомегаловірус, кондиломатозний вірус, вірус герпесу).
II. Первинно-неінфекційні.
1. Чужорідне тіло в піхві.
2. Ентеробіоз. Глистна інвазія.
3. Онанізм.
4. Зміна реактивності організму (порушення обміну речовин, дисметаболічна нефропатія, алергічні захворювання, дисбактеріоз кишечнику, захворювання сечовивідних шляхів, гострі вірусні захворювання, дитячі інфекції).
Класифікація вульвовагінітів у дівчаток (Ю. А. Гуркін, 1998)
A. Неінфекційні
1. Механічного походження (стороннє тіло, мастурбація, недотримання правил гігієни, тісний одяг, екскоріації тощо).
2. Термічного походження.
3. Гельмінтозного генезу.
4. Хімічного походження (місцевий вплив, ендоінтоксикація, екологічна агресія, варіанти контактного дерматиту і т. ін.).
5. Алергічного генезу (медикаментозні, аліментарні та ін.).
6. Внаслідок екстрагенітальних захворювань (цукровий діабет, лейкоз, метаболічні порушення, захворювання печінки, нирок, серця).
7. Внаслідок захворювання статевих органів (ліпома соромітних губ, поліпи, ерозія шийки матки, злоякісні пухлини, аномалії статевих органів).
Б. Інфекційні первинні.
1. Бактеріальні (специфічні, неспецифічні).
2. Хламідійні.
3. Протозойні (трихомоніаз).
4. Мікотичні (кандидоз).
5. Вірусні.
B. Інфекційні вторинні
1. Інфікування як ускладнення захворювань групи А.
2. Ендотоксикація, що супроводжує інфекційне захворювання (ГРВІ, ентероколіт, пієлонефрит).
3. Локальні ураження вульви та піхви при інфекційному захворюванні: дифтерія піхви, дизентерія піхви, вульвовагініт при тонзиліті, отиті, пієлонефриті, холециститі (ідентифікується один і той же інфекційний агент), місцеві прояви вакцинального процесу при щепленні від віспи.
Останнім часом у дівчаток із запальними захворюваннями геніталій відмічається підвищення частоти поєднаних хламідійно-мікоплазмових уражень уретри, вульви та піхви, які ідентичні урогенітальним захворюванням у жінок. Очевидна аналогія дозволяє розглядати дані ураження у дівчаток не як «чистий» хламідійний чи мікоплазмовий вульвовагініт, а як урогенітальний хламідіомікоплазмоз. Існує гіпотеза про генетичну схожість хламідій і мікоплазм. Ознаками схожості можуть розглядатися дистрофічні ураження епітелію, аналогічна клінічна картина запального процесу, ідентичні секційні дані. Основним симптомом вульвовагінітів вважаються білі (fluor) із статевих шляхів.
Білі ділять на фізіологічні та патологічні. Дівчатка з фізіологічними білями потребують короткочасного диспансерного нагляду (протягом 3 міс.) для своєчасної діагностики можливих генітальних і екстрагенітальних захворювань, які можуть бути виявлені за час спостереження.
Білі, що викликані присутністю у піхві чужорідного тіла, характеризуються:
а) відсутністю закономірності в появі та посиленні виділень;
б) тривалою (місяці та роки) відсутністю ознак запалення;
в) появою час від часу патологічних «безпричинних» білей із домішками гною чи крові;
г) нетривалим ефектом від проведеної антибактеріальної терапії.
Чужорідні тіла (ковпачок від авторучки, шпильки, цвяхи, ґудзики) частіше знаходять у дівчаток дошкільного віку. Іноді спочатку введення чужорідного тіла в піхву залишається непоміченим, але в подальшому виникає запальна реакція, травматизація, інкапсулювання чи пролежень з утворенням виразок, перфорацією склепіння. Єдина правильна лікарська тактика — проведення вагіноскопії.
Патологічні білі (масивні, іхорозні, з домішками гною та крові) переважно супроводжують вульвовагініт. Складність полягає в тому, що надлишкові фізіологічні білі можуть свідчити якщо не про гострі запалення, то, принаймні, про коливання мікробіоценозу піхви, які спостерігаються після антибіотикотерапії, дисфункції шлунково-кишкового тракту, при різких змінах характеру харчування (наприклад, після припинення грудного вигодовування). Коливання можливі також із появою в оточенні дитини інфекційних хворих чи бактеріоносіїв. Вищеперераховані причини можуть маніфестувати в будь-якому віці, але найчастіше — від 2 до 10 років.
Бактеріальний вагіноз
Бактеріальний вагіноз (БВ) — це захворювання, яке характеризується появою масивних виділень з піхви, в яких відсутні відомі патогенні збудники: Trichomonas vaginalis, Neisseria gonorrhoeae і гриби роду Candida. У міжнародній класифікації хвороб це захворювання належить до розділу «Вагініти». Вперше клініко-епідеміологічне дослідження цієї проблеми проведено Gardner і Dukes(1954) за наявності неспецифічного кольпіту. В результаті було виділено нову бактерію, яку автори назвали Haemophilus vaginalis.
У 1980 р. за допомогою ДНК- і РНК-гібридизації встановлено належність цього збудника до нового роду Gardnerella. Захворювання дістало назву «гарднерельозний вагініт», або «гарднерельоз».
Патогенез БВ досі не вивчений. Досі незрозумілий мало-симптомний характер цього стану. Так і не з’ясовано, чому у виділеннях із піхви лейкоцити практично відсутні. У біоптатах зі стінки піхви у хворих на БВ не виявляють ознак запалення. Очевидно, імунна система сприймає змінену мікрофлору за «власну», оскільки представники «нетипової» мікрофлори присутні в невеликих пропорціях і в нормі. Як результат — не розвивається запальна клітинна реакція (табл. 22).
Таблиця 22. Порівняльна характеристика екосистем піхви жінок і дівчаток (здорових і хворих на бактеріальний вагіноз)
Флора піхви |
Здорові жінки |
Жінки з БВ |
Здорові дівчатка |
Дівчатка з БВ |
Загальна кількість мікроорганізмів |
<107/г |
<109/г |
<107/г |
<109/г |
Lactobacilli |
Переважають |
Незначна кількість |
Переважають у дівчат, відсутні у дівчаток |
Відсутні |
Gardnerella vaginalis |
Наявність у 5-30 % |
Наявність у 70-90 % |
Наявність у 0-5 % |
Наявність у 94 % |
Mycoplasma hominis |
Наявність у 15-30 % |
Наявність у 65 % |
Наявність у 0-15 % |
Наявність у 60 % |
Початковий етап БВ полягає в активації власної мікрофлори. Хоча лактобактерій залишається досить багато, знижується їх здатність виробляти перекис водню. У цих умовах полегшується інвазія екзогенних мікроорганізмів. Залишається не- з’ясованим, чому ендогенна мікрофлора активізується та витісняє групу молочнокислих паличок типу Додерляйна. Факти свідчать про зменшення захворюваності БВ в секреторній фазі менструального циклу. Бактероїди, навпаки, активізуються у фолікулярну фазу і затримують своє розмноження в лютеїнову. Зростаючий рівень естрогенів сприяє розмноженню бактероїдів. Ця обставина індукує ріст інших бактерій, у тому числі Mycoplasma hominis.
Таким чином, БВ зумовлений активацією ендогенної мікрофлори і лише в окремих випадках — наявністю екзогенних патогенних мікроорганізмів. У цьому сенсі зарахування БВ до інфекцій, що передаються статевим шляхом, не завжди обґрунтовано. Для дівчаток, які не живуть статевим життям, виникнення дисбіозу піхви може бути пов’язано із «нестатевими» чинниками, а саме: з кишковим дисбактеріозом, порушенням імунного реагування та деякими гігієнічними обставинами (рис. 35).
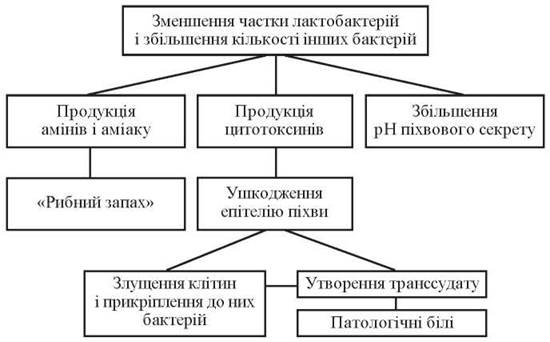
Рис. 35. Механізми виникнення клінічних ознак бактеріального вагінозу (Д. Тейлор-Робінсон, П. Є. Хей, 1998)
Діагностика БВ грунтується на даних клінічного обстеження і спеціальних лабораторних методів досліджень. Для встановлення діагнозу важливі не стільки скарги (масивні білі) чи клінічна картина (малосимптомна), скільки додаткові тести, патогномонічні вагінозу. Вони подаються в порядку зменшення чутливості та зниження специфічності.
1. Метод рН-метрії піхвового вмісту вказує на зміщення в бік лужної реакції — 5,0-7,5.
2. Виявлення у мазках із вмісту піхви, забарвлених за методом Грама, так званих ключових клітин. Це клітини плоского епітелію, вкриті грамнегативними паличками.
3. Амінотест — поява запаху «гнилої риби» при нагріванні виділень із піхви в присутності гідроксиду калію. Оцінюється в умовних одиницях напівкількісно.
4. Зниження функціональної активності лейкоцитів, які знаходяться в піхвовому вмісті.
5. Ідентифікація в мазках із піхви гарднерел (позитивна в 1730 % осіб, які страждають на вагіноз, і 5-7 % — у здорових).
Лікування хворих на БВ повинно бути комплексним. Спочатку штучно створюють кисле середовище піхви шляхом багаторазового зрошення 2 % розчином молочної кислоти — 100 мл по 10-15 хв. Паралельно проводять десенсибілізувальну терапію (тавегіл, задитен, кларитин, відвари череди та лаврового листа й інші антигістамінні засоби) та імунокорекцію під наглядом спеціаліста-імунолога. Крім того, застосовують місцеве лікування свічками, які містять метронідазол (0,5), фолікулін (5000 од), аскорбінову (0,2) та молочну (0,05) кислоти, новокаїн (0,1). У разі необхідності можна приготувати емульсію такого ж складу на основі обліпихової, оливкової чи іншої рослинної олії. Про мікроорганізми, які існують у піхві, згадується уже з другої половини ХІХ ст. У вітчизняній літературі перше повідомлення про дослідження мікрофлори піхви зроблено професором Д. О. Оттом (1886).
У 1887 р. була запропонована теорія самоочищення піхви. Ця теорія базується на тому, що вагінальна паличка, яка знаходиться в піхві, продукує молочну кислоту. Ця кислота утворюється з глікогену, який міститься в полігональних клітинах 2-го і плоских клітинах 3-го шару слизової оболонки піхви, і забезпечує несприятливі умови для існування кокової флори. Так описані лактобацили як домінуючі мікроорганізми в нормальній мікрофлорі піхви. На частку ж мікроорганізмів інших видів, які знаходяться в малих концентраціях, припадає менше 5-10 % у загальній вагінальній флорі: дифтероїди, стафілококи, кишкова паличка, гарднерели, облігатні анаероби. У 1954 р. Gardner і Dukers виділили у хворих із неспецифічним вагінітом нового збудника Haemophilus vaginalis, якого почали вважати єдиною причиною захворювання, що знайшло своє відображення в назві (Haemophilus vaginalis — вагініт).
При бактеріальному вагінозі виникають симбіотичні відношення між сталими анаеробами і G. vaginalis — останні продукують сукцинат, необхідний для розмноження анаеробів.
Гарднерели і бактероїди продукують велику кількість ендотоксину, який активує синтез простагландинів.
З метою профілактики кандидозного вагініту запропоновано використання еубіотиків: ацилактату, лактобактерину, біфідумбактерину — інтравагінально протягом 7-10 днів. Проблема бактеріального вагінозу стає все більш актуальною, оскільки кількість таких захворювань та їх ускладнень зростає.
Етіологія. Особливості контингенту дівчаток, які хворіють на вульвовагініти, спонукають розглядати ці хвороби як такі, що відображають спадкову схильність до ураження шкірно-слизових покривів і дефекти імунного захисту. У популяції дівчаток, які страждають на вульвовагініти, домінує сімейна схильність — висока частота різних шкірних захворювань у їх рідних (частіше у матері). Превалюючими шкірними захворюваннями у родичів є ксеродермія, нейродерміти, псоріаз, атопічні дерматити. У значного контингенту дівчаток вульвовагініт розвивається на фоні ексудативно-катарального діатезу, причому в деяких матерів цих дівчаток у дитинстві були ідентичні прояви. Часто у дівчаток, які хворіють на вульвовагініти, в анамнезі періоду новонародженості є дані про запальні захворювання шкіри: попрілість, везикулопустульоз, періанальний дерматит. На думку К. М. Суворової і співавт. (1998), подібні ураження шкіри у них часто виникають при поєднанні спадкової схильності до імунодефіцитів. Утім, «чисті» — неінфекційні вульвовагініти, спровоковані чужорідним тілом, мастурбацією, тісним одягом, ентеробіозом, становлять у середньому не більше 10-15 %.
Поряд зі спадковою схильністю, вульвовагініти у дівчаток часто поєднуються з так званими фоновими захворюваннями, домінуючими станами, на фоні яких часто виникають вульвовагініти. Такими є запальні захворювання ЛОР-органів, сечовидільної системи, запальні та паразитарні процеси у жовчовивідних шляхах, дискінезія, ензимопатія шлунково-кишкового тракту, невиразковий ентероколіт, а також дисбактеріоз кишечнику.
З позиції клінічної імунології, підвищену частоту поєднання вульвовагінітів з фоновими захворюваннями необхідно розглядати як наявність у хворої дитини імунодефіцитного стану певного ступеня тяжкості. Широке застосування імунодіагностики в практичній роботі лікаря дозволяє вносити необхідні корективи у стандартні методи лікування запальних захворювань статевих органів у дівчаток.
Практика показує, що, поряд із спадковою схильністю, дефектами імунної системи, головну роль у генезі вульвовагінітів відіграють дисбіотичні зміни мікрофлори кишечнику. Вульвовагініти, які розвинулися на фоні дисбіозу кишечнику, мають тенденцію до тривалого перебігу з частими рецидивами. У дівчаток з вульвовагінітами на фоні дисбіозу при бактеріологічному дослідженні здебільшого виявляють масивний ріст гемолізуючих штамів кишкової палички, ентерококів і стафілококів; рідше висіваються протей, ентеробактер, клебсієла.
Багатоманітна мікрофлора людини, яка забезпечує колонізаційну резистентність організму, розглядається як своєрідна ланка імунної системи. Дисбіотичні зрушення в мікроекології кишечнику змінюють його колонізаційну резистентність та імунітет, тісно пов’язаний із нормальною мікрофлорою організму. Мікрофлора кишечнику забезпечує колонізаційну резистентність організму дитини щодо патогенних і умовно-патогенних мікроорганізмів. Вивчення в промивних водах із піхви секреторного імуноглобуліну А, лізоциму та вмісту функціонально активних нейтрофілів підтверджує факт гальмування місцевої захисної реакції на початкових фазах невиразкового коліту з подальшою активацією цих показників у міру посилення ознак запалення в кишечнику. Дівчаткам, які страждають на хронічний невиразковий коліт, рекомендується додаткове обстеження дитячим гінекологом з метою своєчасної діагностики вульвовагініту. Пацієнтки з хронічним або рецидивним вульвовагінітом, у свою чергу, потребують клініко-лабораторного гастроентерологічного обстеження. Слід зазначити, що тісний взаємозв’язок вульвовагінітів із захворюваннями шлунково-кишкового тракту, ЛОР-органів, сечової системи, гострими респіраторними захворюваннями, який відмічають багато клініцистів, необхідно розглядати з позиції регіонарної імунної системи слизових оболонок (ІССО). Згідно з сучасними науковими уявленнями, ІССО формує локальний захисний бар’єр і включає в себе шлунково-кишковий і респіраторний тракти, сечостатеву систему та різні секреторні залози, утворюючи загальний біотик — «загальний лімфоретикулум», імунний компонент слизових оболонок організму. Ураження одного із сегментів цієї інтегральної системи, як показує клінічна практика, здатне порушувати функціонування ІССО в інших її ланках, викликає глибокі зміни в мікробних асоціаціях із розвитком запального процесу. С. Ш. Поляк і співавт. (1998) досліджували показники місцевого імунітету в піхвових змивах (Ig Е, Ig G, Ig M, Ig A, Ig sA, ЦІК, лізоцим, пропердин у динаміці), констатували підвищення значень майже всіх вивчених параметрів (у нормі імуноглобулінів не було) і зниження ЦІК на 27 % у дівчаток 69 років, які страждають на хронічний вульвовагініт. У процесі лікування рівень імуноглобулінів знижувався, а вміст лізоциму і пропердину підвищувався.
Правильна оцінка клінічної картини запалення, лабораторних даних, вибір тактики лікування значною мірою пов’язані з уявленням про мікробіоценоз статевого каналу та сучасною концепцією запалення. Запалення розглядається не тільки як складна судинно-мезенхімальна реакція, спрямована на елімінацію ушкоджувального агента і репарацію ушкодженої тканини, але й як імунна відповідь. Імунне реагування при запаленні здійснюється саморегулювальною системою, яка містить неспецифічні чинники захисту, плазмові та клітинні медіатори, імунну систему та систему сполучної тканини. Плазмові медіатори забезпечують бар’єрну функцію осередку запалення, обмежують осередок і локалізують його збудник за допомогою підвищення судинної проникності та внутрішньосудинної коагуляції у відвідних судинах осередку запалення. Неспецифічний захист представлений двома клітинними системами: поліморфноядерних лейкоцитів (система макрофагів) і плазмовою (система комплементу).
Основна функція двох клітинних систем — фагоцитоз. Макрофаги беруть участь у очищенні антигенів і переробці їх в імуногенну масу, яку сприймають Т-лімфоцити-хелпери. Макрофаги є посередниками у залученні імунної системи в запальний процес, індукують ріст фібробластів і синтез колагену, будучи стимуляторами фази репарації. Система комплементу забезпечує лізис антигенних субстанцій. Форма та наслідок запалення залежать від повноцінності імунної відповіді. Спадкові дефекти бактерицидних систем поліморфноядерних лейкоцитів проявляються гнійним рецидивним перебігом запального процесу. Фагоцитарна недостатність макрофагів призводить до незавершеного фагоцитозу і персистенції збудника. Незавершений фагоцитоз робить незавершеною запальну реакцію, і вона стає сповільненою алергічною реакцією чи імунним запаленням. Для імунного запалення є характерним хронічний, хвилеподібний перебіг запального процесу з тяжкою клітинною та тканинною деструкцією.
Клінічна оцінка запалення, з позиції імунної відповіді, запобігає трафаретному підходу до лікування запального процесу, допомагає своєчасно діагностувати фазу імунного запалення, диктуючи необхідність відміни антибактеріальних препаратів, оскільки у фазі імунного запалення подальше застосування антибіотиків посилюватиме перебіг запального процесу. На цьому етапі рекомендується корекція імунітету, тобто гіперреактивної імунної відповіді з застосуванням антигістамінних препаратів, імуностимуляторів, а також препаратів, які стимулюють тканинний метаболізм і процеси репарації.
Клініка. Типовими скаргами у гострій і підгострій стадіях вульвовагінітів є нарікання на печіння, яке посилюється при сечовипусканні, свербіж і білі різної інтенсивності, а також на помірний біль у ділянці зовнішніх статевих органів. Можуть виникати дизуричні розлади та запори (рис. 36).
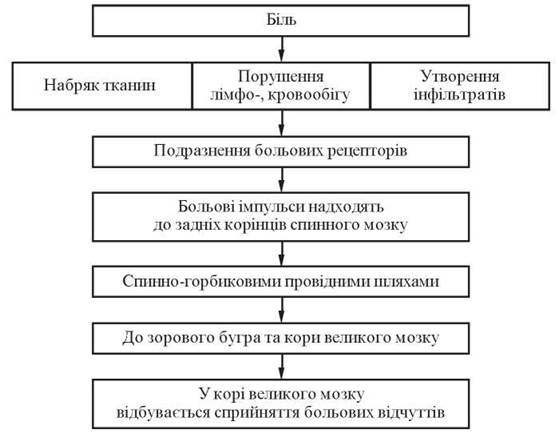
Рис. 36. Схема виникнення больового синдрому при запальних процесах вульви
При обстеженні пацієнток у гострій і підгострій стадіях спостерігають дифузну гіперемію різного ступеня вираження — від насиченого рожевого до яскраво-червоного кольору. Гіперемія може бути чітко обмеженою гребенями великих статевих губ чи розлитою, яка переходить на промежину, пахові складки, внутрішню поверхню стегон і надлобкову ділянку. Характер виділень візуально не завжди чітко визначається, що зумовлено секрецією в період «статевого спокою», а також імуногенетичними властивостями інфекційних агентів.
У хронічній стадії зберігаються скарги на виділення зі статевих шляхів і часто на свербіж. Дифузна гіперемія переходить у плямисту (вогнищеву). Плями темно-рожевого кольору найчастіше локалізуються в ділянці клітора і малих статевих губ. Яскравою ознакою хронічної стадії процесу є застійна темно-червоного кольору гіперемія в ділянці дівочої пліви. При запаленні, індукованому стафілококами, типовими є густі виділення жовтого кольору, які залишають на білизні при висиханні «крохмальні» плями. Для стрептококів характерні рідкі гнійні виділення і часто — пустульозний висип на шкірі вульви, стегон, сідниць.
Патогенез вагінального кандидозу представлено на рис. 37.
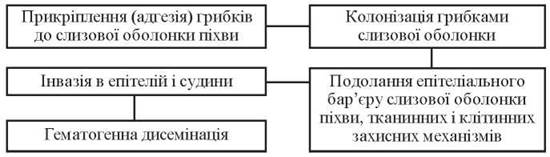
Рис. 37. Схема виникнення вагінального кандидозу (В. М. Прилепська та ін., 1997)
Для ентеробактерій при домінуванні кишкової палички та протея характерні виражена попрілість латеральної поверхні великих статевих губ й аногенітальної ділянки, гнійні виділення із зеленуватим відтінком та іхорозним запахом.
При запаленні, спричиненому гостриками, характерна гіперемія різного ступеня інтенсивності. Важливими ознаками є набряк і гіперемія промежини, а також періанальних складок відхідника.
За наявності чужорідного тіла в піхві виділяють дві характерні ознаки:
— тривалий перебіг вульвовагініту до видалення чужорідного тіла спонтанно;
— виділення найчастіше гнійні, з домішками крові та неприємним запахом.
Розрізняють три клінічні форми вагінального кандидозу:
— кандидозоносійство (як правило, відсутні симптоми, але у виділеннях із піхви можна виявити невелику кількість брунькових форм);
— гострий урогенітальний кандидоз, який характеризується вираженою клінічною картиною, вміст грибків у дослідженому матеріалі сягає 103 КУО/мл;
— хронічний (рецидивний) урогенітальний кандидоз, який часто поєднується з кандидозом сечової системи.
Серед провокуючих чинників розвитку кандидозного вульвовагініту домінують імунодефіцитні стани і дисбіоз кишечнику, а також ендокринопатії, серед яких чільне місце посідає цукровий діабет, при якому різко знижується фагоцитарна активність нейтрофілів. Порушення фагоцитарної активності нейтрофілів пов’язують із розладами метаболізму глікогену та глюкози, що контролюються інсуліном. Кандидозні вульвовагініти особливо тяжко перебігають у дівчаток з декомпенсованим цукровим діабетом. Нераціональна антибактеріальна терапія пригнічує нормальну флору піхви, що конкурує з грибками за рецептори слизових оболонок і джерела живлення. Тривале використання кортикостероїдів пригнічує кандидозну активність нейтрофілів і порушує внутрішньоклітинну інактивацію фагоцитарних мікроорганізмів.
Клінічна картина кандидозного вульвовагініту. Суб’єктивні прояви — свербіж у вестибулярній частині та печіння у піхві, які виникають у зв’язку з десквамативно-ерозивним процесом, що розвивається. У гострій стадії процесу спостерігають набряк вульви, слизова оболонка присінка піхви блискуча, легкоранима. Гіперемія яскрава, чітко обмежена гребенями великих соромітних губ. Виділення в початковій стадії процесу рідкі, мутно-молочного кольору або у вигляді тонких білувато-сіруватих плівок, які згодом набувають вигляду сирної маси.
Клінічній картині вульвовагініту, який розвинувся на фоні кандидозного дисбіозу кишечнику, притаманні такі симптоми: постійне здуття живота, схильність до запорів, випорожнення молочно-білого кольору, попрілість аногенітальної ділянки, яка швидко з’являється. У пубертатному періоді часто виникає мацерація промежини, пахвових складок, внутрішньої поверхні стегон.
Клінічна картина хламідіозу не є специфічною. При зборі анамнезу слід розпитати про суб’єктивні відчуття, звернути увагу на початок виникнення захворювання. Оцінюються також такі обставини, як наявність у минулому уретриту, цервіциту, кон’юнктивіту, захворювань суглобів. Хламідіоз перебігає безсимптомно. Перші симптоми хвороби, якщо вони з’являються, починаються після досить тривалого (10-30 днів) інкубаційного періоду. Хворі скаржаться на свербіж, незначне печіння в сечовипускальному каналі та нижній частині піхви, відчуття дискомфорту. Це стає особливо помітним після переохолодження. Рідкі білі тривають місяцями з невеликими перервами, вони не піддаються лікуванню. Білі менш масивні, ніж при гонореї; а наявність у мазках із піхви більше 20 лейкоцитів і відсутність патогенної флори дають підставу запідозрити хламідіоз.
Клінічні варіанти прояву урогенітального хламідіозу групуються так:
— ураження нижніх відділів сечових і статевих органів (вульвіт, вагініт, ендоцервіцит, уретрит); стадії (гостра, підгостра, торпідна, стан загострення);
— ураження верхніх відділів сечових і статевих органів (запалення органів малого таза) у стадії загострення, поза загостренням;
— переважання ознак екстрагенітальних уражень.
Для вибору оптимального режиму лікування рекомендується зарахувати дівчинку до однієї з вікових груп:
— до 7 років;
— від 8 до 13 років;
— від 14 до 18 років.
Етапи розповсюдження інфекцій, що передаються статевим шляхом, у тому числі генітального герпесу, подано на рис. 38.
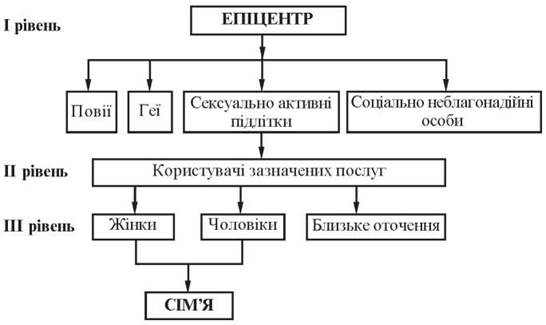
Рис. 38. Схема розповсюдження інфекцій, що передаються статевим шляхом
Характерними ознаками переміжного генітального герпесу є поява (зазвичай один раз на 3-6 міс.) окремих чи множинних везикул зі злегка мутним вмістом на фоні набряклої та гіперемованої слизової оболонки присінка піхви, піхви і шийки матки. Висипання везикул супроводжується стійким свербежем, печінням (вульводинія) та часто вольовою затримкою сечі при ураженні уретри. Везикулярна стадія захворювання триває 2-3 дні. Везикули, які лопають, можуть вкриватися виразками, погіршуючи тяжкість вірусного процесу. Слід зазначити, що у дівчаток періоду «статевого спокою» висипанню везикул передує продромальний період, коли дитина стає в’ялою, скаржиться на головні болі, зниження або відсутність апетиту. Крім цього, везикулярні висипи у дівчаток періоду «статевого спокою» переважно бувають поодинокими і не зливаються між собою, здебільшого локалізуються на слизовій оболонці присінка піхви. Значно рідше при вагіноскопії везикули виявляють на слизовій оболонці стінок піхви. Нині превалюють атипові (тобто без висипів) клінічні форми.
Клінічна картина урогенітального мікоплазмозу. Мікоплазми можуть спричинювати ушкоджувальну дію на хромосоми клітин культури. Припускається, що мікоплазми здатні викликати хромосомні аберації у зиготі з подальшим її відокремленням. Дівчатам з уреата мікоплазмовою патологією, матері яких хворіли на цю інфекцію, доцільно проводити збір родинного анамнезу та відповідне генетичне обстеження.
У період «статевого спокою» у дівчаток домінують скарги на дизуричні розлади — часті позиви до сечовипускання, що супроводжуються відчуттям печіння. У пізній фазі препубертату і в пубертатному періоді превалюють скарги на свербіж, подразнення в ділянці уретри та вестибулярного відділу вульви при частому сечовипусканні, що часто супроводжуються появою невротичних розладів.
При огляді зовнішніх статевих органів виявляють гіперемію, переважно дифузну, обмежену гребенями великих соромітних губ, рідше — розлиту. Ступінь вираження гіперемії різний, але частіше вона буває яскраво-червоного кольору, особливо в ділянці зовнішнього отвору сечовипускального каналу й уретро-вагінального валика, з додатковими ознаками пастозності. Виділення водянисті, від незначних до помірних, іноді липкі; гнійні виділення не характерні. При вагіноскопії виявляють пастозність і дифузну гіперемію слизових оболонок стінок піхви яскраво-рожевого кольору. Наявність ендоцервіциту у дівчаток при урогенітальному хламідіомікоплазмозі є відносно рідкісним явищем.
Діагностика. З-поміж спеціальних методів дослідження при рецидивному перебігу вульвовагініту переважає вагіноскопія.
Загальноприйнятими лабораторними методами дослідження в гінекологічній практиці є бактеріологічний, бактеріоскопічний і цитологічний. Бактеріоскопічний і бактеріологічний методи дослідження переважно дають орієнтовні дані.
Основні критерії диференційної діагностики гострого, підгострого та хронічного вульвовагініту наведені в табл. 23.
Таблиця 23. Критерії диференційної діагностики гострого, підгострого та хронічного вульвовагініту
Ознака |
Вульвовагініт |
||
Гострий |
Підгострий |
Хронічний |
|
Виділення |
+ |
± |
± |
Біль |
+ |
± |
± |
Температура |
|||
нормальна |
± |
+ |
+ |
підвищена |
± |
- |
- |
Свербіж |
- |
± |
+ |
Дизуричні порушення |
+ |
± |
± |
Гіперемія статевих органів |
|||
дифузна |
+ |
± |
- |
плямиста |
- |
± |
+ |
Посилений судинний рисунок |
- |
± |
+ |
Лейкоцитурія |
+ |
± |
± |
Додаткові діагностичні методи:
— бактеріоскопічні та бактеріологічні, імунофлуоресцентний аналіз, імуноферментна мікроскопія, визначення ДНК методом ланцюгової полімеразної реакції (виключити урогенітальну інфекцію);
— рН-метрія (в N рН = 3,7-4,5);
— амінотест з 10%-м розчином гідроокису калію;
— загальний аналіз сечі (трисклянкова проба);
— бактеріологічні дослідження сечі;
— комплексне імунологічне дослідження;
— гормональні дослідження.
Інструментальні методи дослідження:
— вагіноскопія;
— УЗД.
Недавно запропоновані екс- прес-методи для діагностики хламідіозу: імунохроматографічний («Clamikit»), ферментний («Chlamy-Gen») і глікогеновий (визначення вмісту глікогену в піхвовому епітелії) тести.
Скринінгові методи включають реакцію непрямої гемаглютинації, реакцію непрямої імунофлюоресценції, мікрореакцію непрямої імунофлюоресценції, а також бактеріоскопію мазків, забарвлених за Папаніколау або Гімзе, з виявленням елементарних тілець. Крім цього, широко використовують власне діагностичні методи: полімеразну ланцюгову реакцію, імуноферментний аналіз і пряму імунофлюоресценцію із застосуванням вітчизняних або імпортних тест-систем, таких як «Amplicor», «Amplified», «Chlamyset», «Хламі Слайд», «Хламі Скан», «Хламоно Скрин», які доповнюють один одного при паралельному використанні.
Лабораторна діагностика генітального герпесу включає:
— вірусологічні методи — виділення збудника на культурі клітин (цей метод малодоступний для практичної медицини);
— імунофлуоресцентний аналіз із моноклональними антитілами;
— серологічні реакції — реакція зв’язування комплементу і реакція непрямої гемаглютинації;
— вітчизняні тест-системи, які дозволяють виявити вірусну ДНК (метод Дот-гібридизації) чи вірусний антиген (метод флюоресціюючих антитіл та імуноферментний аналіз);
— визначення антитіл до ВПГ-2 за допомогою мембранного імунодіагностикуму HSV 2 Pockit;
— цитологічний.
Методи лабораторної діагностики мікоплазмозу:
— бактеріоскопічний (проводиться із забарвленням мазків за Павловським чи реактивом Селера);
— прямий імунофлуоресцентний метод з моноклональними антитілами;
— культуральний (мікоплазми ростуть на безклітинних, складних середовищах — на 2 % серцево-мозковому агарі або бульйоні з пептоном, до якого додається людська асцитична рідина або сироватка тварин);
— розгорнуте цитологічне дослідження діагностичного матеріалу (мазки з уретри, піхви, цервікального каналу).
Принципи обстеження дівчаток із запальними захворюваннями статевих органів наводяться у табл. 24.
Таблиця 24. Обстеження дівчаток при вульвовагінітах
Метод дослідження |
Мета проведення дослідження |
Огляд |
Залучення у запальний процес зовнішніх статевих органів, ануса, уретри. Наявність синехій, характер виділень |
Вестибулоскопія (за допомогою лупи) |
Фаза запалення, про яку судять за характером судинного рисунка, наявності атрофічних зон і ділянок гіпертрофії; лейкоплакії, ерозії тощо |
Вагіноскопія |
Ураження піхви та шийки матки. Наявність аномалій, пухлини, сторонні тіла |
Амінотест з вагінальними виділеннями |
Бактеріальний вагіноз |
рН-метрія піхвового вмісту |
Бактеріальний вагіноз. При гіпо- та гіперестрогенії рН-метрія має відносну цінність |
Мазок, забарвлений за Грамом |
Гонорея, трихомоніаз, кандидози. Цитоз, функціональна активність лейкоцитів |
Нативний мазок |
Трихомоніаз, мікоз, сифіліс, ентеробіоз, виявлення «ключових клітин», лейкоцитоз |
Аналіз калу на яйця гельмінтів, зскрібок із періанальних складок на ентеробіоз |
Глистна інвазія |
Посів на аеробну мікробну флору, чутливість до антибіотиків |
Уточнення етіологічного чинника, що викликає неспецифічний бактеріальний вульвовагініт |
Реакція імунофлуоресценції зскрібка з уретри і стінок піхви, цервікального каналу |
Орієнтовний метод виявлення хламідій уреаплазми, мікоплазми |
Визначення ДНК методом полімеразної ланцюгової реакції |
Специфічний і високоефективний метод визначення хламідій уреаплазми, мікоплазми й інших урогенітальних інфекцій |
Антибактеріальна терапія ex juvantibus |
Неефективність лікування спонукає до уточнення вірусної, алергічної або іншої етіології |
Передусім уточнюють у батьків скарги й анамнез захворювання дитини, оглядають зовнішні статеві органи, внутрішні поверхні великих соромітних губ, присінок піхви, дівочу пліву, зовнішній отвір сечовипускального каналу, промежину, ділянку відхідника. Взяття матеріалу для лабораторного дослідження проводять відповідно до локалізації запального процесу. Для виявлення мікроорганізмів досліджують виділення з присінка піхви і зскрібок слизової оболонки сечовипускального каналу, які отримують за допомогою жолобкуватого зонда. Таким же чином беруть матеріал із піхви, при цьому інструмент уводять уздовж її задньої стінки до задньої частини склепіння.
Матеріал з цервікального каналу для бактеріологічного та цитологічного дослідження отримують, за потреби, за допомогою вагіноскопа. При ураженні присінка піхви беруть мазок із борозенки між дівочою плівою та малими соромітними губами або роблять зскрібок із цієї ділянки. Обережно досліджують слизову оболонку прямої кишки.
Матка та придатки обстежуються ультразвуковим апаратом (визначаються ознаки запалення). Групу вірусів, хламідії, уреаплазми, мікоплазми, гарднерели визначають за методом прямої імунофлюоресценсії, а ДНК — за методом ланцюгової полімеразної реакції, титр Ig G та М до зазначених мікроорганізмів — за допомогою імуноферментного аналізу. Обстежують рівні імунологічної відповіді організму (Т- і В-лімфоцити, ЦІК тощо).
Бактеріологічне дослідження (культуральний метод) є головним та ефективним у діагностиці етіології запальних захворювань геніталій.
Імунофлуоресцентні й імуноферментні дослідження рекомендують при контакті дитини зі специфічною урогенітальною інфекцією.
При імунодефіцитному стані дитини більш інформативне дослідження В- і Т-систем імунітету (гуморального та клітинного імунітету).
При підозрі на дисбіоз кишечнику проводять висівання калу на селективні живильні середовища.
Диференційна діагностика вульвовагініту проводиться з пієлонефритом, стороннім тілом піхви, пухлинами статевих органів.
Найважливішим етапом диференційної діагностики вульвовагінітів є виключення пієлонефриту (табл. 25).
Таблиця 25. Диференційні ознаки вульвовагініту та пієлонефриту (Н. В. Кобзева і співавт., 1981)
Диференційна ознака |
Вульвовагініт |
Пієлонефрит |
Синдром інтоксикації |
Незначно виражений |
Значно виражений, можливі менінгеальні симптоми |
Больовий синдром |
Незначно виражений біль унизу живота або в ділянці промежини |
Біль у животі. У старших дітей — біль у поперековій ділянці |
Дизурія |
Відчуття печіння при сечовипусканні |
Часто спостерігається полакіурія, ніктурія, болісність при сечовипусканні |
Клінічний аналіз сечі |
||
Лейкоцитурія Протеїнурія Циліндрурія Фракційний аналіз |
За рахунок нейтрофілів Відсутній або сліди білка Немає циліндрів Лейкоцити містяться тільки в 1-й порції сечі |
За рахунок лімфоцитів Відмічається Зернисті циліндри (рідко) Лейкоцити визначаються в 1-й та 2-й порціях сечі |
Функція нирок |
Не порушена |
Нерідко порушена |
Симптом Гольдфлама—Пастернацького |
Негативний |
Часто позитивний |
Лікування. За останні роки різко зросла значущість проблеми охорони репродуктивного здоров’я дітей і підлітків, у першу чергу — профілактики та лікування запальних захворювань вульви та піхви як розповсюдженої гінекологічної патології дитячого віку. Питання терапії запальних захворювань зовнішніх геніталій досить актуальні через їх схильність до рецидивів і хронізації.
При неспецифічному бактеріальному вульвовагініті традиційними методами обстеження є мікроскопія мазка за Грамом і посів виділень на аеробну флору. Тактично це має значення для визначення ступеня запальної реакції та контамінації піхви. Далі приймається рішення про доцільність місцевих лікувальних процедур або перорального прийому антибактеріальних препаратів.
Обсяг діагностичних досліджень розширюється, якщо є вказівки на можливий контакт із специфічною урогенітальною інфекцією. Наявність специфічної урогенітальної інфекції визначає тактику антибіотикотерапії та подальших профілактичних заходів.
Новий підхід до лікування гострих і хронічних вульвовагінітів — це застосування комплексних гомеопатичних антигомотоксичних препаратів («Heel», Німеччина). Антигомотоксичні препарати сприяють фізіологічній санації уражених ділянок та активації місцевих імунних механізмів. З метою лікування використовують такі препарати за індивідуальними схемами: Traumeel S, Echinaceacompositum, Mucosa compositum, Arnica-Heel, Gynecoheel, Mesereum-Homaccord, Lamioflur, Metro-Adnex-Injeel.
Схема лікування включає три етапи:
1-й етап — імуномодуляція (переважно препаратами ехіна- цеї, циклофероном), підвищення місцевих захисних сил і стимуляція проліферації (аплікації з обліпиховою олією, фолікуліном, закапування цитралю, вітаміну Е).
2-й етап — антибактеріальна та протизапальна терапія.
3-й етап — реабілітаційний. Десенсибілізація та застосування еубіотиків.
Тривалість 1-го та 2-го етапів — сім діб, 3-го — не менше місяця. Контрольні мазки з піхви беруть через 10 та 30 діб. Застосовується широкий спектр препаратів, спрямованих на покращання загального стану дівчаток, обміну речовин і підвищення неспецифічної резистентності організму. Перша група препаратів — вітаміни, адаптогени й імуностимулятори. Призначаються вітаміни А, В6, Е. З групи адаптогенів застосовують екстракт елеутерокока (мобілізує неспецифічні фактори захисту), який призначають дітям по 1-2 краплі на кожний рік життя двічі на день протягом 20 днів. Настій вівса (стимулює неспецифічний захист, має антимікробну, противірусну, протизапальну та седативну дію) дітям призначають по 1/2 чайної ложки за 30 хв до їди. Курс лікування в середньому — 30 днів.
Есенціале (покращує функцію печінки, мікроциркуляцію, стимулює фагоцитоз) дітям призначають по 1 капсулі двічі на день. Курс — 20 днів. Як імуностимулятори у дитячій гінекологічній практиці застосовується низка препаратів. Один із них — метилурацил, що має анаболічну й антикатаболічну активність, стимулює клітинний імунітет, прискорює процеси репарації. Його призначають дітям віком від 3 до 8 років по 0,025 г тричі на день, старше 8 років — по 0,5 г тричі на день. Препарат приймають під час або після їди. Курс лікування — 14-21 день. Натрію нуклеїнат приймають усередину після їди: діти до року — 0,005-0,01 г, 2-5 років — 0,015-0,05 г, 5-7 років — 0,05-0,1 г, 8-14 років — 0,2-0,3 г тричі на день. Курс лікування — 10 днів. Левамізол призначають обережно, після оцінки Т-системи імунітету, дозою 2 мг/кг маси тіла на добу протягом 3 днів із перервою між курсами 5-6 днів. Усього 2-3 курси. Імунал (ехінацея) (добова доза — 20 крапель) — у невеликій кількості води тричі на день. Курс — від 1 до 6 тиж.
Дітям від 1 до 6 років призначають по 5-10 крапель тричі на день, від 6 до 12 — по 10-15 крапель тричі на день.
Іноземні автори пропонують таку схему лікування бактеріального вагінозу у дівчаток.
Перорально:
— метронідазол — 500 мг двічі на день упродовж 7 днів (або 2 г одномоментно);
— офлоксацилін — 200 мг двічі на день;
— кліндаміцин — 300 мг двічі на день упродовж 7 днів.
Протизапальні засоби (бензидамід).
Місцево:
— кліндаміцин-крем 2 % 5 г, аплікації протягом 7 днів;
— метронідазол-гель 0,75 % двічі на день, курс — 5 днів;
— кислий лактат-гель.
Заселення піхви живими лактобацилами (гінфлор, солкотріховак).
Слід зазначити, що нині інтерферонотерапії в процесі імунокорекції відводиться провідна роль. Одним із представників інтерферонів нового покоління є віферон. Дітям до 7 років призначають віферон-1 інтравагінально — по 1 свічці двічі на добу через 12 год протягом 5 днів. Дітям після 7 років — віферон-2 по 1 свічці двічі на добу через 12 год, курс лікування — 10 днів. При лікуванні вульвовагінітів у харчуванні дитини повинні переважати свіжі та варені овочі, фрукти, зелень. Необхідно обмежити цукор, мучні вироби, м’ясо, молоко, яйця, рибу. Не вживати соки, що містять різні барвники та консерванти. Дозволяється споживати тільки щойно приготовлені натуральні соки. З молочних продуктів рекомендовані сир, свіжі вершки, сметана, кефір, ацидофілін. При мікотичному вульвовагініті до раціону дитини додають білок трансферин. Він має фунгіцидні властивості та блокує розмноження грибків. Фунгіцидна активність трансферину пов’язана з насиченням його валентностей іонами заліза.
Поряд із корекцією харчування застосовуються гістаміно- літики й адсорбенти. М’якими антиалергічними засобами є препарати кальцію: кальцію хлорид, кальцію глюконат, кальцію лактат; 5-10 % розчин кальцію хлориду призначають дітям до 5 років по 1 чайній ложці двічі на день; у 5-10 років — по 1 десертній ложці тричі на день, після 10 років, як і дорослим, — по 1 столовій ложці 2-3 рази на день. Кальцію глюконат дітям до року призначають по 0,5 г, у 2-4 роки — по 1 г, у 5-6 років — по 1,5 г, у 7-9 років — по 2 г, 10-14 років — по 2-3 г 2-3 рази на добу. Кальцію лактат — по 0,5-1 г 2-3 рази на день. Курс лікування — 10 днів.
Місцеве лікування хворих на бактеріальний вагіноз повинно бути комплексним. Спочатку штучно створюють кисле середовище піхви шляхом багаторазового зрошення 2 % розчином молочної кислоти — 100 мл по 10-15 хв. Інстиляції молочної кислоти у піхву найбільш прийнятні, оскільки молочна кислота підвищує рН піхви, відновлює кисле середовище, що створює несприятливі умови для розмноження анаеробів і гарднерел. Крім того, слабкі розчини молочної кислоти характеризуються вираженою антисептичною дією та забезпечують оптимальні умови для відновлення лактофлори. Паралельно проводять десенсибілізуючу терапію (тавегіл, задитен, кларитин, відвари череди, лаврового листа й інші антигістамінні засоби) та імунокорекцію під наглядом спеціаліста-імунолога. Також застосовують місцеве лікування свічками, які містять метронідазол (0,5 г), фолікулін (5000 ОД), аскорбінову (0,2 г) і молочну (0,05 г) кислоти, новокаїн (0,1 г). За необхідності можна приготувати емульсію такого ж складу на основі обліпихової, оливкової чи іншої рослинної олії. Лікування починають зі зрошення піхви одним із таких антисептичних, антибактеріальних розчинів: 2030 % розчин сульфацилу натрію, 0,02 % водний розчин фурациліну (активні щодо стрептококів, стафілококів, пневмококів, гонококів, ентеробактерій, трихомонад і т. ін.). При гнійних вульвовагінітах частіше вживається 3 % розчин перекису водню. При вульвовагінітах з атонічним компонентом кращий ефект відмічено при зрошенні піхви настоєм зеленого чаю, розчинами з «Геркулесу», житніх або пшеничних висівок.
При гострих вульвовагінітах є ефективними зрошення відварами з окиснювальних трав: шавлії, м’яти, звіробою. Зрошення піхви проводиться в кількості 5-10 мл за допомогою одноразового шприца 5-7 днів щодня. Призначають сидячі теплі ванночки по 15 хв (відвар ромашки, кропиви, чистотілу) — 10,0 г на 1 л води, листя евкаліпта — 6,0 г на 1 л води, настою шавлії — 14,0 г на 1 л води, курс — 3-5 днів. У деяких випадках ванночки та зрошування піхви доповнюють мазевими аплікаціями на вульву (мазь каланхое, обліпихова олія, мазь апілаку, пропогнум, аерозолі — гіпозоль, олазоль, пантенол). Спринцювання содовими розчинами, які часто призначаються лікарями, біологічно не виправдані та малоефективні, оскільки сприяють підвищенню і без того високого рН піхви.
Необхідно пам’ятати, що при нейтралізації гідрокарбонатом натрію кислого середовища піхви виділяється вуглекислота (сукцинат), яка може викликати вторинне підсилення секреції, тобто збільшення виділень. Лужне середовище піхви сприятливе для розмноження анаеробів, грибків, трихомонад і менш сприятливе для росту лактобацил. Єдина позитивна дія соди в тому, що вона зменшує в’язкість вмісту піхви. Після зрошення вводять піхвові палички з різноманітними препаратами залежно від етіології запального процесу. Естрогени використовують у формі піхвових паличок, присипок, зрошувань, мазей. Ділянку зовнішніх статевих органів обробляють маззю, яка містить фолікулін (5000 ОД), ланолін, вазелін — порівну, по 25 г, або у піхву піпеткою вводять 3-5 крапель розчину фолікуліну (1000 ОД). Курс лікування — 10-15 днів. Доцільно також використовувати синтетичні естрогени (сигетин, овестин у таблетках, які містять 1 мг естріолу) у вигляді присипок або піхвових зрошень 0,5 % розчином протягом 10 днів.
Якщо процедури не дають ефекту, використовують піхвові палички та мазі з антибіотиками, нітрофуранами, естрогенами: фолікулін 500 ОД + ланолін 30 г; фолікулін 500 ОД + олія какао 1,5 г; фолікулін 500 ОД + норсульфазол 0,5 г + олія какао 1,5 г; левоміколь, левасин; вагінальний крем «Далацин».
При вульвовагінітах, що викликані ентеробактеріями, застосовуються піхвові палички за прописом:
1. Сульфадимезин 0,2 г; фурацилін 0,1 г; фолікулін 250 ОД; ретинолу пальмінат 0,002 г; олія какао 1,5 г.
2. Фуразолідон 0,015 г; поліміксин М — 80 000 ОД; олія какао 1-1,5 г. На курс лікування — 7-10 піхвових паличок.
При вульвовагінітах, що розвинулися на фоні стороннього тіла або ентеробіозу, також переважає колібацилярна флора.
При стафілококово-стрептококовому вульвовагініті застосовуються піхвові палички за прописом:
1. Пеніцилін, неоміцин по 100 000 ОД; олія какао 1,5 г.
2. Фурацилін 0,1 г; фолікулін 250 ОД; олія какао 1,5 г.
При вульвовагінітах з переважанням дифтероїдної флори призначають вагінальні палички за прописом: тетрациклін 0,2 г; молочна кислота 0,001 г; глюкоза 0,2 г; олія какао 1,5 г.
При змішаному бактеріально-атопічному вульвовагініті застосовують вагінальні палички за прописом Т. І. Дергачової та А. А. Родіонченко (1989): левоміцетин 0,1 г; фолікулін 250 ОД; олія какао 1,0 г.
При кандидозних вульвовагінітах у препубертатному періоді виконують інстиляції у піхву 20 % розчину натрію тетраборату з 10-хвилинною експозицією та змащування вульви тричі на день левориновою маззю (2-3 семиденних курси з інтервалом 2 дні). Перспективним є застосування такої форми, як аерозоль певарилу (еконазолу нітрат) і ліпогель, що накладаються безпосередньо шляхом змочування прокладки. Можливі подразнення, гіперемія, сухість, гіпопігментація. У пубертатному періоді препаратом вибору є клотримазол (1 % крем, вагінальні таблетки, 1 % розчин клотримазолу), три семиденних курси з інтервалом 2 дні. Значний терапевтичний ефект спостерігається у дівчаток-підлітків, які живуть статевим життям, при місцевому лікуванні гіно-травогеном («Шерінг», Німеччина). Лікарська форма — вагінальні кульки (0,6 г) ізоконазолу, вводять на ніч у заднє склепіння, одноразово. Курс лікування — 7 днів.
У препубертатному та пубертатному періодах етіотропне лікування проводиться при рецидивному перебігу генітального кандидозу. Застосовують препарати групи імідазолу: кетоназол (нізорал), флюконазол (дифлюкан). При змішаній етіології кандидозного вульвовагініту добрим терапевтичним ефектом характеризується препарат ніфурател (макмірор). Він проявляє фунгіцидну, антибактеріальну, антитрихомонадну дію (таблетки, вагінальні свічки). Призначають по 1 таблетці (300 мг) тричі на день після їди протягом 7 днів. Кліон-Д-100 призначають усередину по 1 таблетці щодня протягом 10 днів. Виявлення інфекції з метою контролю виліковності проводять через 4 дні та 4 тиж. після припинення лікування. Гіналгін — одна таблетка вводиться в піхву 1 раз на добу протягом 10 днів. Можлива поява побічної дії у вигляді свербежу в піхві, який минає після припинення лікування. Препарат виявляє антибактеріальний, трихомоноцидний і протигрибковий ефект. Пімафуцин (натаміцин) — свічку вводять у піхву (1 раз на добу) на ніч протягом 2-6 днів. Під час менструації лікування припиняють. При рецидивному або розповсюдженому кандидозі як доповнення до місцевого лікування призначають таблетки пімафуцину 1-4 рази на добу протягом 10-20 днів. Орунгал (капсули) приймають по 1 капсулі на день, курс — 2-4 дні. Еконазол призначають для місцевого застосування (гінопеварил 50). Піхвові свічки вводять 1 раз на добу на ніч протягом 10-14 днів. Хлорхінальдин (хлорквіналдол) — вагінальні таблетки по 200 мг — застосовують по 1 таблетці на день, курс — 7 днів. Мазь «Мірамістин-Дарниця» — інтравагінально та на ділянку вульви. «Золотим» стандартом терапії бактеріального вагінозу вважають протианаеробні препарати кліндаміцин і метронідазол. Кліндаміцин (далацин) приймають усередину по 0,3 г двічі на день протягом 7 днів або місцево 2 % вагінальний крем (далацин С) 5 г на день протягом 3 днів. Метронідазол (трихопол, метрагіл, флагіл, медазол) приймають по 0,5 г двічі на день протягом 5 днів або місцево — по одній вагінальній свічці на ніч (0,5 г) протягом 5 днів. Ефективний прийом 2 г метронідазолу одноразово всередину.
Рекомендується використання загального УФ-опромінення, електрофорезу з 1 % розчином новокаїну або 10 % розчином хлориду кальцію на ділянку зовнішніх статевих органів. Сорбентотерапія — невід’ємна складова лікувальних заходів при вульвовагінітах, особливо в ювенільному віці, коли важливо обмежити антибактеріальне навантаження на організм і відновити біоценоз піхви. З цією метою рекомендується використовувати «Ентеросгель», який призначають по 10-30 г (5 доз = 15 г) на 2 год у піхву, після чого препарат видаляють фізіологічним розчином (протягом 5 днів). Препарат має унікальні властивості — він вибірково сорбує превалюючі умовно-патогенні бактерії з піхвової флори, пригнічує їх життєдіяльність і водночас поглинає токсини, які утворюються цими ж мікроорганізмами. При цьому лакто- та біфідобактерії не пригнічуються через їх знижену адгезивність. Рекомендується призначати віферон-1 по одній свічці ректально 1 раз на день протягом 7 днів на ніч дітям до 7 років, а віферон-2 — за такою ж схемою — дітям після 7 років. Іноді ефективне використання інтерферону — циклоферону або йодинуру. Для профілактики дисбіозу кишечнику у дівчаток з вульвовагінітами, що виникають на фоні запальних захворювань шлунково-кишкового тракту, рекомендується застосування еубіотичних препаратів, які спрямовані на нормалізацію кишкової флори. Бакти-субтил з профілактичною метою призначають по 1 капсулі двічі на день, курс — 14 днів; біфідумбактерин-форте — по 5 доз 1 раз на день протягом 7-10 днів. Вітофлор є препаратом симбіотичної системи, що складається з двох штамів ацидофільної палички. Режим дозування: кисломолочний продукт призначають по 100 мл на добу протягом 10-15 днів. Для інтравагінальної корекції біоценозу піхви 1 флакон розводять в 10 мл дистильованої води, в піхву інстилюють 5 мл, експозиція 10 хв) двічі на добу.
Сьогодні використовують фітопрепарати. Привертає увагу й ароматерапія, яка передбачає використання ефірних олій. Ефірні олії — це леткі пахучі рідини, які створені самою природою, характеризуються цілою низкою лікувальних властивостей. При запальних захворюваннях жіночих статевих органів використовують лавандову ефірну олію. Її основні властивості — це антиспазмолітична, знеболювальна, заспокійлива, антисептична, сечогінна, репаративна дія.
Міністерством охорони здоров’я США і Центрами з контролю і запобігання захворюванням запропоновані такі схеми лікування хламідіозу.
Для старших підлітків: азитроміцин (1 г перорально) одноразово або доксициклін (100 мг перорально) двічі на день протягом 7 днів.
Альтернативні схеми: еритроміцин основний (500 мг перорально) 4 рази на день протягом 7 днів або еритроміцину етилсукцинат (800 мг перорально) 4 рази на день протягом 7 днів, або офлоксацин (300 мг перорально) двічі на день протягом 7 днів.
Використовують препарат «Поліжинакс Вірго» у дівчаток, хворих на вульвовагініти, спричинені асоціацією мікроорганізмів. Поєднання двох антибіотиків — сульфату неоміцину 35 тис. МО (до нього чутливі колібацили, стафілококи, стрептококи) і поліміксину В 35 тис. МО (ентерококи та гемофіліс) — з протигрибковим препаратом ністатином 100 тис. МО дозволило забезпечити бактерицидну дію на широкий спектр грампозитивних і грамнегативних мікроорганізмів, а також фунгіцидний і фунгістатичний ефект. «Поліжинакс» має рН 4,8, завдяки чому підкислює лужне середовище піхви у дівчаток.
«Поліжинакс Вірго» містить також гель диметилполісилок- сану, який характеризується обволікаючою дією та сприяє проникненню активних компонентів лікарського засобу у слизову оболонку піхви.
Перевагою препарату є відсутність у ньому гормональних компонентів. Результатом використання «Поліжинакс Вірго» стали:
— відсутність клінічних симптомів протягом 3-4 діб;
— достатній сануючий ефект (84 %) при застосуванні препарату протягом 6 днів.
Лавандова ефірна олія є офіцінальною сировиною для виготовлення препаратів з метою лікування гнійних ран і гангрени. Вона активно пригнічує розвиток асептичного й інфекційного запалення, її протизапальна дія не менш активна, ніж інших протизапальних препаратів. Для спринцювань при запальних процесах у гінекології використовується ароматична лавандова вода або відвар двох столових ложок квіток лаванди на 1 л води (кип’ятити 10 хв, додати ще 1 л перевареної води).
Ялівцева ефірна олія має сильну бактерицидну дію, ванни з сосновою ефірною олією використовують при білях.
Ефірні олії з туї, розмарину, евкаліпта також застосовують при інфекціях сечостатевої системи.
Ефірні олії з шавлії характеризуються антисептичною, протизапальною, спазмолітичною, кровоспинною, в’яжучою та репаративною дією.
Загальна класифікація запальних захворювань внутрішніх статевих органів дорослих і дітей (МКХ-10)
№ 70 Сальпінгіт та оофорит
№ 70.0 Гострий сальпінгіт та оофорит
№ 70.1 Хронічний сальпінгіт та оофорит. Гідросальпінкс
№ 70.9 Сальпінгіт та оофорит, неуточнені
№ 71 Запальна хвороба матки, за винятком шийки матки
№ 71.0 Гостре запальне захворювання матки
№ 71.1 Хронічне запальне захворювання матки
№ 71.9 Запальне захворювання матки, неуточнене
№ 72 Запальна хвороба шийки матки. Цервіцит. Ендоцервіцит. Екзоцервіцит
№ 73 Інші запальні хвороби органів малого таза у жінок
№ 73.0 Гострий параметрит і тазовий целюліт. Абсцес широкої зв’язки, параметрія. Тазовий целюліт, жіночий
№ 73.1 Хронічний параметрит і тазовий целюліт. Будь-який із станів у рубриці
№ 73.0, визначений як хронічний
№ 73.2 Параметрит і тазовий целюліт, неуточнений. Будь- який із станів у рубриці
№ 73.0, не уточнений як хронічний або гострий
№ 73.3 Гострий тазовий перитоніт у жінок № 73.4 Хронічний тазовий перитоніт у жінок
№ 73.5 Тазовий перитоніт у жінок, неуточнений
№ 73.6 Тазові перитонеальні спайки у жінок. Виключено: тазові перитонеальні спайки у жінок післяопераційні (№ 99.4)
№ 73.8 Інші уточнені запальні хвороби органів малого таза у жінок
№ 73.9 Запальна хвороба органів малого таза у жінок, неуточнена. Інфекційні або запальні хвороби малого таза у жінок БДВ*
№ 74 Запальні ураження органів малого таза у жінок при хворобах, класифікованих в інших рубриках
№ 74.0 Туберкульозна інфекція шийки матки (А 18.1)
№ 74.1 Запальні хвороби органів малого таза туберкульозної етіології у жінок (А 18.1)
№ 74.2 Запальні хвороби органів малого таза у жінок, спричинені сифілісом (А 51.4, А 52.7)
№ 74.3 Гонококові запальні хвороби органів малого таза у жінок (А 54.2)
№ 74.4 Запальні хвороби органів малого таза у жінок, спричинені хламідіями (А 56.1)
№ 74.8 Запальні хвороби органів малого таза у жінок при інших хворобах, класифікованих в інших рубриках
Етіологія. Найчастіше збудником запальних процесів внутрішніх статевих органів є кишкова паличка, бактероїди, стафілококи, ентерококи, хламідії, Mycoplazma, Ureaplazma urealiticum, вірус герпесу, гонокок і асоціації різних мікроорганізмів. Більшість запальних процесів викликана асоціацією мікроорганізмів, тобто інфекція має полімікробний характер.
Сучасні дані з вивчення етіології запальних процесів статевих органів дівчат свідчать про зростання ролі патогенних стафілококів, резистентних до дії антибіотиків.
Патогенез. Висхідний шлях інфекції переважає у генезі виникнення запального процесу органів малого таза. Особливо це типово для неспецифічних збудників — стафілокока та стрептокока.
Запальний процес може виникнути в результаті активації нормальної ендогенної флори піхви за умови ослаблення захисних сил організму, його місцевого імунітету, змін ендокринної системи внаслідок зовнішнього впливу (аборт, внутрішньоматкові контрацептиви).
Можливе розповсюдження інфекції лімфатичним і гематогенним шляхом.
Запальний процес придатків матки може виникнути внаслідок первинного інфікування очеревини при апендициті, холециститі, панкреатиті, пієлонефриті.
Основним механізмом патогенезу гострого запалення придатків матки є стан ендогенної інтоксикації ендо- й екзотоксинами, які пригнічують функцію мононуклеарно-фагоцитарної системи, знижують активність фагоцитів, титр комплементу й інших факторів неспецифічної резистентності організму, порушують мікроциркуляцію в органах і тканинах.
Порушення системи гемостазу та мікроциркуляції — одна з головних патогенетичних ланок запального процесу. Відмічається підвищення коагуляційного потенціалу та зниження фібринолітичної активності крові, порушення мікроциркуляції. Все це призводить до гіпоксії тканин, затримки процесу регенерації.
Біологічно активні речовини, які утворюються в осередку запалення (гістамін, лейкотоксин, адренергічні, холінергічні), діють на рецептори, викликають зміни в центральній і периферичній нервових системах. Знижується функція симпатоадреналової системи. Зміни в рецепторному апараті придатків і дизрегуляція центральної нервової системи призводять до порушення статевої системи, нейрогуморальної регуляції менструального циклу, порушення репродуктивної функції. У хворих із гострим запальним процесом пригнічується функція гіпофіза, яєчників, щитоподібної залози. При дослідженні вмісту гормонів спостерігаються порушення базальної та циклічної продукції, секреції ЛГ і ФСГ, зниження рівня естрадіолу (недостатність фолікулінової та прогестеронової фаз циклу).
Поширення інфекції на очеревину малого таза при серозних або гнійних сальпінгітах, піоваріумі та тубооваріальному абсцесі призводить до розвитку пельвіоперитоніту (обмежений перитоніт). Кінцевим результатом реакції очеревини є утворення спайок, що обмежує запальний процес малого таза. При тривалій дії мікробного фактора посилюються дистрофічні зміни в мезотелії, підвищуються ексудація та лейкодіапедез, серозний пельвіоперитоніт переходить у гнійний.
Пельвіоперитоніт у дівчат перебігає в двох клінічних формах — закритій (процес обмежений петлями кишечнику, сальником, спайками) та відкритій (інфекція виходить за межі малого таза).
Клініка. Найтяжче перебігають аднексити, які викликані анаеробною інфекцією, особливо в асоціації з Е. colli та стафілококом. Менш виражено, але більш тривало перебігають запальні процеси, зумовлені специфічними збудниками (хламідія, мікоплазма).
Захворювання починається після або напередодні менструації. Інвазивні методи діагностики (вишкрібання, гістероскопія, гідротубація), введення або вилучення внутрішньоматкової спіралі призводять до провокації запального процесу. Активацію його можуть спричинити перевтома, переохолодження, стрес, фізичне навантаження, статевий акт.
При гострій стадії запалення пацієнтки скаржаться на болі у нижніх відділах живота, які іррадіюють у ділянку куприка, на внутрішню поверхню стегна, пряму кишку. За наявності хламідійної або гонококової інфекції турбують болі в правому підребер’ї (перигепатит).
Температура тіла підвищується до 38-39 °С. З’являються нудота, блювання, помірне здуття живота, різі при сечовипусканні, виділення зі статевих шляхів гнійного, сукровичного або кров’янистого характеру.
Відмічається загальна слабкість, сухість у роті. У нижніх відділах живота з’являється симптом Щоткіна—Блюмберга.
Загострення хронічного запалення має аналогічну клінічну картину, разом з тим захворювання пов’язують із впливом екзогенних чинників. Посилення больового синдрому супроводжується порушенням сну, апетиту, швидкою втомою, роздратованістю.
При формуванні гнійних осередків (піосальпінкс, піоваріум) симптоматика характеризується більшою тривалістю з періодами ремісії та частими рецидивами. Кожне наступне загострення перебігає тяжче і супроводжується підвищеною температурою, лихоманкою, інтоксикацією.
Клінічна картина пельвіоперитоніту (закрита стадія) характеризується підвищенням температури тіла до 39-40 °С, появою лихоманки, сильного болю внизу живота, нудотою, блюванням. Розвивається гіпо- або атонія кишечнику. Симптом подразнення очеревини різко позитивний у нижніх відділах. Загальний стан хворих середньої тяжкості або тяжкий.
Клінічна картина відкритої стадії пельвіоперитоніту подібна до розлитого перитоніту, що ускладнює його діагностику.
Діагностика. Вивчення анамнезу, оцінка загального стану пацієнтки, дані гінекологічного огляду, а також лабораторних досліджень (клінічний і біохімічний аналізи крові та сечі, бактеріологічне, бактеріоскопічне дослідження ексудату, УЗД, лапароскопія, пункція заднього склепіння) дають можливість встановити діагноз гострого запалення, визначити тяжкість процесу, природу збудника.
Невідкладна допомога. При загостренні запального процесу придатків матки та при підозрі на пельвіоперитоніт необхідна термінова госпіталізація в спеціалізоване гінекологічне відділення. Введення знеболювальних, спазмолітичних засобів, грілки з льодом на низ живота, антибіотики широкого спектра дії (добова доза) є протипоказанням, що може призвести до маскування симптомів основного захворювання, зниження якості диференційної діагностики та лікування.
Кваліфікована та спеціалізована допомога. Головний метод лікування — антибактеріальна терапія, яка проводиться відразу ж після взяття матеріалу на бактеріологічне, цитологічне та культуральне дослідження. Вибір антибіотиків проводять залежно від чутливості збудника.
При сприятливому клінічному ефекті внутрішньовенне введення антибіотиків необхідно проводити впродовж 4 днів, а далі переходити на внутрішньом’язове й ентеральне введення. Антибактеріальну терапію закінчують через 2 доби після нормалізації температури.
За відсутності позитивної динаміки протягом 48 год план антибактеріальної терапії необхідно переглянути.
З метою профілактики дисбактеріозу кишечнику та піхви до базової терапії приєднують: біфікол, ацилакт, лактобактерин, біфідум бактерин, ністатин, леворин. Курс лікування — 10-14 днів.
Для профілактики та лікування кандидозу піхви рекомендовано свічки «Поліжинакс Вірго» (по 1 свічці на день вагіналь- но протягом 12 днів), натаміцин (по 1 свічці на день вагінально протягом 6 днів), флюконазол (per os по 1-2 капсули або нанаміцин у вигляді вагінальних свічок протягом 6-9 днів, або по 1 таблетці двічі на добу впродовж 10 днів).
Зміни в імунному статусі потребують призначення імуномодуляторів, імуностимуляторів, адаптогенів:
— інтерферон, а-2 В (по 2 свічки на добу протягом 10 днів, потім тричі на тиждень через день по 2 свічки);
— імуноглобулін антистафілококовий: по 5 мл внутрішньо- м’язово через 1-2 дні, курс — 3-5 ін’єкцій;
— імуноглобулін людський нормальний: по 3 мл внутрішньо- м’язово через 1-2 дні, курс — 3-5 ін’єкцій;
— адсорбований стафілококовий анатоксин: по 0,5-1 мл підшкірно в ділянку нижнього кута лопатки через 3-4 дні, курс — 3 ін’єкції;
— метилурацил по 0,5 г тричі на день;
— лізоцим внутрішньом’язово по 100 мг 2-3 рази на добу, курс — 7-10 днів;
— левомізол 150 мг на добу одномоментно або за 3 прийоми по 50 мг 3 дні підряд із подальшою двотижневою перервою;
— дибазол 0,5 таблетки двічі на день (7-10 днів);
— Т-активін по 1 мл двічі на тиждень;
— тималін по 10 мг 2-3 рази на добу 7-10 днів.
Патогенетично обгрунтованим є призначення антигістамінних препаратів (димедрол, піпольфен, супрастин, тавегіл, кальцію хлорид, глюконат кальцію); седативних засобів (настоянки кореня валеріани, трави собачої кропиви, півонії).
У гострій стадії захворювання при інтоксикації проводиться інфузійна терапія: реополіглюкін, фізіологічний розчин NaCl, розчин Рінгера—Локка. У комплексній терапії застосовують фолієву кислоту (перша фаза циклу), аскорбінову кислоту (друга фаза циклу) та вітамін Е, ультрафіолетове опромінення крові.
За відсутності суттєвих змін стану пацієнтки протягом 48 год при проведенні інтенсивної терапії та при подальшому погіршенні стану виконують хірургічне втручання.
Показання до хірургічного втручання:
— підозра на перфорацію гнійного утворення придатків;
— наявність піосальпінксу, піовару або тубооваріального абсцесу на фоні ВМС;
— ускладнення гострого запалення придатків матки гнійним параметритом;
— неефективність комплексного лікування з використанням лапароскопічного дренування, яке проводилося протягом 2-3 діб.
Характер оперативного втручання залежить від розповсюдженості процесу в придатках (піосальпінкс, піовар, тубооваріальна пухлина, однобічний або двобічний процес і запалення параметральної клітковини), наявності спайкового процесу в черевній порожнині, зв’язку захворювання з абортами, пологами та ВМС, наявності поєднаної гінекологічної патології, віку дівчини.
У дівчат-підлітків оперативне втручання обмежується видаленням змінених органів: маткової труби, яєчника.
У післяопераційному періоді проводиться інтенсивна терапія:
— боротьба з інфекцією (бактеріологічне обстеження, антибіотикограма);
— перфузійно-трансфузійна терапія;
— проведення неспецифічної протизапальної терапії, використання десенсибілізуючих засобів;
— стимуляція імунного статусу пацієнтки;
— вітамінотерапія, стимуляція функції кишечнику.
Вітофлор — симбіотична система, яка складається з двох штамів ацидофільної палички (А-91 та Н-91). Режим дозування: кисломолочний продукт призначають по 100 мл на добу протягом 10-15 днів. Для інтравагінальної корекції біоценозу піхви 1 флакон розводять в 10 мл дистильованої води, в піхву інсталюють 5 мл, експозиція 10 хв, двічі на добу. Курс — 10 днів.
Біфідумбактерин, розведений у 5 мл перевареної води, охолодженої до кімнатної температури, з додаванням лактози наносити на тампони по 2,5-3 дози двічі на день (інтравагінально).
В акушерсько-гінекологічній практиці перитоніт трапляється від 1 до 4,5 % випадків і найчастіше — при прориві в черевну порожнину гною із запальної пухлини придатків матки чи нагноєної пухлини яєчника, після операції кесаревого розтину, гінекологічних операцій, а також кримінальних абортів. Летальність від перитоніту сягає 10-35 %.
Основна причина виникнення перитоніту — проникнення в черевну порожнину патогенної мікрофлори. Найбільш частими збудниками даного захворювання є стафілококи, стрептококи, грампозитивні та грамнегативні палички і колібацилярна інфекція, серед анаеробів — клебсієла. Однак наявності лише інфекції в черевній порожнині недостатньо для розвитку перитоніту. Перитоніт — це особлива форма реакції організму на конфлікт очеревини з агресивним агентом, що виникає як наслідок змін реактивності в результаті попереднього захворювання.
Зважаючи на те, що перитоніт акушерсько-гінекологічного генезу починається з малого таза, подальший перебіг його багато в чому залежить від анатомо-топографічних особливостей розміщення жіночих статевих органів, реактивності, резистентності очеревини. Специфічна іннервація очеревини малого таза зумовлює особливість проявів рефлекторних реакцій при її подразненні. Клінічно це проявиться пізнім і маловираженим напруженням м’язів передньої черевної стінки, відсутністю симптомів подразнення очеревини. Через особливості кровопостачання очеревини малого таза та співвідношення в її шарах кровоносних і лімфатичних капілярів процеси транссудації переважають над резорбтивними. Інтенсивно розвинута сітка лімфатичних капілярів у цій ділянці служить шляхом для всмоктування. Водночас переважна частина лімфи з цієї ділянки потрапляє не в магістральні лімфатичні колектори, а фільтрується через численні лімфатичні вузли промежини та стегна. Клінічним проявом такої особливості топографії судинних систем є незначний ендотоксикоз при запаленні очеревини в результаті менш вираженого всмоктування і розповсюдження токсинів. Висока місцева резистентність очеревини малого таза є морфологічною основою тенденції до відмежування запального процесу з утворенням гнійників різної локалізації. Цьому ж сприяють топографічні особливості очеревини, наявність численних складок і карманів.
Незважаючи на анатомо-функціональні особливості очеревини малого таза, перебіг перитоніту в цій ділянці, в цілому, відповідає основним закономірностям розвитку запального процесу. Бактеріальне забруднення очеревини призводить до запальної гіперемії: збільшується проникність судин, з’являються плазматична ексудація, міграція клітин. Характер ексудату спочатку серозний. Зростання проникності судин спричиняє появу в ньому фібрину, який відкладається на серозних поверхнях. Міграція в черевну порожнину лейкоцитів, їх протеолітична активність призводять до появи гною. За наявності анаеробів ексудат стає гнильним. Виникають порушення мікроциркуляції, що проявляються у шунтуванні крові артеріовенозними анастомозами, агрегацією еритроцитів, стазом, розвитком ДВЗ-синдрому. Прогресування запального процесу призводить до функціональних і структурних порушень суміжних органів.
Найбільш поширеною класифікацією перитоніту, в якій враховано етіологію, вид збудників, стадію процесу та його розповсюдженість, є така:
I. За етіологією:
— асептичні;
— інфекційні.
II. За видом збудника:
— колібацилярні, анаеробні;
— стафілококові;
— стрептококові;
— спричинені змішаною інфекцією.
III. За розповсюдженістю:
— дифузні (процес охоплює не більше ніж 3 анатомічних ділянки; в акушерсько-гінекологічній практиці прикладом може служити пельвіоперитоніт, при якому запальний процес не виходить за межі малого таза);
— розлиті (процес захоплює від 3 до 6 анатомічних ділянок);
— загальні (у процес залучена вся очеревина).
IV. За причинами виникнення:
— перфоративний;
— післяопераційний;
— травматичний;
— гематогенний;
— криптогенний.
V. За стадійністю перебігу:
— реактивна фаза;
— токсична фаза;
— термінальна фаза;
— фаза завершення.
Реактивна фаза (перші 24 год) — максимально виражені місцеві явища: різкий больовий симптом, захисне напруження м’язів живота, блювання, збудження. Загальні прояви — почастішання пульсу до 120 ударів за 1 хв, прискорення дихання, підвищення артеріального тиску, температури (у межах 38 °С) і помірно виражене токсичне зрушення у формулі крові. Інтоксикація не виражена.
Токсична фаза (24-72 год) — місцеві прояви стихають, переважають загальні реакції, що характерні для вираженої інтоксикації. З місцевих проявів для цієї фази є характерним зниження больового синдрому, захисне напруження м’язів, зникнення перистальтики, наростання метеоризму. Загальні симптоми проявляються в блідості, малорухомості, загостренні рис обличчя, частоті пульсу понад 120 ударів за 1 хв, зниженні артеріального тиску, пізньому блюванні, гектичній температурі, значному зрушенні формули крові.
Термінальна фаза (понад 72 год) характеризується глибокою інтоксикацією, адинамією, значними розладами дихання та серцево-судинної діяльності, рясним блюванням, зниженням температури на фоні різкого зрушення формули крові. З місцевих проявів характерні повна відсутність перистальтики, значний метеоризм, розлитий біль по всьому животу.
Гінекологічний перитоніт
Етіологія. Перфоративний перитоніт генітального походження трапляється при прориві у черевну порожнину гною із запальної пухлини придатків матки, гнійників тазової клітковини, пухлини яєчника, яка нагноїлася при перекруті її ніжки або внаслідок ускладнення гінекологічних операцій. Перфорації, як правило, передує гострий запальний процес чи загострення хронічного запального захворювання з утворенням осумкованих трубно-яєчникових пухлин. Розрив осумкованих гнійників може трапитися раптово внаслідок травми (падіння, удар, надзвичайне фізичне напруження), але частіше перфорація гнійника відбувається внаслідок некрозу стінки запальної пухлини.
Клініка. При перфорації чи розриві гнійника та потраплянні гною в черевну порожнину з’являються гострий ріжучий біль у животі, частий і слабкий пульс, блідість шкірних покривів, ціаноз губ, нудота, блювання, напруження черевної стінки, позитивний симптом Щоткіна, підвищення температури. Однак у подальшому гінекологічний перитоніт відрізняється від хірургічного цілою низкою особливостей — повільнішим перебігом процесу, тенденцією до обмеження його ділянкою малого таза внаслідок конгломерації органів малого таза з петлями кишечнику та великим сальником. Цьому сприяють фіброзні нашарування на очеревині.
Діагностика. Картина крові характеризується вираженим лейкоцитозом із нейтрофільним зміщенням вліво, еозинопенією, підвищенням ШОЕ, зниженням кількості еритроцитів і гемоглобіну. Гінекологічне дослідження болісне, особливо при зміщенні шийки матки, відмічається нависання склепінь. Діагностика передбачає необхідне виконання трансвагінальної пункції, при якій можна отримати серозний або гнійний ексудат.
Лікування гострого перитоніту акушерсько-гінекологічного генезу — це оптимальне поєднання оперативного втручання та консервативних заходів. Оперативне втручання при розповсюджених формах акушерсько-гінекологічного перитоніту повинно бути спрямоване на розв’язання трьох основних завдань:
1) ліквідацію причини перитоніту;
2) ефективну санацію черевної порожнини;
3) забезпечення можливостей евакуації ексудату з черевної порожнини в післяопераційному періоді.
Ліквідація причини перитоніту в кожному конкретному випадку індивідуальна.
Ідеальний результат ефективної санації черевної порожнини — досягнення повної абактеріальності. Однак жоден із відомих методів санації черевної порожнини не забезпечує абсолютного знищення в ній мікроорганізмів. Це зумовлено тим, що мікроорганізми знаходяться не тільки в перитонеальному ексудаті, складках очеревини, щілинах, утворених фібрином, а й у товщі очеревини. Реальним завданням оперативного втручання при перитоніті є значне зниження бактеріальної забрудненості черевної порожнини до концентрацій, при яких мікроорганізми не здатні підтримувати прогресування запального процесу. Ефективність санації черевної порожнини залежить від багатьох чинників. Важливе значення має вибір адекватного розчину антисептика, який згубно діє на мікрофлору в черевній порожнині. Найбільш розповсюдженими методиками є використання розчинів фурациліну, фурагіну, хлоргексидину, декаметоксину, 1 % розчину етонію. Вибір останнього зумовлений тим, що етоній як похідне четвертинних амонієвих сполук характеризується широким спектром антибактеріальних властивостей і є поверхнево-активною речовиною, що сприяє значному очищенню оброблених поверхонь. Водночас інтраопераційно не можна передбачити чутливість мікроорганізмів до кожного з цих антисептиків. До того ж важливе значення має експозиція антисептика в черевній порожнині, яка повинна бути достатньою для бактерицидної дії препарату: мінімальний термін взаємодії антисептика та мікроорганізму для досягнення бактерицидного ефекту повинен дорівнювати 10-15 хв. Утім, одноразове промивання черевної порожнини антисептиком, навіть з такою експозицією, малоефективне, потрібне кількаразове промивання черевної порожнини. Досягти більшого ефекту в санації черевної порожнини допомагає її УФ-опромінення після промивання антисептиком.
Після ліквідації джерела перитоніту, санації черевної порожнини проводиться трансназальний тубаж тонкого кишечнику до баугінієвої заслінки поліхлорвініловим зондом завдовжки близько 50 см з численними бічними перфораційними отворами. Одночасно через відхідник проводиться тубаж товстої кишки за допомогою зонда з перфораційними отворами на всьому протязі. Тубаж кишечнику дозволяє розвантажити шлунково-кишковий тракт від скупчення газів і застійного токсичного вмісту, запобігти розвитку кишкової непрохідності та тромбогеморагічному синдрому. В місці найбільшого скупчення гнійного ексудату вводять поліетиленові дренажі, а рану лікують відкритим способом, тобто методом запрограмованої лапаростомії, яку виконують з інтервалом 24-48 год залежно від розповсюдженості перитоніту. Клінічні та лабораторні дослідження підтверджують, що при розповсюджених формах перитоніту одномоментною інтраопераційною санацією черевної порожнини не вдається повністю зупинити прогресування запального процесу в очеревині. За 72 год ті мікроорганізми, які залишилися в черевній порожнині, ініціюють подальше прогресування запального процесу. Кількість токсинів, що при цьому утворюється і всмоктується, є достатньою для клінічних і лабораторних проявів зростання ендотоксикозу. З огляду на автокаталітичний характер патологічних процесів при перитоніті, стає зрозумілою реальна небезпека відновлення вихідних патоморфологічних і клінічних змін, погіршення стану хворих. Усе це зумовлює необхідність повторної санації черевної порожнини саме в термін не пізніше 72 год після першої операції.
Головним компонентом комплексної інтенсивної терапії перитоніту є інфузійно-трансфузійна терапія під моніторним контролем показників колоїдно-осмотичного стану. З цією метою внутрішньовенно вводять велику кількість рідини (4-5 л) на фоні форсованого діурезу (0,02 г фуросеміду в поєднанні зі спазмолітиками після введення кожного літра рідини).
Детоксикаційна терапія та корекція кислотно-лужної рівноваги включають внутрішньовенне введення реополіглюкіну, желатинолю, які покращують реологічні властивості крові. Такий же ефект спостерігається при використанні неокомпенсану дозою 3,0 мл/кг і реополіглюкіну дозою 6,6 мл/кг. Уведення плазми крові об’ємом 250-500 мл нівелює анемію, гіпоксію, стимулює імунозахисні сили організму. Для поліпшення реологічних властивостей крові, детоксикації, відновлення гемодинаміки та змін ОЦК застосовують розчини плазми, протеїну, альбуміну, еритроцитарну масу. Для покращання гемодинаміки призначають серцеві глікозиди, кортикостероїди, АТФ, кокарбоксилазу, трентал, для зменшення катаболізму — анаболічні гормони (ретаболіл 1 раз на 3 дні), вітаміни групи В і аскорбінову кислоту. Низка заходів повинна бути спрямована на зменшення порушень мікроциркуляції та ДВЗ-синдрому. Задля цього використовують гепарин по 500 ОД на 1 кг маси тіла на добу, нікотинову кислоту — 3 мг на 1 кг, еуфілін — 10 мг на 1 кг, контрикал — 100 ОД/кг. Для підвищення імунологічної реактивності організму вводять гамма-глобулін, антистафілококову плазму, тималін, Т-активін, лізоцим, призначають пентоксил, метилурацил і декарис; для нормалізації функції паренхіматозних органів і тканинного метаболізму — 1 % розчин глютамінової кислоти, кокарбоксилазу, фолієву кислоту, сирепар.
Антибактеріальну терапію проводять одночасно двома-трьома препаратами. Заміну антибіотиків здійснюють через 10 днів з урахуванням чутливості до них мікрофлори. Найбільш практичним у використанні є цифран — фторхінолоновий протимікробний препарат широкого спектра дії, ефективний щодо грампозитивних і грамнегативних бактерій, вводиться 200 мг через 12 год внутрішньовенно. Далацин Ц (кліндаміцин) має спектр активності, що включає анаероби та грампозитивні аероби, за винятком ентерококів, добре абсорбується із шлунково-кишкового тракту (на його абсорбцію не впливає прийом їжі). Зинацеф (цефуроксим) є антибіотиком широкого спектра дії, в поєднанні з метронідазолом застосовується при анаеробній інфекції. З профілактичною метою в гінекології черевної порожнини рекомендується ввести 1,5 г препарату внутрішньовенно перед наркозом, згодом — 750 мг внутрішньом’язово через 8 та 16 год. Максимально допустима доза — 3-6 г на добу. Цефспан — пероральний препарат із групи цефемів, виявляє виражену пролонговану дію, проте він стійкий до β-лактамази. Цефоксимортум — перший цефалоспорин широкого спектра дії з високою активністю проти синьогнійної палички, має значно меншу токсичність порівняно з аміноглікозидами (клафоран, зіннат, цефотаксим, тієнам, мефоксим та ін).
Існують такі вікові обмеження щодо застосування антибактеріальних препаратів: тазоцин (комбінований пеніцилін) заборонено дітям до 2 міс.; цефалоспорини, з огляду на нефро-, нейро-, гемато- та гепатотоксичність, використовують для лікування новонароджених тільки за життєвими показаннями; гентаміцин заборонений до 2 років (отонефротоксичний); тетрацикліни заборонені до 8 років (гепатотоксичні), пригнічують білоксинтезувальну функцію печінки внаслідок антианаболічного ефекту, нагромаджується в кістках, дентині; хлорамфенікол (левоміцетин) заборонений до 6 міс. (гематотоксичний); ванкоміцин заборонено новонародженим (нефротоксичний); аміноглікозидні антибіотики проявляють значну ото- та нефротоксичну дію.
Ефективна та безпечна антибіотикотерапія може бути проведена з урахуванням:
— анатомо-фізіологічних особливостей організму дівчат (стан шлунково-кишкового тракту, вміст альбумінів у крові, проникність гематоенцефалічного бар’єра, вікові особливості біотрансформації лікарських засобів у печінці, функціональний стан нирок у дитини);
— особливостей фармакокінетики препарату залежно від віку пацієнтки і тяжкості перебігу процесу;
— переважної фармакотоксичності (ото-, нефро-, нейро-, гепатотоксичності);
— вікових обмежень щодо застосування окремих груп препаратів.
Слід пам’ятати, що напівсинтетичні пеніциліни, цефалоспорини II і III поколінь характеризуються імунодепресивною активністю, а їх тривале використання може призвести до розвитку вторинного імунодефіциту як Т-, так і В-системи імунітету. Тому необхідно звернути увагу на різке зменшення лейкоцитозу, значне зниження загальної кількості лімфоцитів у крові, що свідчить про різку активацію інфекції або імунодепресії, яка пов’язана з лікуванням. Тривала лімфопенія — несприятлива ознака для завершення запального процесу.
Необхідно призначати методи лікування, які стимулюють захисні реакції організму: УФО, лазерне опромінення, озоновані розчини, ферментні препарати, що справляють імуномоделюючий ефект, сприяють фагоцитозу, активності макрофагів, кілерів, імунокомпетентних клітин (табл. 26-28).
Таблиця 26. Антибактеріальні препарати для загального застосування при лікуванні запальних захворювань статевих органів у дівчат
Препарат |
Шлях уведення |
Доза |
|
До 14 років |
Після 14 років |
||
Еритроміцин |
Усередину, внутрішньовенно |
— |
по 0,5 г двічі на день |
Сумамед (азитроміцин) |
Усередину |
— |
1 г одноразово |
Рулід (рокситроміцин) |
Усередину |
— |
по 150 мг двічі на день |
Роваміцин (спіраміцин) |
Усередину, внутрішньом’язово |
— |
6-9 млн ОД на 2-3 прийоми |
Ерициклін (еритроміцин + тетрациклін) |
Усередину |
3-7 років — 1 капс. двічі на день |
по 2 капс. двічі на день |
Доксициклін |
Усередину |
3-7 років — 50 мг 1-2 рази на день |
по 100 мг 1-2 рази на день |
Кліміцин (кліндаміцин) |
Усередину, внутрішньом’язово |
8-25 мг/кг на 3-4 прийоми |
8-25 мг/кг на 3 прийоми |
Амоксиклав (амоксицилін + клавуланова кислота) |
Усередину |
20-40 мг/кг на 3 прийоми |
20-40 мг/кг на 3 прийоми |
Максаквін (ломефлоксацин) |
Усередину |
— |
400 мг — 1 раз на добу |
Тієнам (іміпенем + циластатин натрію) |
Внутрішньовенно, внутрішньом’язово |
15 мг/кг через 4 год |
250-1000 мг через 6-12 год, 500-750 мг через 12 год |
Номіцин (норфлоксацин) |
Усередину |
— |
по 400 мг двічі на день |
Ципринол (ципрофлоксацин) |
Усередину внутрішньовенно |
250-750 мг двічі на день 200 мг на добу |
|
Мефоксин (цефокситин натрію) |
Внутрішньовенно, внутрішньом’язово |
20-40 мг/кг через 6-12 год |
1-3 г через 8 год |
Пімафуцин (натаміцин) |
Усередину (не всмоктується) |
1/2 табл. 2-4 рази на добу |
1 табл. 4 рази на добу |
Ороназол (кетоназол) |
Усередину |
3-5 мг/кг на 2 прийоми |
1 табл. двічі на добу |
Макмірор (ніфурател) |
Усередину |
10 мг/кг на 2 прийоми |
1-3 табл. тричі на добу |
Метронідазол |
Усередину |
7,5 мг/кг на 3 прийоми |
400 мг двічі на добу |
Метрогіл (метронідазол) |
Внутрішньовенно |
5-10 мг/кг через 8 год |
400 мг через 8 год |
Таблиця 27. Антибактеріальні препарати для місцевого застосування при лікуванні запальних захворювань статевих органів у дівчат
Препарат |
Форма випуску |
Спосіб застосування |
|
Діти |
Підлітки |
||
Клотримазол |
Крем |
1-3 г у піхву |
5-10 г у піхву |
Поліжинакс (неоміцин + поліміксин) |
Капсули |
— |
1 капс. у піхву 1 раз на день |
Травоген (ізоконазол) |
Крем |
На вульву |
|
Травокорт (ізоконазол + дифлюкортолон) |
Крем |
На вульву |
|
Пно-Травоген |
Овулі |
— |
1 г у піхву 1 раз на 7 днів |
Макмірор комплекс (ніфурател + ністатин) |
Свічки |
— |
1 г у піхву 1 раз на день |
Мазь |
1-3 г у піхву |
5-10 г у піхву |
|
Пімафуцин (натаміцин) |
Свічки |
— |
1 г у піхву |
Крем |
1-3 г у піхву |
||
Пімафукорт (натаміцин + гідрокортизон) |
Крем |
На вульву |
|
Тержинан |
Свічки |
— |
1 г у піхву 1 раз на день |
Мірамістин |
Мазь |
На вульву |
На вульву |
Таблиця 28. Препарати, які застосовують для імунокорекції
Препарат |
Спосіб уведення |
Вік (роки) |
Разова доза |
Прийомів на день |
Умови прийому |
Тривалість курсу |
Рослинні препарати |
||||||
Екстракт елеутерококу |
Per os |
Крапля на рік життя |
2-3 |
За 30 хв до їди |
30 днів |
|
Настоянка кореня женьшеню |
Per os |
Крапля на рік життя |
2-3 |
За 30 хв до їди |
30-40 днів |
|
Настоянка ехінацеї |
Per os |
1-6 6-12 |
5-10 кр. 10-15 кр. |
3 |
1-8 тиж. |
|
Імунал |
>12 |
15-20 кр. |
||||
Екстракт родіоли рожевої |
Per os |
Крапля на рік життя |
3 |
За 1530 хв до їди |
10 днів - 4 міс. |
|
Сапарал |
Per os |
1/8-1 табл. 0,05 г |
2 |
Після їди |
15 днів, через 2 тиж. повторити у половинній дозі |
|
Алое |
Підшкірно |
До 5 >5 |
0,2-0,3 0,5 |
1 |
Після їди |
15-25 ін’єкцій |
З мікробних клітин |
||||||
Нуклеїнат натрію |
Per os |
До їди 2-5 |
5-10 мг 15-50 мг |
3 |
До їди |
10-15-30 днів |
5-7 |
50-100 мг |
|||||
8-14 |
200-300 мг |
|||||
Рибомуніл |
Per os |
2 і більше |
3 |
1 |
Натще |
4 дні на тиждень, 3 тиж., потім 4 дні на місяць, 5 міс. |
Продигіозан |
Внутрішньом’язово |
До їди |
5 мкг |
1 на 5-7 днів |
Натще |
2 ін’єкції |
1-3 |
5-15 мкг |
1 на 4-7 днів |
2-4 ін’єкції |
|||
4-7 |
20-30 мкг |
1 на 3-7 днів |
2-4 ін’єкції |
|||
>7 |
40-50 мкг |
1 на 3-7 днів |
3-6 ін’єкцій |
|||
Органічні, неорганічні сполуки |
||||||
Лейкоген |
Per os |
0,5 1-7 >7 днів |
0,01 0,02 0,03-0,04 0,05-0,06 |
3-4 |
Після їди До їди |
5-7 днів |
Метилурацил |
1-3 3-8 8-12 >12 |
0,05 0,08 0,1-0,2 0,3-0,5 0,5-0,7 |
3-4 |
Після їди |
||
Левамізол |
Per os, промивати зів, ніс |
1-2,5 мг/кг 0,01 р-н |
2 на 7 днів 1 |
Після їди |
4-8 тиж., потім 1 раз на тиждень |
|
Дибазол |
Per os |
1 мг/кг |
1 |
Через 2 год після їди |
3-4 тиж. |
|
Продукти крові |
||||||
Плазмол |
Підшкірно |
0,2-1 мл |
1 |
Через 2 год після їди |
Через день № 10 |
|
Імуноглобулін |
Внутрішньом’язово |
1-2 2-7 >7 |
1 або через 1-2 дні |
Через 2 год після їди |
1-2-3 ін’єкції |
|
Антистафілококовий Ig |
Внутрішньом’язово |
5-6 МО/кг |
Щодня або через день |
Через 2 год після їди |
5-7 ін’єкцій |
|
Антистафілококова плазма |
Внутрішньовенно |
5-8 мл/кг |
Щодня або через 1-3 дні |
Через 2 год після їди |
3-5 ін’єкцій |
|
Продукти кісткового мозку |
||||||
Т-активін |
Внутрішньом’язово |
0,5-3 мг |
Через день |
Через 2 год після їди |
3 ін’єкції |
|
Продукти тимуса |
||||||
Вілозен |
До носа |
1 % р-н 1-7 кр. |
5 днів |
Через 2 год після їди |
14-20 днів |
|
Т-активін |
Підшкірно |
1-2 мкг/кг |
1; 1 на 7 днів |
Через 2 год після їди |
1-5-10 ін’єкцій |
|
Тималін |
Внутрішньом’язово |
0,1—0,2 мг/кг |
Через 2 год після їди |
1-5-10 ін’єкцій |
||
Тимоптин |
Підшкірно |
70 мкг/мл |
1 на 4 дні |
Через 2 год після їди |
4-5 ін’єкцій |
|
Тимоген |
Внутрішньом’язово |
1-2 мкг/кг |
1 |
Через 2 год після їди |
1-5-10 ін’єкцій |
|
Цитокіни |
||||||
Лаферон |
Внутрішньом’язово |
50-100 тис. ОД/кг до 1-2 млн ОД, 500 тис. ОД |
1-2 |
Через 2 год після їди |
3-5-10 ін’єкцій |
|
Інгаляції |
2-4 краплі (100 тис. ОД/мл) |
1-2 |
3-4, 3-5 днів, потім 1 раз на 3 дні по ампулі |
|||
Краплі |
3-6 |
|||||
При антибактеріальній терапії запальних захворювань статевих органів у дівчат-підлітків пильну увагу потрібно приділити профілактиці дисбактеріозу (табл. 29).
Таблиця 29. Профілактика дисбактеріозу статевих шляхів і кишечнику при антибактеріальній терапії запальних процесів геніталій
Бактерійний препарат |
Склад |
Спосіб застосування |
Біфідумбактерин сухий |
Живі біфідобактерії (від 1 до 50 доз). Одна доза містить 108біфідобактерій |
Інтравагінально, всередину, по 5-6 доз 1 раз на день протягом 5-6 діб |
Біфікол |
Живі, спільно вирощені біфідобактерії та кишкова паличка М-17 |
Усередину 3-5 доз двічі на день не менше 2 тиж. Інтравагінально 5-6 доз 1 раз на день протягом 1 тиж. |
Біфідумбактерин молочний |
Незбиране або знежирене стерильне молоко, сквашене біфідобактеріями (109клітин у 1 мл) |
Інтравагінально у вигляді інстиляцій щодня 1 раз на день (30-50 мл) |
Біфілін, суміш «Малютка» |
Дитяча молочна суміш із штаму Бадолесцентис |
Використовують ентерально або інтравагінально |
Лактобактерин сухий |
Висушена мікробна маса живих лактобактерій |
Ентерально 2-5 доз двічі (3 дози) на день протягом 2-6 тиж. Інтравагінально по 5-6 доз 1 раз на день протягом 5-8 діб |
Колібактерин |
Висушена суміш живих бактерій штаму кишкової палички М-17 |
Усередину 2-5 доз двічі на день |
Бактисубтил |
Чиста суха культура штаму Bacillus ip 5832. Має сильну поліморфну ензимну систему |
Призначають усередину по 4-6 капсул до 2-3 тиж. |
* БДВ — без додаткового визначення.